口底多间隙感染28例诊治分析
2019-04-28苑绪光李天竹朱骏飞
苑绪光 李天竹 朱骏飞 张 晔
口腔颌面部感染以牙源性和腺源性为主,血源性、损伤性及医源性感染较少见。口底区域包括双侧颌下、舌下及颏下部分,诸多肌群交错行走,大量疏松结缔组织充斥期间,一旦该区域出现感染,往往进展快、病情重,压迫呼吸道可引起窒息,向下扩散可引起纵膈及胸腔感染[1]。口底多间隙感染除局部反应严重,全身反应也往往较重,常伴有高烧、肺部感染、菌血症甚至脓毒血症、中毒性休克等,造成死亡等严重并发症,早诊断、早治疗,合理使用抗生素和及时切开引流才能提高治愈率。现将我科近5年来收治的口底多间隙感染报告如下。
1.资料和方法
1.1 临床资料 2013年9月-2018年8月就诊于中日友好医院口腔颌面外科的口底多间隙感染患者28例,男性18例,女性10例,平均年龄(63.8±15.2)岁,其中12例由急诊科留观后转入我科,16例直接就诊于我科。
入院时存在如下临床表现:颏下颌下区高度肿胀、皮肤潮红,压痛明显,口底抬高可肿胀成双重舌,部分重度张口受限不足一指,可伴有吞咽困难,伴呼吸困难、语音不清7例,伴有轻度嗜睡表现3例。排除病例:单纯肿胀未波及到颌后区上颈部、抗炎对症治疗效果明显者,入院时脓肿形成且已经局限、手术切开引流后很快好转者,无明显全身症状者。
感染来源:结合病史、曲面体层片及螺旋CT检查,牙源性感染来源23例(23/28,占82.1%),颌下腺感染来源2例(2/28,占7.1%),扁桃体感染来源1例(1/28,占3.6%),另外2例不明。
1.2 辅助检查 入院后及时完善血常规、CRP、PCT、肝功、肾功等血液化验,糖尿病患者监测7段血糖;及时完善颌面颈部CT检查,根据病情需要及时复查,并可结合超声检查;对于能取到脓液的患者,及时送细菌培养和药敏试验。
1.3 治疗方法
1.3.1入院脓肿形成的患者 入院后局部穿刺结合螺旋CT检查,其中14例已于口底区颏下、颌下位置形成脓腔,4例全身情况较好无基础疾病、无呼吸困难症状者局麻下行颌下、颏下切开引流,10例全身情况欠佳或伴有呼吸困难全麻下手术(呼吸困难者术中如分离组织时肿胀加重可能导致窒息,选择全麻更加安全),均行颌下、颏下广泛切开,充分分离组织间隙,已经出现坏死筋膜者要尽可能充分去除坏死筋膜组织,脓腔内3%双氧水、生理盐水大量交替冲洗,放置橡皮引流半管,呼吸困难者如切开范围至颌后、咽旁区域,为预防术后肿胀加重,要请耳鼻喉科行气管切开术,保持气道通畅预防窒息。
1.3.2入院脓肿尚未形成的患者 另外14例患者入院时尚未形成脓腔,因尚无细菌药敏结果,依据经验给予莫西沙星0.4g Qd+头孢尼西钠1g Bid+奥硝唑0.5g Q12h静脉抗感染,每隔2天左右行超声或CT检查,超声检查相对便捷,但CT检查对脓腔显示结构层次更清晰[2],该14例患者虽经足量静脉抗炎治疗但在入院后2~6天即出现脓肿,在脓腔形成后均行切开引流手术。
术后给予头孢尼西钠1g Bid+奥硝唑0.5g Q12h静脉抗炎,头孢菌素过敏者给予阿奇霉素0.5g Qd静脉抗炎替代。
1.4 统计学方法 统计学软件为SPSS 19.0,计数资料采用t检验、χ2检验,数据以x±s表示,P<0.05为差异有统计学意义。
2.结果
2.1 辅助检查
2.1.1入院时血糖水平 正常血糖患者10例,空腹血糖(5.0±0.6)mmol/L,餐后2小时血糖(6.5±1.7)mmol/L;已确诊或入院后经内分泌会诊确诊糖尿病患者18例,其中男12例,女6例,空腹血糖(9.0±3.6)mmol/L,餐后2小时血糖(13.5±6.1)mmol/L。正常血糖患者跟糖尿病患者空腹血糖跟餐后2小时血糖差异均有统计学意义(P<0.05)。
2.1.2入院时白细胞计数 所有患者平均白细胞计数(17.4±3.4)×109/L,其中糖尿病患者(19.5±2.9)×109/L,非糖尿病患者(15.8±4.1)×109/L,糖尿病患者和非糖尿病患者差异有统计学意义(P<0.05)。
2.1.3入院时中性粒细胞百分比 所有患者平均中性粒细胞百分比(87.6±4.4)%,其中糖尿病患者(89.2±2.7)%,非糖尿病患者(85.7±4.4)%,糖尿病患者和非糖尿病患者差异有统计学意义(P<0.05)。
2.1.4细菌培养 所有28例患者,取脓液行细菌培养共16例培养出细菌,糖尿病患者肺炎克雷伯菌6例(6/16,占37.5%),链球菌3例(3/16,占18.8%),葡萄球菌1例(1/16,占6.3%),非糖尿病患者链球菌4例(4/16,占25.0%),葡萄球菌2 例(2/16,占 12.5%)。
2.2 治疗结果 所有28例患者最终均行切开引流术,术后继续抗炎换药后痊愈出院。非糖尿病患者平均住院日(12.3±4.2)天,糖尿病组患者平均住院日(16.3±3.1)天,两组之间差异有统计学意义(P<0.05)。其中1例患者感染经颈部间隙进入纵膈、胸腔,经胸外科、耳鼻喉与口腔颌面外科联合手术开放引流,患者术后转入ICU,经对症抗炎对症治疗后恢复良好,痊愈出院,后全院病例讨论,认为可能与患者肥胖体质有关,颈部结缔组织非常疏松,感染易向下扩散进入纵膈内。
2.3 典型病例
病例1:患者,男性,45岁,外地来京务工人员,左下后牙疼痛10天,4天突然出现口底肿痛,进展迅速,入院时口底区高度肿胀、压痛明显,张口约1指,口内检查效果欠佳,呼吸急促,生命体征T 38.5℃,P 101次/分,R 36次/分,BP 83/51mmHg,白细胞计数18.4×109/L,中性粒细胞百分比89.3%,空腹查血糖5.4 mmol/L,考虑诊断“口底多间隙感染、中毒性休克”。行CT检查(图1)提示左颌下区已有脓腔形成,随即急诊全麻下行手术切开引流(图2,图3),术后抗炎对症治疗,9天后出院,伤口继续冲洗换药。结合术后曲面体层片(图4)考虑左下智齿根尖炎为感染病灶来源,1月后门诊行左下阻生智齿拔除术,左下7根管治疗。
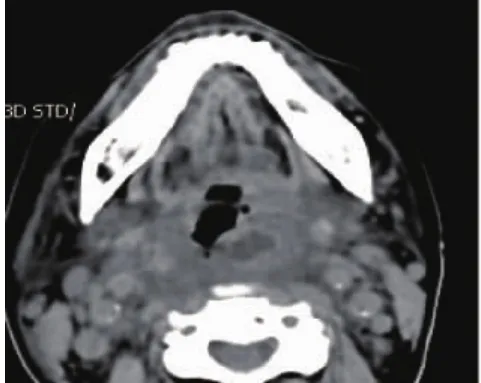
图1 术前CT,左颌下脓腔形成

图2 术前口底上颈部肿胀情况
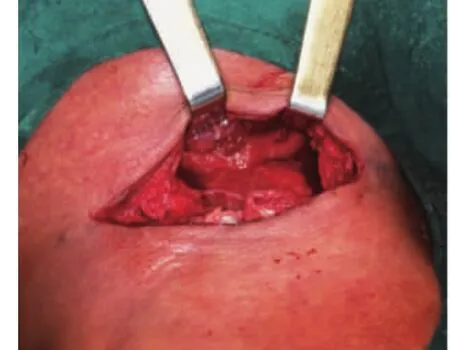
图3 手术切开引流术中情况
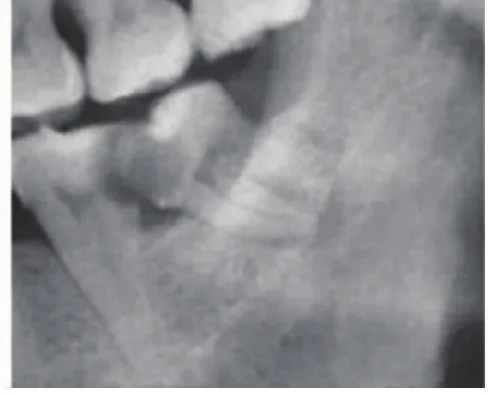
图4 病灶来源左下智齿根尖炎
病例2:患者,男性,67岁,主因“双侧颌下、颏下区肿痛伴发烧5天”入院,入院时口底区高度肿胀、压痛明显,生命体征T 38.9℃,P 91次/分,R 26次/分,BP 113/72mmHg,白细胞计数20.1×109/L,中性粒细胞百分比90.4%,空腹查血糖10.4mmol/L,餐后2小时血糖11.5~19.8mmol/L,平时使用胰岛素控制血糖,入院行CT检查(图5)显示右侧颌下区、舌下区广泛肿胀、尚无明显脓腔形成,入院后对症抗炎治疗,调整血糖,3天后行CT检查(图6)见肿胀情况较入院加重,5天后CT检查(图7)提示右侧颌下区向前形成脓肿区域,手术切开引流,术后继续对症处理,10天后出院。
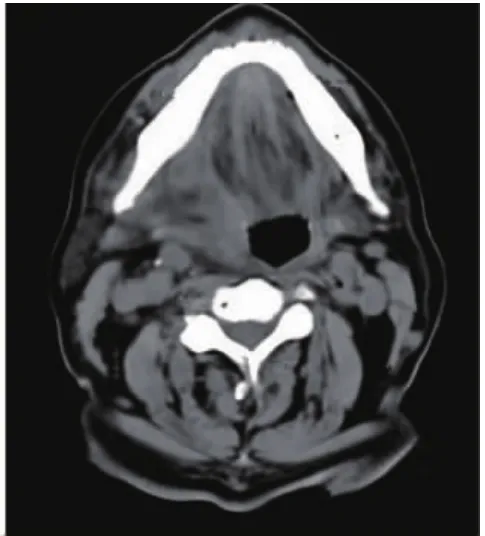
图6 入院后3天CT检查图
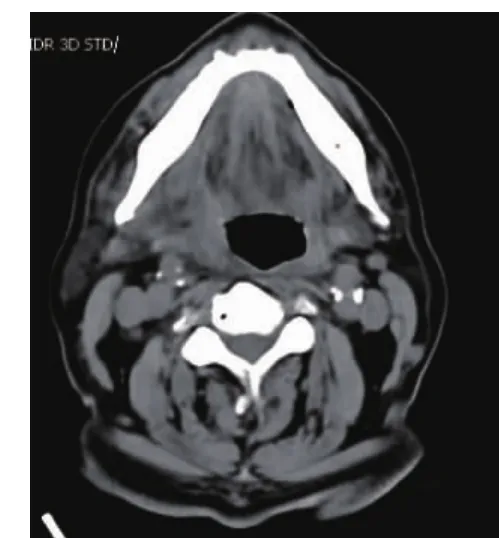
图5 入院时CT检查图
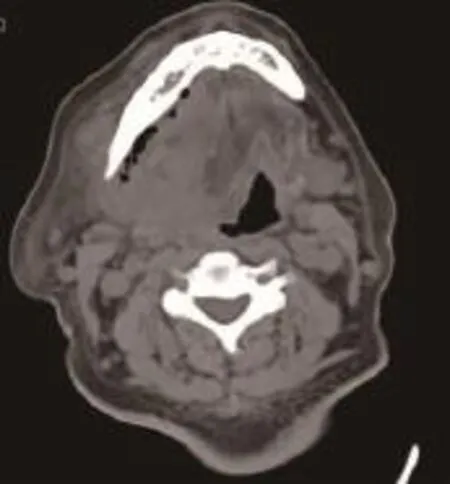
图7 入院后5天CT检查图
3.讨论
口底区域解剖主要包括颏下、颌下及舌下间隙,该处神经、血管、淋巴管丰富,肌肉组织交错,结缔组织疏松,一旦出现感染,极易出现快速蔓延和扩散,病情急且进展速度快,易出现急性败血症和呼吸道梗阻等致命的并发症。口底多间隙感染本身起病急、发展快,大部分患者考虑不到如此严重后果,常自行口服抗生素,或者基层医院先静脉抗炎治疗,导致延误治疗时机。
口底多间隙感染最主要的来源为牙源性,可继发于智齿冠周炎、根尖周炎、牙槽脓肿等[3],我们的研究中牙源性感染来源23例占比达到82.1%,与既往研究一致;其次为腺源性感染,阻塞性颌下腺炎、急性化脓性颌下腺炎为常见来源,另外急性化脓性扁桃体炎也可向前扩散引起口底蜂窝织炎。口底多间隙感染类型主要为化脓性口底多间隙感染和腐败坏死性口底多间隙感染两种类型,前者病原菌以金黄色葡萄球菌、链球菌等为主,后者以腐败坏死性细菌为主,如厌氧链球菌、产气荚膜杆菌、产气梭形芽孢杆菌等[4],又称路德维希咽峡炎(Ludewig’sangina)。化脓性口底多间隙感染术中脓液多呈稀薄浅灰黄色,一般无明显臭味,而腐败坏死性口底多间隙感染脓液多深褐色,较稠,臭味明显,跟产气发酵产生硫化物有关。
对于入院时尚未形成脓肿的口底多间隙感染,一定要给予足量广谱的抗生素[5],将感染尽可能局限于口底区域,防止向下蔓延至纵膈、胸腔,口底多间隙感染病情进展快、症状重,我们28例病例中有14例入院时尚未形成脓肿,给予足量抗生素对症治疗的情况下,多在入院2~6天内即形成脓腔,要注意密切观察病情变化,有手术指证时尽早手术。在未取得药敏结果的情况下,我科经验莫西沙星+头孢尼西钠+奥硝唑联合给药取得良好的效果。盐酸莫西沙星为超广谱氟喹诺酮类抗菌药物,具有抗菌谱广、活性强、副反应小等特点,对革兰氏阳性菌、阴性菌、厌氧菌均具有非常好的效果,而且其7位取代基团为二氮杂双环,可明显降低微生物主动外排出现的耐药情况[6,7]。Agarw al[8]等研究发现约42%患者细菌药敏培养实验结果对硝基咪唑类敏感,所以给药一定要覆盖厌氧菌谱,可选用替硝唑或奥硝唑。对于入院时已经形成脓肿,尽可能快行手术切开引流[9],一旦通畅脓腔,感染即会得到控制,术后一般给予头孢尼西钠+奥硝唑抗炎,脓液送细菌+药敏培养,根据药敏试验结果调整抗生素应用。
气道的控制情况同样不容忽视,口底多间隙感染患者可出现口底及上颈部高度肿胀、舌体后坠、喉头水肿,手术亦可引起口底组织肿胀,如出现轻度呼吸困难但未见三凹征者,可给予地塞米松磷酸钠注射液5mg Qd静滴减轻组织肿胀,但地塞米松为非特异性抗炎皮质类固醇,具有免疫抑制作用,使用时要慎重且不可时间过长。评估气道主要通过临床检查和CT检查两个方面,观察患者是否出现呼吸困难及三凹症,借助鼻咽纤维镜观察咽部水肿情况,借助CT检查可判断气管受压情况。呼吸困难要结合患者主诉加临床检查及辅助检查,患者意识清醒的情况下可询问主诉情况,指尖血氧饱和度在85~90%的情况下大部分患者可耐受,也有部分患者可耐受更低的血氧值,但此类患者病情变化也快,要注意持续监测氧饱和度值,预防血氧持续下降,并结合临床经验判断。对于出现三凹征甚至窒息患者,患者上颈部咽旁区水肿明显,插管困难且风险过大,要及时果断行环甲膜穿刺术或气管切开术[10]。
目前部分研究认为,肺炎克雷伯菌为糖尿病患者头颈部感染最常见的细菌,再次为链球菌,而非糖尿病患者最常见的感染来源为链球菌,然后是葡萄球菌[11,12],这与本研究也基本一致。另外的研究中,糖尿病和非糖尿病患者感染菌群基本没有区别,最常见的是链球菌,其次是肺炎克雷伯菌[13,14]。糖尿病患者免疫功能处于抑制状态,在高血糖状态下白细胞和中性粒细胞杀菌作用减弱,一旦出现感染,往往感染进展快、症状重,感染的发病率和死亡率均比正常患者要高[15,16]。我科收治的糖尿病患者入院后即请内分泌科会诊,给予胰岛素控制血糖,经调整后血糖均控制良好,但因其免疫功能缺陷,入院时白细胞水平及中性粒细胞百分比较正常组患者高,平均住院日亦延长,这与部分研究结果基本一致[17]。因缺乏入院前患者血糖情况,糖尿病患者建议出院后定期内分泌科就诊,注意监测血糖并及时调整血糖情况。而随着老年人糖尿病发病率增高,口腔内残冠残根多,多种口腔疾病与全身疾病相互交错[18],因此对于老年糖尿病患者出现口底多间隙感染一定要更加重视。
口底多间隙感染要重视综合治疗,28例患者中12例首先就诊于急诊科,但患者病情重,急诊医师处理经验往往不如专科医师,必要时一定要转入专科治疗。糖尿病患者血糖控制不佳时,要及时请内分泌科会诊,调整好血糖对于感染的控制非常重要[19]。抗生素应用上,我科多次请感染科会诊,分析感染细菌来源、药敏情况,及时调整抗生素应用。伴有肺部等感染患者,要及时请呼吸内科协助诊治。对于伴全身严重并发症者,如伴有脓毒血症甚至出现中毒性休克等情况,要及时转入重症医学科接受更有针对性和更加专业性的治疗、护理和监测。
炎症得到控制后,对病灶的处理同样不可忽视,这样才能杜绝感染的再次发生。对于残冠、残根及阻生智齿等病因明确的,后期要对病灶牙进行治疗、拔除等处置;颌下腺感染来源的2例患者,1例为涎石病引起术后行取石术,另1例可能为急性阻塞性颌下腺炎引发的,术后检查未再见明确异常,先行观察;扁桃体感染1例,术后建议如反复出现化扁,可考虑手术摘除,患者考虑;感染不明2例,排查了头颈范围内的可能因素,均未发现可能存在的隐匿病灶,这2例患者均为糖尿病控制不佳患者,可能跟免疫低下有关。
口底多间隙感染目前仍是口腔颌面外科最棘手的颌面部感染之一,除了要注意早发现、早诊断、选择合适足量抗生素、及时切开引流、做好气道管理、多学科协作治疗以外,在治疗的道路上仍有许多需要我们研究和改进的地方。
