超声引导下连续椎旁神经阻滞复合全麻在食管癌根治术中应用观察
2019-04-12刘明胜胡瑞余明森
刘明胜 胡瑞 余明森
光山县人民医院 河南信阳 465450
食管癌根治术作为食管癌治疗中最为有效手段,既往该术中麻醉方式多以全身麻醉为主[1]。近年来由于“快通道”外科的日益发展,全麻复合硬膜外阻滞临床镇痛效果确切,逐渐取得人们重视。但经临床实践发现,硬膜外麻醉易影响血流动力学,且可能诱发脊神经根损伤、全脊麻、硬膜外血肿等并发症,临床应用局限性较高[2,3]。连续椎旁神经阻滞仅对术侧躯体实施阻滞处理,故对患者正常生理影响较小,且其操作简便、阻滞精确、创伤小,已在开胸手术、乳腺癌根治术的麻醉、术后镇痛中广泛应用[4,5]。鉴于此,本研究将观察超声引导下连续椎旁神经阻滞复合全麻对食管癌患者应激反应及炎性因子的影响。现报告如下:
1 资料与方法
1.1 一般资料
将2017年6月~2018年5月于我院行食管癌根治术的118例患者作为研究对象,将其应用随机数表法分为两组,均59例,院内医学伦理委员会批准了本次研究,患者知情同意且签署知情同意书。观察组:女26例,男33例;年龄38~68岁,平均年龄(57.24±3.61)岁;体质量指数(Body mass index,BMI)18 ~ 27kg/m2, 平 均 BMI(23.98±1.34)kg/m2。对照组:女28例,男31例;年龄42~69岁,平均年龄(57.19±3.63)岁;BMI 18-27kg/m2,平均BMI(24.02±1.35)kg/m2。两组基本资料相比,差异无统计学意义(P>0.05),具有可比性。
1.2 入选标准
1.2.1 纳入标准
①美国麻醉医师协会分级:Ⅰ-Ⅱ级;②经细胞学、病理学检查确诊;③凝血功能正常者;④无脑梗死、脑出血等合并症者。
1.2.2 排除标准
①严重肝、肾功能损伤者;②术前接受化疗或放疗治疗者;③对麻醉药物过敏者;④患有精神疾病者。
1.3 方法
观察组采取超声引导下连续椎旁神经阻滞复合全麻,指导患者保持右侧卧位,标记切口侧距后正中线20mm椎旁间隙,利多卡因(1%)局部麻醉,通过超声诊断仪对椎旁神经位置进行确定后选取20G穿刺针,于超声引导下向椎旁间隙进针,并待回抽未见血、气后,将10ml、0.5%罗哌卡因注入,将导管沿穿刺针置入,置入深度30mm并实施固定处理,待麻醉平面符合后患者平卧,实施全麻诱导。对照组采取全麻、连续硬膜外阻滞,患者保持卧位,穿刺部位取于T3~T4椎间隙,穿刺后头侧置管,患者平卧,利多卡因(1%)对导管是否位于硬膜外腔进行确认,待确认位于硬膜外腔后将10ml、0.5%罗哌卡因注入,随后实施全麻处理。两组全麻方法相同,将0.05mg/kg咪达唑仑、1mg/kg丙泊酚、0.2mg/kg顺式阿曲库铵、2μg/kg芬太尼静注实施麻醉诱导,将双腔支气管导管置入,术中静脉输注瑞芬太尼、顺式阿曲库铵、丙泊酚麻醉维持。术后观察组行连续椎旁神经阻滞镇痛,配方0.25%罗哌卡因溶液200ml,输注剂量4ml/h,单次剂量1ml,负荷量5ml,锁定时间30min。术后对照组行连续硬膜外镇痛,配方同上。
1.4 评价指标
观察两组麻醉诱导前、术后48h时应激反应及炎性因子水平。于麻醉诱导前、术后48h时采集两组静脉血5mL,应用酶联免疫吸附法、放射免疫法测定白细胞介素6(Interleukin 6,IL~6)、肿瘤坏死因子(Tumor Necrosis Factor-α,TNF-α)、去甲肾上腺素(Norepinephrine,NE)、肾上腺素(epinephrine,E)水平,并记录血糖水平。
1.5 统计学方法
用SPSS22.0统计学软件,计数资料以百分数和例数表示,比较用χ2检验;计量资料用“”表示,比较用t检验;以P<0.05为差异有统计学意义。
2 结果
2.1 应激反应 见表1
表1 两组应激反应对比()
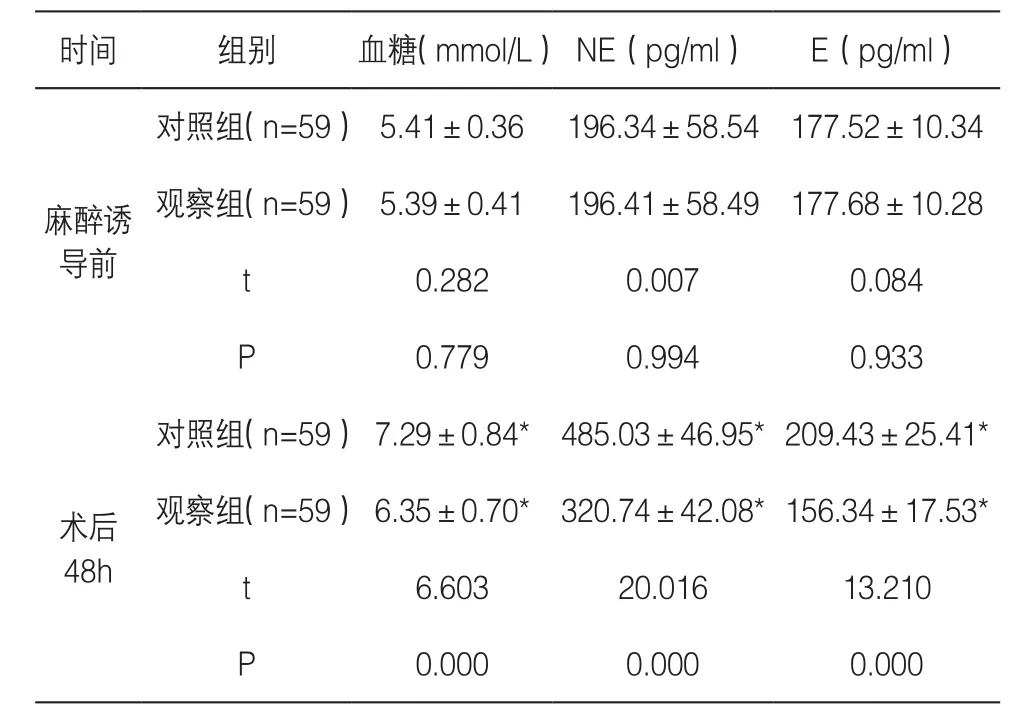
表1 两组应激反应对比()
注:与同组麻醉诱导前相比,*P<0.05
时间 组别 血糖(mmol/L) NE(pg/ml) E(pg/ml)麻醉诱导前对照组(n=59) 5.41±0.36 196.34±58.54 177.52±10.34观察组(n=59) 5.39±0.41 196.41±58.49 177.68±10.28 t 0.282 0.007 0.084 P 0.779 0.994 0.933术后48h对照组(n=59) 7.29±0.84* 485.03±46.95*209.43±25.41*观察组(n=59) 6.35±0.70* 320.74±42.08*156.34±17.53*t 6.603 20.016 13.210 P 0.000 0.000 0.000
2.2 炎性因子 见表2
表2 两组炎性因子水平对比(,pg/ml)
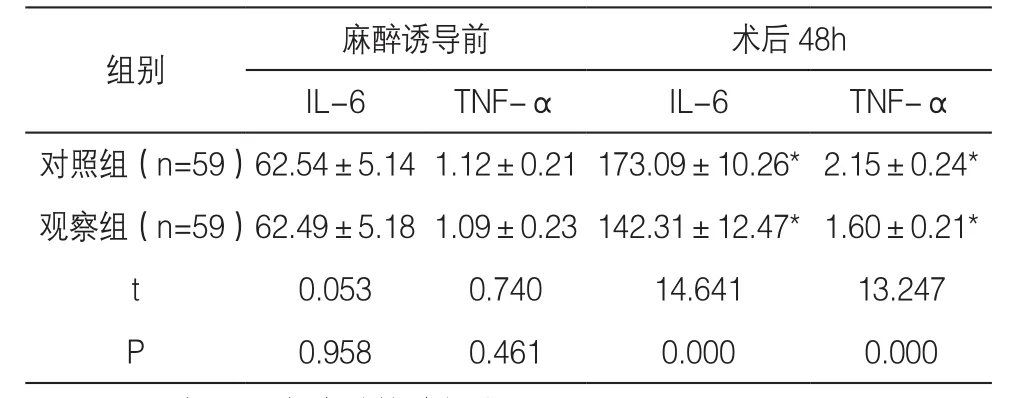
表2 两组炎性因子水平对比(,pg/ml)
注:与同组麻醉诱导前相比,*P<0.05
组别 麻醉诱导前 术后48h IL-6 TNF-α IL-6 TNF-α对照组(n=59)62.54±5.141.12±0.21173.09±10.26*2.15±0.24*观察组(n=59)62.49±5.181.09±0.23142.31±12.47*1.60±0.21*t 0.053 0.740 14.641 13.247 P 0.958 0.461 0.000 0.000
3 讨论
食管癌根治术创伤大、手术时间长、术后疼痛剧烈,同时受到患者自身不良心理情绪的影响,患者围手术期极易发生炎性反应及应激反应[6]。既往临床上为减轻该类患者围手术期炎性反应与应激反应,多采取连续硬膜外阻滞复合全麻,该麻醉方法镇痛完善、苏醒快速且全麻用药量小,可降低细胞免疫抑制与应激反应,但基于胸段椎体排列方式的影响,硬膜外阻滞穿破硬脊膜几率较大,极易增加围术期全脊麻、低血压、神经损伤等并发症,不利于患者恢复[7,8]。
近年来超声引导下连续椎旁神经阻滞在临床逐渐推广,通过利用超声图像,将局麻药物精确注入椎旁间隙,以对注射处单侧多节段肋间神经、交感链、背支进行阻滞,可在发挥良好镇痛效果外,调节细胞因子水平[9]。同时超声引导下利于对穿刺实施动态引导,利于提升定位精确性,提高阻滞效果,同时可实时监测药液扩散程度,防止麻醉药物大剂量使用[10]。炎性反应的发生与手术损伤、术后疼痛等有关,严重者可诱发全身炎性反应综合征,损伤多脏器功能,而经研究证实,围术期合理有效的镇痛处理可缓解术后疼痛、手术创伤所致的应激反应,进而可减少、避免全身炎性反应综合征的发生[11]。机体遭受强烈刺激后将诱发应激反应,可加快下丘脑-垂体-肾上腺皮质激素分泌,增强交感神经兴奋性,进而对神经内分泌活动造成影响,轻微的应激反应可减轻机体损伤,但应激反应过强则将加重机体损伤,影响患者康复。本次研究结果得出,术后较对照组相比,观察组血糖、NE、E、IL-6、TNF-α水平相对较低,由此可见,超声引导下连续椎旁神经阻滞复合全麻有助于降低食管癌患者应激反应,下调炎性因子水平,抑制炎性反应。麻醉、手术均可诱发强烈的应激反应,导致NE、E水平增高,加快机体代谢,促使血糖水平上升,故于围手术期不同时刻对血糖、NE、E水平进行测定,利于良好反映机体应激反应程度。IL-6为促炎性细胞因子,TNF-α为触发、启动炎性反应的细胞因子,IL-6、TNF-α水平上升程度与创伤严重程度间具有一定的相关性[12]。
综上所述,超声引导下连续椎旁神经阻滞复合全麻可作为食管癌根治术中较为安全且有效麻醉方法,利于抑制炎性因子释放,减轻应激反应。
