腔镜辅助手术与开放手术治疗cN0期甲状腺乳头状癌的对比*
2019-02-21王宇李崔伟史潇史荣亮渠宁马奔徐伟博王玉龙朱永学嵇庆海
王宇 李崔伟 史潇 史荣亮 渠宁 马奔 徐伟博 王玉龙 朱永学 嵇庆海
甲状腺癌是最常见的内分泌系统恶性肿瘤,发病率在全球范围内呈快速上升趋势。甲状腺乳头状癌(papillary thyroid carcinoma,PTC)约占甲状腺癌的90%,其生物学行为多呈惰性,大部分患者经过传统的开放性手术(open thyroid surgery,OTS)治疗后可以获得良好的预后,10年生存率达90%以上[1]。然而,传统的开放性甲状腺切除术切口长达5~8 cm,切口位置一般位于胸骨切迹上1~2 cm,形成衣物无法遮盖的颈部瘢痕,可能对患者心理健康造成严重影响。随着甲状腺癌患者逐渐年轻化以及社会文明的不断进步,许多患者在治疗疾病的同时,对术后疤痕美观的需求不断增高。因此,小切口、美容的腔镜下甲状腺手术应运而生。目前,甲状腺腔镜手术分为完全腔镜甲状腺手术和腔镜辅助下甲状腺手术(min⁃imally invasive video-assisted thyroidectomy,MIVAT)两类。相比于完全腔镜手术,MIVAT 不存在颈部解剖死角,且手术操作简便,分离创面小,切口小,学习曲线短,在临床上得到应用。MIVAT 手术的安全性与彻底性需有较长随访时间的病例对照研究进一步探讨。本研究旨在对比MIVAT 与常规OTS 治疗cN0期PTC患者淋巴结清扫结果、手术并发症和术后疾病复发情况的差异,从而评估MIVAT 手术的疗效和安全性。同时,传统MIVAT 手术切口位于胸骨切迹上1~2 cm,但国人颈部瘢痕多数较为明显。本科常规开放手术切口采用较低的胸骨切迹水平,由于衣物的遮挡,取得较好的美容效果,本研究组尝试在行MIVAT手术时,同样取胸骨切迹切口,以进一步减少手术切口对患者美观的影响,因此胸骨切迹入路的MIVAT 与OTS 患者的术后美容效果,同样为本研究讨论的重点。
1 材料与方法
1.1 临床资料
收集2012年1月至2017年12月复旦大学附属肿瘤医院行经胸骨切迹入路MIVAT手术的患者(MI⁃VAT 组),主刀医师均为具备丰富腔镜手术基础的高年资头颈肿瘤专科医生。纳入标准:1)初治病例;2)年龄≥18 周岁;3)术前评估为临床淋巴结阴性;4)术前检查B超或穿刺提示为甲状腺癌,并且术后病理诊断为PTC,最大径<2 cm,无外侵;5)既往无颈部手术史;6)既往无颈部外放射治疗史;7)无其他恶性肿瘤史。排除标准:1)初诊远处转移;2)随访时间<1年;3)中转开放手术。
根据1:2的比例,采用随机数表法随机抽取本院行开放性甲状腺癌手术的患者组成OTS组,OTS组主刀医师均为高年资且经验丰富的头颈肿瘤专科医生。除是否为开放手术这一因素之外,OTS组其余纳入与排除标准与MIVAT组相同。
本研究中患者的手术方式为单侧腺叶切除/全甲切除+预防性中央区淋巴结清扫术。
1.2 方法
1.2.1 手术方法 根据患者意愿行MIVAT或OTS手术,所有患者均在术前签署手术知情同意书。
MIVAT组:MIVAT组切口设计为正中1.5~3.5 cm长度,颈部切开层次同传统手术,建立操作空间,对侧游离至峡部与对侧腺体交界处,期间使用超声刀紧贴甲状腺分离凝结切断甲状腺中静脉。使用5 mm 30°腔镜,紧贴甲状腺上极逐支分离凝结切断甲状腺上动静脉至甲状腺上极所有分支。在气管前侧峡部与对侧腺叶交界处断离甲状腺峡部,沿气管前向患侧游离甲状腺腺叶至气管侧面,期间在气管食管沟探查及保护喉返神经。上下极及峡部游离后将患侧甲状腺及峡部拖出切口,在直视下保护下极旁腺、断离甲状腺下动脉,继续探查喉返神经至入喉,完整切除患侧腺叶及峡部。术中病理证实为PTC,则同期腔镜辅助下行同侧Ⅵ区淋巴结清扫术。置管引流,缝合切口。
OTS组:取胸骨切迹水平正中6 cm,常规操作,术中病理证实为PTC后行预防性Ⅵ区淋巴结清扫。
1.2.2 数据收集与处理 所有患者的临床信息均从本院电子病历数据库中获得,包括患者确诊时的年龄、性别,手术时间、住院时间、术后并发症情况、病理诊断信息(病理类型、肿瘤最大径、单/双侧、单/多灶、有/无腺外侵犯、淋巴结清扫数目、转移数目以及是否并发桥本氏甲状腺炎)。患者术后肿瘤复发信息通过本院电子病历数据库或电话随访获得。患者瘢痕恢复情况由患者通过改良版温哥华瘢痕量表(Vancouver scar scale,VSS)所列的评分项目自行评估,并反馈给研究者进行记录。
通过两组患者的淋巴结清扫数量、转移数量和肿瘤复发情况比较MIVAT与OTS的手术疗效。通过分析甲状腺癌术后常见并发症比较MIVAT和OTS的手术安全性。将随访时仍存在声音嘶哑、饮水呛咳等症状定义为永久性喉返神经损伤。由于喉返神经损伤的发生率与甲状腺手术范围存在密切关系,将行全甲切除的患者与行单侧腺叶切除的患者的术后喉返神经损伤情况分别进行比较。
1.3 统计学分析
数据分析采用SPSS 20.0统计学软件。计量资料的组间差异采用t检验以及Mann-WhitneyU检验(不满足t检验要求时)进行评估;计数资料的组间差异采用χ2检验进行分析。患者的5年无复发生存率(re⁃currence-free survival,RFS)采用Kaplan-Meier生存分析进行计算,RFS的组间差异采用Log-rank检验进行评估。P<0.05为差异具有统计学意义。
2 结果
2.1 临床资料
MIVAT 组和OTS 组患者的基线特征情况见表1。根据纳入标准与排除标准,MIVAT 组80 例,其中男性13 例(16.2%),女性67 例(83.8%),平均年龄38.5(18~70)岁,中位随访时间64(12~99)个月;OTS 组160 例,其中男性41 例(25.6%),女性119 例(74.4%),平均年龄45.5(19~74)岁,中位随访时间68(19~99)个月。
患者的人口统计学资料以及肿瘤特征方面,MI⁃VAT组和OTS组患者在性别、肿瘤多灶性、双侧病灶、肿瘤最大径、腺外侵犯以及是否合并桥本氏甲状腺炎方面无显著性差异(均P>0.05),但是MIVAT 组患者平均年龄显著小于OTS组(P<0.001)。手术方式方面,OTS组患者行全甲状腺切除比例显著高于MIVAT组(P<0.001)。整体而言,MIVAT 组的手术时间显著长于OTS 组(95.2 minvs.70.9 min,P=0.003),但MI⁃VAT组患者平均住院天数短于OTS组(6.5 dvs.8.0 d,P<0.001,表1)。
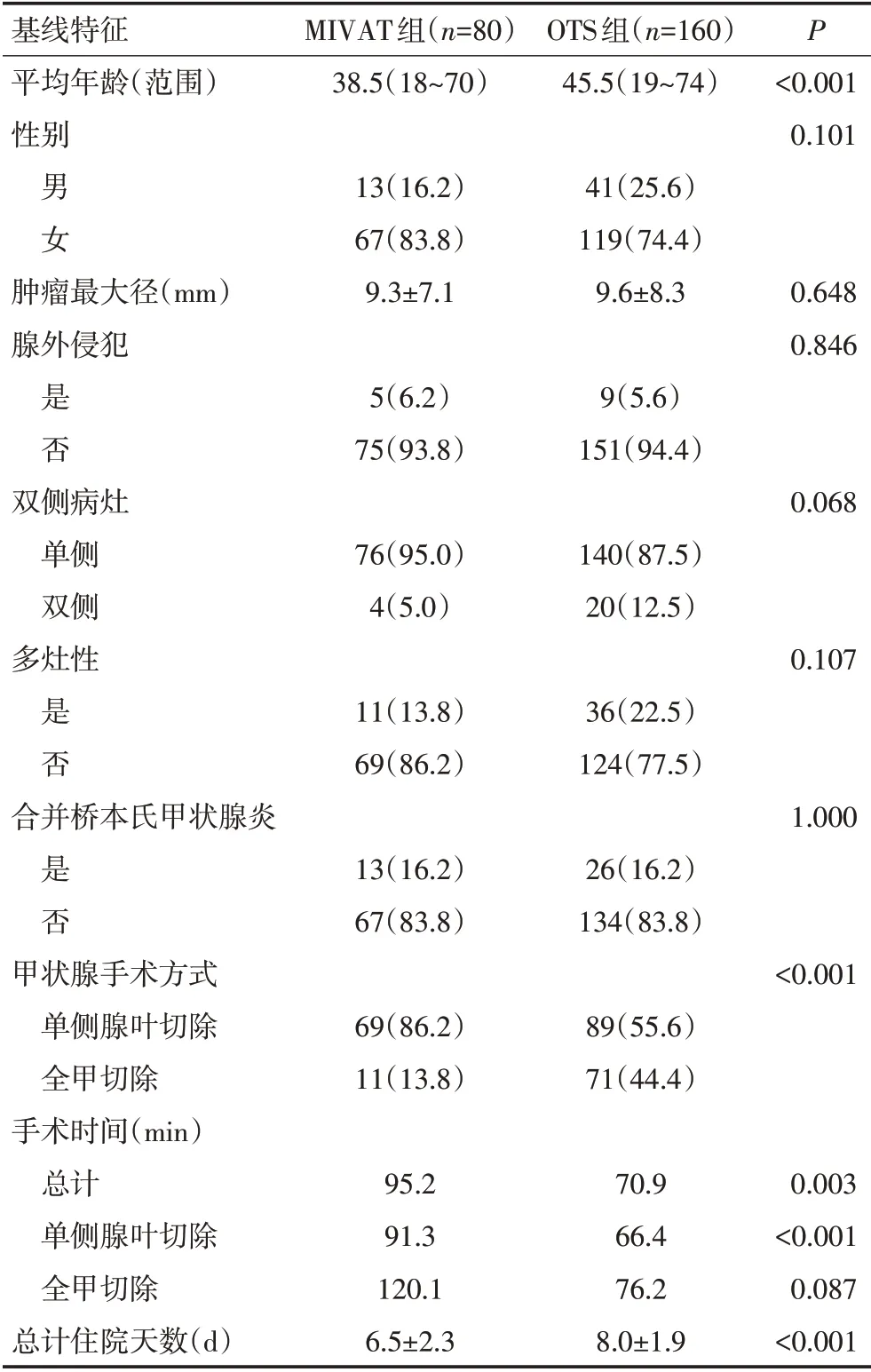
表1 MIVAT组和OTS组患者的临床病理学基线特征 例(%)
2.2 MIVAT与OTS的疗效对比
两组患者术中淋巴结清扫以及肿瘤复发的情况见表2。MIVAT组中,2例(2.5%)复发;OTS组中,6例(3.8%)复发。MIVAT组中无患者死亡,OTS组中1例死亡,死亡原因非甲状腺疾病导致。MIVAT组和OTS组的5年RFS均为97.5%,Log-rank检验结果表明,二者之间无显著性差异(P=0.886)。
术中淋巴结清扫方面,MIVAT 组与OTS 组患者在淋巴结清扫数目(P=0.861)与淋巴结转移数目(P=0.113)方面差异均无统计学意义。
2.3 MIVAT与OTS的安全性对比
对于行全甲切除的患者,MIVAT 组无术后并发症发生,OTS 组暂时性喉返神经损伤3 例,感染与术后血肿各1 例。两组患者均未出现永久性喉返神经损伤。MIVAT 组与OTS 组在喉返神经损伤(P=0.487)、血肿(P=0.692)以及感染(P=0.692)等并发症无显著性差异。

表2 MIVAT 组和OTS 组患者的淋巴结清扫与肿瘤复发情况 例(%)
对于行单侧腺叶切除的患者,MIVAT组出现暂时性喉返神经损伤及术后血肿各1例,OTS组出现暂时性喉返神经损伤、术后血肿、感染各1例,两组患者在各类术后并发症的发生率差异均无统计学意义(均P>0.05,表3)。
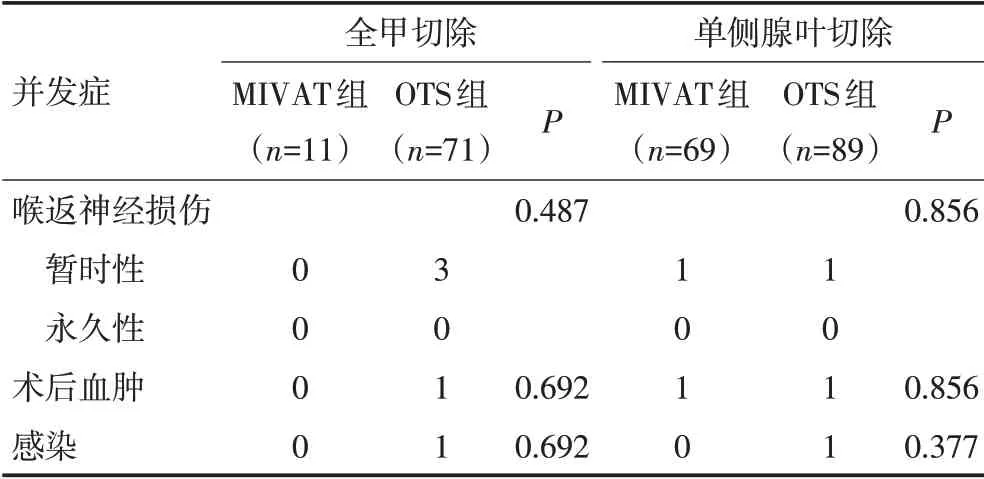
表3 MIVAT组和OTS组患者术后并发症统计情况
2.4 MIVAT与OTS的术后瘢痕情况对比
MIVAT 组与OTS 组术后瘢痕根据随访情况,MI⁃VAT组的80例患者中,8例患者瘢痕情况无法进行准确评估,72 例患者通过改良版VSS 量表测得瘢痕评分为2.60±1.85 分;OTS 组的160 例患者中,109 例患者测得的评分为2.35±1.90 分;两组患者的瘢痕评分差异无统计学意义(P=0.288)。而在术后瘢痕长度方面,MIVAT 组患者的术后瘢痕长度较OTS 组患者显著缩短(P<0.001,表4)。由于术后瘢痕长度的影响,开放手术组的典型术后疤痕(图1)对患者美观的影响明显大于MIVAT组的典型术后疤痕(图2)。

表4 MIVAT组和OTS组患者术后瘢痕改良版VSS评分及长度比较
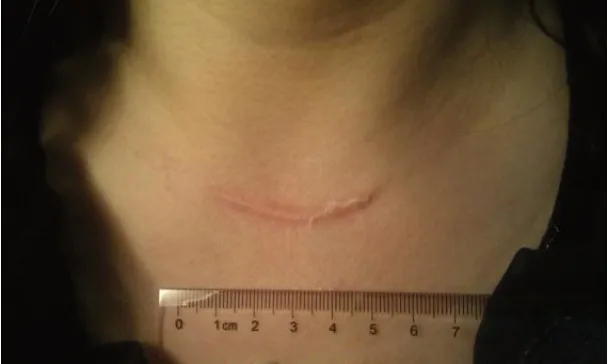
图1 胸骨切迹水平,传统开放甲状腺癌根治术(腺叶与峡部切除+Ⅵ区清扫)术后疤痕
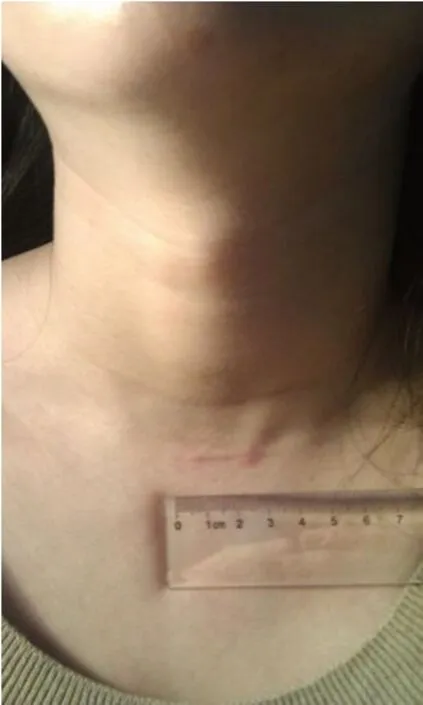
图2 胸骨切迹水平MIVAT用于甲状腺乳头状癌根治术(腺叶与峡部切除+Ⅵ区清扫)术后疤痕
3 讨论
1997年Miccoli 等首创MIVAT 手术治疗甲状腺及甲状旁腺疾病[2],而在2000年,Miccoli 等开始将该技术应用于甲状腺乳头状癌的治疗[3]。通常,完全腔镜甲状腺手术切口位于口腔、腋窝、乳晕等隐蔽部位,颈部无手术瘢痕,但其术野通常存在视觉盲区,影响清扫效率[4-5]。而MIVAT(亦称Miccoli 手术)则是采用颈部小切口,通过拉钩悬吊技术建立操作空间,借助5 mm腔镜和超声刀完成操作[6]。随着生物-心理-社会医学模式逐步得到重视,微创、美容的MI⁃VAT 手术在临床实践中得到广泛应用。该术式在颈部无盲区,理论上对于甲状腺癌手术具有天然优势。刘江豪等[7]对MIVAT治疗临床淋巴结阴性(clin⁃ically node-negative,cN0)甲状腺癌的过往研究进行荟萃分析后认为,在严格掌握适应证的前提下,MI⁃VAT 治疗cN0 期甲状腺癌安全可行。然而该荟萃分析纳入的既往研究几乎均缺乏较长期的随访数据,因此对于疗效和安全性,目前仍缺乏有力证据支持。同时,由于这种新兴手术方式尚未完全普及,国内与国外熟练掌握此技术并将其用于甲状腺癌治疗的医师数量不多,目前难以积累足够多的病例数量来进行大规模回顾性研究甚至前瞻性研究,因此该术式的相关争议问题仍未得到很好的回答。本科的常规甲状腺手术切口为胸骨切迹水平,疤痕位置降低,更易被衣物遮盖,明显减少了手术瘢痕对患者美观的影响。本研究开展MIVAT最初即选择经胸骨切迹入路,较常规MIVAT 手术进一步减少手术切口对患者美观的影响,并于本院长期随访资料的患者中,对比行胸骨切迹入路MIVAT 与OTS 治疗cN0 期PTC的彻底性、安全性以及术后美容情况,为PTC 患者进行个体化治疗选择手术方式提供一定的依据。
本研究结果表明手术疗效方面,MIVAT 与OTS在淋巴结清扫数目和转移数目方面均无显著性差异,表明MIVAT未降低淋巴结清扫的范围和完整性,这一结果与其他过往研究结论类似[8-10]。同时,本研究也显示,MIVAT 组与OTS 组患者的复发率无明显差异。Miccoli 等[11]认为对于低危甲状腺癌,行MI⁃VAT 的患者可以获得与开放式手术相似的远期预后。而Bellantone等[12]报道的一项纳入255例患者的研究结果显示,MIVAT 在手术的彻底性和术后并发症方面与传统OTS无明显差别,并不会导致术后肿瘤复发率的增加。本研究结果支持上述结论,但需要指出,选择行MIVAT的患者需要经过严格筛选,对于肿瘤负荷相对较高,一些较大的甲状腺结节,或者临床分期偏晚的甲状腺癌仍倾向于行OTS治疗。同时,也需要认识到,由于患者出现复发事件的例数过少,有效的多因素回归分析难以进行,可能导致生存分析结果出现偏倚。
手术安全性方面,MIVAT 与OTS 在本研究探讨的如喉返神经损伤、术后血肿、感染等常见手术并发症方面无明显区别。Duke等[13]进行的一项持续时间超过6年的前瞻性研究显示,260例行MIVAT手术的患者中,无患者术后出现持续性低钙血症或喉返神经损伤,并发症仅包括暂时性喉返神经麻痹(3.8%)、蜂窝织炎(0.4%)和暂时性低钙血症(2.3%)。并且MIVAT组患者的并发症总体发生率(6.5%)低于开放性甲状腺手术患者的并发症总体发生率(18.5%,P<0.000 1)。因此,MIVAT手术在安全性方面有保证。
术后瘢痕可以被多种因素影响,如切口部位、皮肤类型、缝线张力、缝合技术、感染等。通常而言,瘢痕在手术后6~18 个月成熟[14]。本研究中所有可获得瘢痕信息的患者随访时间均在24 个月以上,因此所评估的瘢痕均为成熟瘢痕。本研究结果表明,MI⁃VAT 组与OTS 组患者VSS 瘢痕评分之间的差异无统计学意义,但MIVAT 组患者的颈部瘢痕长度明显缩短。此结果与一项涉及117 例MIVAT 患者和102 例OTS 患者的临床研究[15]相似,在该研究中,颈部瘢痕长度在MIVAT 组中平均为1.9 cm,常规手术组中为3.9 cm(P<0.001),MIVAT 组和常规手术组瘢痕情况使用POSAS 量表(patient and observer scar assessment scale)进行评估,患者评分分别为10.4分与9.9分(P=0.691),表明在患者评分中,两种手术方式造成的术后瘢痕在长度方面有明显差异,但在形态、色泽方面区别不显著。
本研究认为,两组患者改良版VSS评分未发现明显差异的现象可能由以下原因造成:1)本研究采用的改良版VSS 量表的评分项目涉及血管、色素、柔软度和高度4个方面,然而该量表并未将瘢痕长度这一MIVAT 具有明确优势的项目作为评分指标。2)MI⁃VAT 组的患者对于术后瘢痕恢复的期望往往更高,术后的瘢痕状态未达到心理预期时,患者心理落差可能较OTS 组更大。由于本研究缺少对患者瘢痕情况的观察者评分,因此改良VSS评分的结果可能受患者主观期望的影响,存在一定偏倚。3)瘢痕的护理情况、换药频率、拆线时间等因素均有可能对患者的瘢痕评分造成潜在偏倚。并且,部分OTS患者术后寻求瘢痕的美容处理或修复治疗,可能在一定程度上降低了OTS组的改良版VSS评分。值得注意的是,尽管MIVAT在改良版VSS评分包含的血管、色素、柔软度和高度4个方面未表现出显著优势,但其相较于开放性手术在切口长度上仍然具有优势。虽然MIVAT术式手术切口位置低,易于被衣物遮挡,但是此处相对于颈部切口,其皮肤张力增大,瘢痕容易增生,在术中缝合、术后护理方面需要更多的关注。
综上,从整体来看,MIVAT 在手术的彻底性、安全性上与OTS 无明显区别,而在术后瘢痕方面,尽管MIVAT 的改良版VSS 评分与OTS 并无明显区别,但经胸骨切迹入路MIVAT 可以显著减少颈部切口长度,切口位置更低,容易遮挡,美容效果更好,可在临床实践中进一步推广。然而,本研究为单中心研究,样本量有限,研究结论仍需未来开展大样本的多中心回顾性或前瞻性研究进一步证实。
