剑突下入路胸腔镜手术治疗胸腺瘤临床观察
2019-02-12郭江陈焕文
郭江,陈焕文
(重庆医科大学附属第一医院,重庆400016)
胸腺瘤是最常见的前纵隔原发性肿瘤,其发病率占成年人纵隔肿瘤的20%左右,占前纵隔肿瘤的50%左右,据统计胸腺瘤在人群中的发病率是0.13%,男女发生率差异无统计学意义,其发病的高峰年龄为40~50岁[1]。传统正中开胸术是胸腺瘤治疗的常用疗效确切手术方法[2]。随着微创技术的发展,胸腔镜手术的应用越来越广泛[3~5]。程少先等[6]报道,应用剑突下入路胸腔镜手术治疗胸腺瘤能够减少手术创伤、降低手术并发症、减轻患者的痛苦、缩短住院时间。钟斌等[7]报道,剑突下入路胸腔镜手术治疗胸腺瘤有较好的手术视野,能完整地切除胸腺组织、瘤体组织及纵隔脂肪组织,能较好地改善围术期指标;对于合并重症肌无力患者,其肌无力症状大多数都能消失或减轻。但是,目前剑突下入路胸腔镜手术治疗胸腺瘤的文献报道仍较少,其确切疗效仍不十分明确,需要进一步探讨。本研究中,我们对19例胸腺瘤患者进行了剑突下入路胸腔镜手术治疗,取得较好疗效,现报告如下。
1 资料与方法
1.1 临床资料 2017年1月~2018年12月重庆医科大学附属第一医院胸心外科收治胸腺瘤患者38例。纳入标准:①临床资料完整;②年龄20~75岁;③病理活检结果为胸腺瘤;④ Masaoka临床分期Ⅰ~Ⅱ期;⑤采取剑突下胸腔镜或传统正中开胸手术。排除标准:①患者合并有心肺肝肾等系统性疾病;②术后病理活检为非胸腺瘤;③Masaoka临床分期Ⅲ~Ⅳ期;④既往有胸腔手术病史或胸膜炎病史。将患者随机分为观察组及对照组。观察组19例,男9例、女10例,年龄23~75(47.21±11.17)岁,临床分期:Ⅰ期8例、Ⅱ期11例,肿瘤最大直径(4.08±1.59)cm,WHO病理类型:A型7例、AB型6例、B型6例,合并有重症肌无力7例;对照组19例,男11例、女8例,年龄21~73(51.05±15.64)岁,临床分期:Ⅰ期9例、Ⅱ期10例,肿瘤最大直径(4.89±1.67)cm,WHO病理类型:A型6例、AB型6例、B型7例,合并重症肌无力 8例。两组基线资料比较,P均>0.05。
1.2 剑突下入路胸腔镜手术法 观察组采用剑突下入路胸腔镜手术:嘱患者平卧位,全麻后单腔气管插管,取剑突下约2 cm左右纵行切口作为术中观察孔,双侧肋弓下锁骨中线处各作1.5 cm的切口作为操作孔,分离剑突后方的结缔组织,至前纵隔胸骨后方形成胸骨后隧道,建立人工气胸,用超声刀或电凝勾切开纵隔胸膜,沿肺门旁识别膈神经,术中注意保护膈神经,分离胸腺左右叶。仔细分离并暴露无名静脉,沿着无名静脉用超声刀离断胸腺动静脉,分离胸腺上极,最高可分离达胸骨上窝上方。完整切除胸腺组织及瘤体组织。期间清扫纵隔脂肪组织。由剑突下切口用标本袋将标本取出。放置2根26号胸引管至双侧胸膜腔肋膈角,缝合各切口。对照组采用传统正中开胸手术:嘱患者取平卧位,全麻后单腔气管插管,以胸骨正中切口为标记,逐层切开皮肤、皮下及肌肉组织,电锯垂直劈开胸骨,撑开器撑开胸骨充分暴露,在直视下从下而上分离胸腺及瘤体组织,清扫纵隔脂肪组织,完整切除胸腺组织及瘤体组织,于剑突下左右侧胸腔膈肌顶安置26号引流管各一根,钢丝固定胸骨,缝合切口。术中观察指标:手术时间、术中出血量;术后观察指标:引流管引流量、留置引流管时间、抗生素使用时间、 术后第1天疼痛评分(NRS评分法)及术后住院天数。术后观察指标:心律失常、肺部感染、伤口液化、肌无力危象。
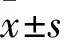
2 结果
观察组手术时间、术中出血量、术后引流管引流量、引流管留置时间、抗生素使用时间、术后第1天疼痛评分、术后住院天数分别为(125.58±27.50)min、(56.84±29.26)mL、(286.84±132.25)mL、(3.53±1.541)d、(3.00±1.054)d、 (4.05±1.65)分、(5.11±2.13)d,对照组分别为(173.84±44.57)min、(165.79±88.15)mL、(500.26±379.99)mL、(6.32±2.562)d、(4.95±3.937)d、 (6.89±0.99)分、(9.42±6.83)d,两组以上各指标比较,P均<0.05。
观察组发生肺部感染1例,无心律失常、伤口液化及肌无力危象发生;对照组心律失常1例,肺部感染2例,伤口液化1例,肌无力危象1例;两组均无膈神经损伤。两组术后并发症发生率比较,P>0.05。截止2019年5月,两组随访6~24个月,均未发生复发及转移。
3 讨论
胸腺瘤是起源于胸腺上皮细胞的具有恶性潜质的肿瘤,是成年人中最常见的前纵隔肿瘤[8],约30%的患者无任何临床症状,当肿瘤增大发生局部压迫或肿瘤外侵时,可出现临床症状,如咳嗽、胸痛、声音嘶哑、呼吸困难等症状[9],并可产生一些非特异性的体征,如上腔静脉综合征等;相当部分患者合并有副瘤综合征,如重症肌无力,有10%~15%的重症肌无力患者发现有胸腺瘤;其次最常见的还有纯红细胞再生障碍和低丙球蛋白血症等,占2%~5%[1,10,11]。
目前胸腺瘤的治疗手段主要以手术治疗为主,辅以放化疗等综合性治疗[6,12]。传统正中开胸手术方式能更好地显露纵隔,手术视野清晰,操作简便,能彻底切除胸腺瘤;但是传统开胸手术需从胸骨上凹至剑突劈开胸骨,切口较长,撑开肋间,亦可能撑断肋骨,创伤较大,出血量多,手术时间长,破坏了胸廓的稳定性和完整性,术后患者疼痛明显,恢复慢,住院时间长[6]。随着电视胸腔镜手术技术的发展,胸腔镜胸腺瘤切除已成为常用手术方式[13]。目前本院开展肋间胸腔镜胸腺瘤切除和剑突下胸腔镜胸腺瘤切除。肋间胸腔镜胸腺瘤切除无需劈开胸骨,保持了胸廓的完整性,手术创伤小,术中出血少,手术时间短,但是该手术方式需单肺通气,破坏了胸膜腔的稳定性,影响患者的呼吸及循环功能,手术时操作空间受限制,术野暴露较正中开胸及经剑突下切口相对较差,尤其是胸腺上极的显露较差,且易损伤肋间神经,术后引起切口疼痛及麻木等并发症[7]。本研究采用剑突下胸腔镜手术,术中跟传统开胸手术一样采用单腔气管插管麻醉,且无需劈开胸骨,保持了胸廓的完整性及稳定性,减少了对呼吸循环功能的影响,与传统正中开胸手术具有同样的手术视野,纵隔暴露充分,但切口更小,更加隐蔽,同样能完整切除胸腺组织、瘤体组织及清扫纵隔脂肪组织,从本研究结果来看,经剑突下胸腔镜胸腺瘤切除在手术时间、术中出血量、术后引流管引流量、引流管留置时间、抗生素使用时间、术后第1天疼痛评分均优于传统正中开胸胸腺瘤切除。表明剑突下入路胸腔镜胸腺瘤切除术是治疗胸腺瘤很好的手术方式。
本研究共选取了38例患者,有15例合并重症肌无力,其中1例合并重症肌无力患者经胸骨正中切口术后发生肌无力危象,系因术前准备不充分导致,经积极对症治疗后肌无力症状好转。余14例合并重症肌无力患者未经任何处理,肌无力症状均缓解或者消失。对于合并重症肌无力的胸腺瘤,除了要完整的切除胸腺组织及瘤体组织,能否彻底完全清除纵隔及心包膈脂肪组织是关键[14~16]。本研究观察组选取的19例胸腺瘤患者经剑突下胸腔镜手术切除,其中7例合并重症肌无力患者均得到改善,提示剑突下入路胸腔镜手术对于合并重症肌无力的胸腺瘤疗效也较好,且手术创伤小,患者恢复快。
剑突下胸腔镜胸腺瘤手术视野清晰,操作方便。有文献[17~19]报道,胸腔镜下纵隔肿瘤手术的适应证:①纵隔肿瘤直径<6 cm;②术前经CT或MRI检查肿瘤与周围大血管分界清楚,包膜完整,术前考虑为良性病变;③非外浸润性胸腺瘤(Masaoka分期为 I 、II 期)。对于术前考虑为恶性肿瘤、肿瘤体积较大、术前CT或MRI检查提示存在外侵的患者,我们建议行传统正中切口开胸手术。李剑锋等研究认为,电视胸腔镜胸腺瘤切除术治疗非侵袭性或有轻微侵袭的巨大胸腺瘤在技术上是安全可行的。认为基于肿瘤大小而制定的胸腔镜手术的禁忌证这一观点值得商讨;但需手术医生具备丰富的解剖知识,术前对病变有较更为深入的研究,尤其是肿瘤与邻近重要血管神经的关系,术中精细操作。本研究选取的患者均为Masaoka分期Ⅰ~ Ⅱ期,观察组肿瘤直径(4.08±1.59)cm,对照组肿瘤直径(4.89±1.67)cm,肿瘤直径均不算大,因此,对于巨大胸腺瘤行电视胸腔镜手术的可行性有待进一步研究。
综上所述,与传统开胸手术相比,剑突下入路胸腔镜手术治疗胸腺瘤具有手术创伤小、术后恢复快、并发症少等优点,作为新的手术入路是具有可行性的,值得临床推广应用。本研究还存在以下不足:合并重症肌无力患者中,清扫两侧心包膈脂肪时,镜头暴露不完整,常需将镜头退到切口边缘,有时需延长剑突下切口,保证脂肪清扫干净,操作难度有所增加,需进一步改进;选取的例数较少;随访时间较短,后期我们会选择更多患者、对患者进行更长时间的随访进一步探讨剑突下入路胸腔镜手术治疗胸腺瘤的效果。
