胎膜早破的临床特点与母婴结局及影响因素分析
2019-02-08朱小红
朱小红
(句容市妇幼保健院妇产科,江苏 镇江 212400)
胎膜早破在即将面临分娩的孕产妇中,属于较为常见的产科并发症,指的是临产前绒毛膜或者羊膜破裂,发生概率已超过37周较高。胎膜早破发生后对分娩的结局影响严重,会致使出现宫内感染、胎儿死亡、窒息、早产、急性绒毛膜羊膜颜等症状。当时相关研究表明,胎膜早破还可能由感染、创伤以及宫颈内口松弛等,导致破发生后同时会对母婴安全结局造成严重威胁。因此,在发生胎膜早破后,一般情况下妊娠不建议继续进行,应该根据患者情况选择合适的分明手术来终止妊娠,最大限度的对母婴结局提供保障[1]。而预防胎膜早破临床,特点对于有效提出建设性指导具有重要作用。本文为探究胎膜早破的临床特点与母婴结局及影响因素分析,选取我院2017年3月~2018年10月收纳的住院的胎膜早破孕产妇120例作为研究对象,结果报告如下。
1 资料与方法
1.1 一般资料
选取我院2017年3月~2018年10月收纳的住院的胎膜早破孕产妇120例作为研究对象设为研究组,选取同期正常孕产妇120例作为对照组。其中,对照组年龄为20~44岁,平均年龄为(30.12±1.05)岁。研究组年龄为19~45岁,平均年龄为(29.46±1.04)岁。两组患者基线资料无明显差异(P>0.05)。所有患者均符合《胎膜早破处理及诊断指南》标准,可完成调查表项目填写,对此次研究知晓同意[2]。
1.2 方法
首先对所有孕产妇的基本资料进行详细收集归纳后,然后再根据医院的住患者实际情况,对问卷调查表进行设计。主要包括有分娩方式及臀牵引、剖宫产、产钳助产以及阴道分娩等孕产妇人数,然后对两组是否出现新生儿肺炎,新生儿窒息、胎儿窘迫、早产以及宫内感染等并发症情况进行比较。统计是否发生流产史、感染、妊娠期高血压或糖尿病、C反应蛋白水平高于或等于10 mg/L。
1.3 观察指标
对比分析两组孕产妇胎膜早破的影响因素及母婴结局。
1.4 统计学分析
将研究数据使用SPSS 22.0统计学软件处理。t值检验计量资料,卡方检验计数资料,以P<0.05具有统计学意义。
2 结 果
2.1 胎膜早破临床表现
胎膜早破临床表现主要为阴道突然排液,伴有胎脂或胎粪;分娩方式上120例胎膜早破中阴道分娩35例,剖宫产60例,产钳助产17例,臀牵引8例。
2.2 两组感染对比
研究组新生儿早产34例,窒息20例,宫内感染20例,新生儿肺炎12例,较对照组显著更高(P<0.05)。如表1所示。
表1 两组感染对比
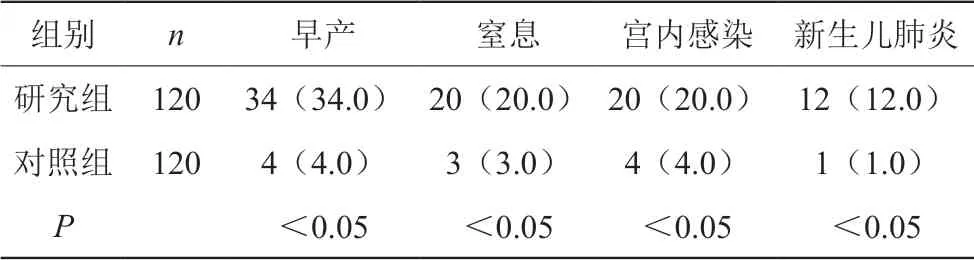
表1 两组感染对比
注:与对照组相比,*P<0.05。
images/BZ_8_1270_703_2243_767.png研究组 120 34(34.0) 20(20.0)20(20.0) 12(12.0)对照组 120 4(4.0) 3(3.0) 4(4.0) 1(1.0)P<0.05 <0.05 <0.05 <0.05
2.3 两组单因素分析分析
经单因素分析显示,流产史、感染、胎位异常等视为具有统计学意义(P<0.05),而多因素分析显示独立危险因素为胎位异常、C反应蛋白(CRP)超过或等于10 mg/L、感染等。如表2、表3所示。
表2 两组单因素分析分析情况
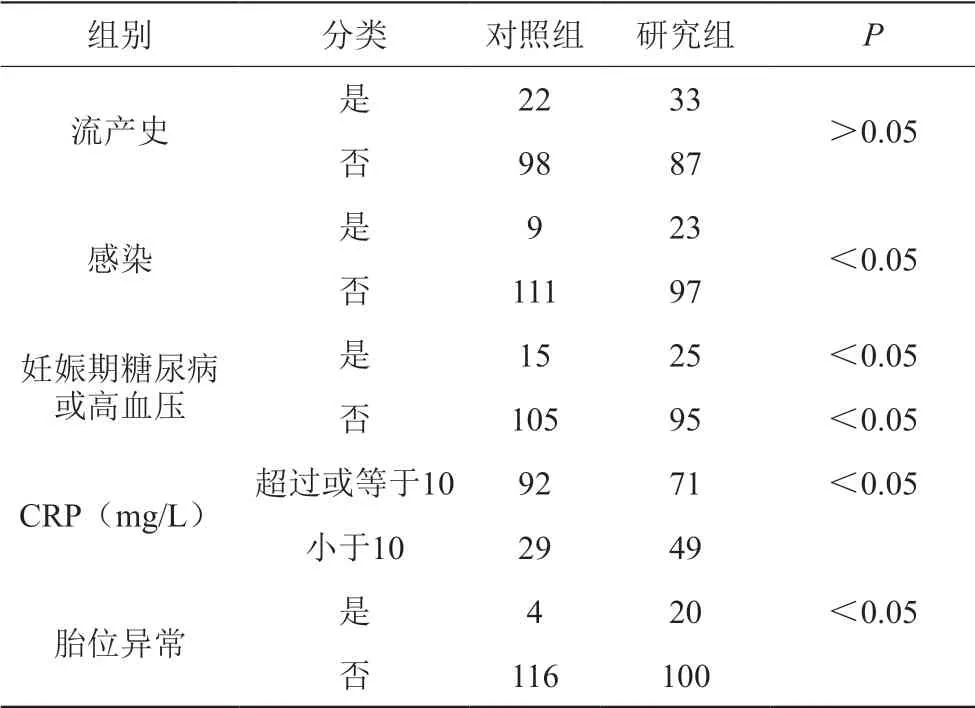
表2 两组单因素分析分析情况
images/BZ_8_1270_1104_2244_1168.png流产史 是 22 33 >0.05否98 87感染 是 9 23 <0.05否111 97妊娠期糖尿病或高血压15 25 <0.05否105 95 <0.05 CRP(mg/L) 超过或等于10 92 71 <0.05小于10 29 49胎位异常 是 4 20 <0.05否116 100是
表3 两组相关指标对比

表3 两组相关指标对比
注:与对照组相比,*P<0.05。
images/BZ_8_236_1914_2242_1978.png胎位异常 2.064 0.605 9.485 1.997 1.486-13.024 0.000 CRP(mg/L)超过或等于10 1.725 0.576 10.534 2.074 1.452-9.651 <0.001感染 1.764 0.443 12.452 2.876 1.565-11.549 <0.05
3 讨 论
产科并发症中胎膜早破属于较为常见且高发的一种,同时大多数产妇普遍对胎膜早破缺乏一定的认知,从而对可能出现的诸多危险因素造成忽略而增加孕产妇分娩风险[3]。通常而言胎膜破裂后,宫缩在胎头压迫宫颈又发羊水外流,因此需在24小时内安排分娩手术。一般情况下孕产妇超过35周,主要进行保胎治疗抑制宫缩,但如果治疗过程中出现处理不当或者时间过长则可能引发急性绒毛膜羊膜炎,或者胎儿窘迫等症状,此时需进行剖宫产手术。分娩破会严重影响母婴结局,因此对于孕产妇,医护人员需加强足够重视,分析可能导致胎膜早破的危险因素并制定对应方案进行干预,最大限度的抑制胎膜早破的发生。胎膜早破的临床表现通常为胎脂胎粪混合排出,阴道突然排液,也与本文中观测到的临床特点较为符合。对于在孕晚期出现胎膜早破的孕产妇,需及时入院观察,而对于小于35周的孕产妇出现胎膜早破需详细评估孕产妇情况后决定是否只是剖宫产对胎儿生命进行挽救[4]。总体而言,胎膜早破发生后,阴道自然分娩人数较非自然分娩更低。如本文研究得出,分娩方式上120例胎膜早破中阴道分娩35例,剖宫产60例,产钳助产17例,臀牵引8例。而效果研究还表明,胎儿因胎膜早破受到的影响较大,在进行保胎治疗过程中,新生儿感染风险随着羊水外流而呈现上升趋势,胎儿窘迫发生率,在羊水过少的情况下显著提高,此研究结果与本文结果较为符合,本文中研究组新生儿早产34例,窒息20例,宫内感染20例,新生儿肺炎12例,较对照组显著更高(P<0.05)。而本文通过经单因素分析显示,流产史、感染、胎位异常等视为具有统计学意义(P<0.05),而多因素分析显示独立危险因素为胎位异常、C反应蛋白(CRP)超过或等于10 mg/L、感染等。可能原因有,在细菌感染孕产妇后,因体内的细菌代谢会产生诸多酶和毒素,使得自由基水平以及细胞因子上升明显,在毒素、酶、自由基以及细胞因子的共同作用下胎膜出现基质与胎膜基质的降解[5],从而使得胎膜的韧性和弹性降低,功能以及结构出现变化从而破裂变得更为容易,脆性也随之增加。相关研究还表明,白细胞过氧化酶会因多种途径被激活,使得细胞蛋白水解酶的活性得到显著提高[6],自然也降低了胎膜胶原蛋白合成,最终减少了外界张力抵抗功能。
总而言之,胎膜早期中新生儿具有较高的并发症,分娩方式剖宫产居多,而胎位异常、C反应蛋白(CRP)异常、感染等会使得风险增加。
