支气管封堵器在胸腔镜下右肺叶切除术中的应用
2018-12-07魏雯欣李汝泓通讯作者张子龙周腾
魏雯欣 李汝泓(通讯作者) 张子龙 周腾
(1承德医学院附属医院麻醉科 河北 承德 067000)
(2秦皇岛市第一医院麻醉科 河北 秦皇岛 066000)
随着胸外科手术的发展进步,胸腔镜手术已成为主流[1]。在胸腔镜手术中,需要麻醉医生熟练使用单肺通气(OLV)技术。这既可以保障健侧肺实现正常通气和免受感染,又能使患侧肺萎陷为手术操作提供清晰、广泛空间[2]。对于右肺叶切除手术,目前实现OLV的方法主要有两种,分别是使用左双腔支气管导管(DLT)法和支气管封堵器(BB)法。基于左肺的解剖学特点,左DLT前端开口可快速、准确地对准左肺上、下叶的开口,故行右侧胸腔手术时,多数的麻醉医生还是倾向于应用它。近些年,由于BB操作简单、创伤小等优点使其在胸科手术中渐渐流行[3]。本次研究是比较BB与左DLT在胸腔镜下右肺叶切除术中的应用效果。
1.资料与方法
1.1 一般资料
经承德医学院附属医院伦理委员会批准,选择2017年8月—2018年7月在该院行胸腔镜下右肺叶切除术的患者40例,采用随机数字表法分为BB组和DLT组,各20例。患者ASAⅠ~Ⅱ级,BMI 20.1~28.5Kg/m2。术中封堵器封堵效果不佳者、严重心肺疾病者、困难气道者被排除在外。术前患者或家属均签署知情同意书。
1.2 麻醉方法
患者入室后建立静脉通路,行左侧桡动脉穿刺术,常规监测心电图、有创动脉血压、脉搏血氧饱和度和脑电双频指数(BIS)。两组患者均采用静吸复合全麻。患者的麻醉、插管、纤维支气管镜(FOB)定位均由同一位经验丰富的麻醉医师完成。麻醉诱导:静脉注射咪达唑仑0.05mg/Kg、丙泊酚1~2mg/Kg,舒芬太尼0.3ug/Kg,顺式阿曲库铵2mg/Kg,3min后使用可视喉镜进行气管插管。BB组先插入内径7.5mm单腔气管导管,再使用FOB将9Fr的BB置入右主支气管开口处并固定。DLT组应用左DLT,男性插入37Fr左DLT,女性插入35Fr左DLT,均在FOB下定位并固定,末端连接麻醉机行机械通气。呼吸参数设置:潮气量7ml/kg,呼吸频率12次/分,吸呼比1∶2,单肺通气后各参数不变。麻醉维持:1%~2%七氟醚吸入,静脉泵注丙泊酚50~100ug/(kg·min),瑞芬太尼0.1~0.3ug/(Kg·min),间断静注舒芬太尼、顺式阿曲库铵,术中维持BIS值40~60之间。
1.3 观察指标
观察两组患者的插管及定位时间、插管前后的MAP和HR、在双肺通气10min(T1)、单肺通气30min(T2)、单肺通气60min(T3)采集左侧桡动脉血行血气分析记录PaO2、PaCO2和Ppeak、肺萎陷时间、体位变化和术中导管移位次数、术后48h声嘶和咽痛出现的例数。
1.4 统计学方法
数据均采用SPSS19.0统计学软件分析,计量资料采用t检验,用均数±标准差表示;计数资料采用卡方检验,用(n,%)表示;以P<0.05为差异有统计学意义。
2.结果
2.1 一般情况和手术部位的比较
两组患者一般情况、手术部位相比,P>0.05,差异无统计学意义,见附表1。

附表1 两组患者一般情况和手术部位的比较(n=20)
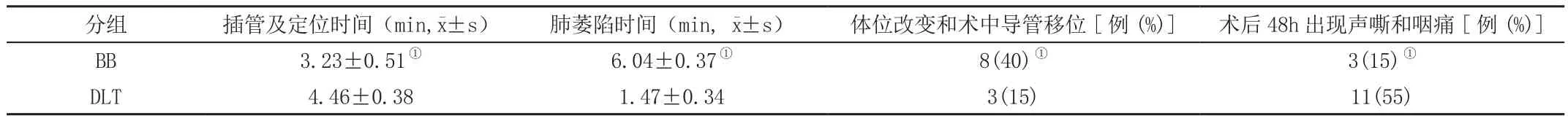
附表2 两组患者插管情况、术中相关情况、术后并发症的比较(n=20)
2.2 插管情况、术中相关情况、术后并发症的比较
BB组插管及定位时间明显短于DLT组,P<0.05,差异有统计学意义;BB组肺萎陷时间长于DLT组,P<0.05,差异有统计学意义;BB组体位变化及术中导管移位例数多于DLT组,P<0.05,差异有统计学意义;BB组术后48h声嘶和咽痛出现的例数显著少于DLT组,P<0.05,差异有统计学意义,见附表2。
2.3 插管前后MAP、HR的比较
两组插管前即时的MAP、HR比较,P>0.05,差异无统计学意义;两组插管后即时的MAP、HR较插管前均升高,并且DLT组升高较BB组更明显,P<0.05,差异有统计学意义,见表3。
表3 两组患者插管前后MAP和HR的比较(n=20,±s)

表3 两组患者插管前后MAP和HR的比较(n=20,±s)
注:①与同组插管前即时比较P<0.05;②与同时点DLT组比较P<0.05。
2.4 双肺通气10min(T1)、单肺通气30min(T2)、单肺通气60min(T3)两组的Ppeak和血气分析的比较
两组在T1时点的Ppeak比较,P>0.05,差异无统计学意义;两组在T2、T3时点的Ppeak和T1时点比较均升高且BB组在T2、T3时点的Ppeak均小于DLT组,P<0.05,差异有统计学意义;两组在T1时点的PaO2、PaCO2比较,P>0.05,差异无统计学意义;两组在T2、T3时点的PaO2和T1时点比较均降低,在T2、T3时点的PaCO2和T1时点比较均升高,P<0.05,差异有统计学意义,见表4。
表4 两组患者Ppeak与血气分析的比较(n=20,±s)

表4 两组患者Ppeak与血气分析的比较(n=20,±s)
注:①与同组T1比较P<0.05;②与同时点DLT组比较P<0.05。
Ppeak BB 13.40±3.07 20.85±3.66①② 24.45±4.99①②(cmH2O) DLT 13.05±2.99 23.75±3.48① 29.25±3.01①PaO2 BB 330.70±71.93 190.60±25.83① 188.70±22.25①(mmHg) DLT 323.85±76.16 186.60±22.94① 182.70±21.06①PaCO2 BB 39.50±3.61 43.45±4.20① 44.65±4.40①(mmHg) DLT 40.30±2.79 42.70±4.69① 43.15±5.00①
3.讨论
近些年来,研究BB与DLT的课题很多,但究竟哪种方法是肺隔离的最佳方法还尚未达到共识。本文就胸腔镜下右肺叶切除术中应用BB和左DLT作比较,探讨研究各自的优缺点。
BB组插管及定位时间明显短于DLT组,这使得临床操作更省时。在实践中我们发现对于困难气道的患者插入DLT相对不易,有时会有左DLT插入右主支气管的现象,这不仅需要耗费更长的时间调整位置,并且对患者气道造成二次伤害。BB组相比DLT组,对插管的血流动力学影响更小,所以更适合应用于有心脑血管疾病的患者,可以降低出现心脑血管意外的风险。众所周知,OLV时气道压较双肺通气时会升高,主要因为通气面积减少,气道阻力和有效通气面积成反比,故而气道压力高[4]。OLV时,BB组的气道压比DLT组升高幅度小,所以BB可减少气压伤的发生,更有利于肺保护。BB组术后48h出现声嘶和咽痛的并发症少,这是由于DLT管径较粗、材质偏硬易造成声带及气道黏膜损伤。有学者研究表示插入DLT会出现气管支气管破裂、创伤性喉炎、杓状软骨脱位等并发症[5],严重影响患者术后舒适度。
但BB也存在一些缺陷,研究结果显示其肺萎陷时间明显长于DLT组,这与BB管径细长释放肺内气体缓慢有关,临床解决措施可通过单肺通气前将气管导管和呼吸机断开,并用吸引器吸引肺内残气来加速肺萎陷。体位变化和术中操作、牵拉易使BB套囊移位,有时导致套囊疝出阻塞主气道,所以应用BB时应严密注意患者气道压和通气情况。理论上,使用BB存在右上肺封堵不全可能,这是由于患者右肺上叶支气管开口过高,有甚者会超过气管隆突,这时需要更换左DLT。但在本研究中未发现此种情况。为避免上述情况出现,建议术前常规检查胸部CT。
综上,对于胸腔镜下右肺叶切除手术,应用BB更具优势,可以为患者提供安全又舒适的保障。
