早产儿视网膜病变高危因素分析
2018-10-19苗彬
苗彬
(成都市新都区妇幼保健院儿童保健科 四川 成都 610500)
早产儿视网膜病变是主要见于低出生和早产儿的以血管增殖为主要特点的眼底疾病,具有致盲性[1]。目前ROP发病原因尚不明确,目前认为可能和胎龄、吸氧等诸多因素密切相关。为了探讨早产儿视网膜病变高危因素,笔者特选取1000例早产儿进行研究,分析报道如下。
1.资料与方法
1.1 一般资料
选取我院2014年1月—2018年1月收治的1000例早产儿作为研究对象,对其一般临床资料进行筛查,根据卫生部制定的早产儿视网膜病变(ROP)筛查标准,将出生胎龄≤34周或者出生体重≤2000g早产儿进行相关检查。男性早产儿630例,女性儿童370例,出生胎龄24~37周,平均(33.11±1.09)周。出生体重700g~3600g,平均(1820.11±3.99)g。自然分娩425例,剖宫产575例。单胎妊娠730例,多胎妊娠70例。
1.2 方法
1.2.1 眼底筛查方法 所有早产儿均于矫正胎龄32周或者出生后4~6周开始接受检查。所有的早产儿均在进行检查之前的1小时采用复方托吡卡胺滴眼液散瞳,并由专业的医生进行眼底检查。对于周边视网膜血管发育不全的4周随访一次,小于阈值前病变的2周随访一次。
1.2.2 临床资料收集 主要包括早产儿的出生胎龄、性别、出生体重、多胎妊娠、剖宫产、吸氧时间、呼吸暂停、机械通气等资料。
1.3 统计学分析
2.结果
2.1 分析ROP的发病情况
调查的1000例早产儿里,发现ROP 130例,检出率为13.00%,1期病变、2期病变、3期病变分别为50例、59例、21例,分别占38.46%、45.38%、16.15%。
2.2 分析ROP的高危因素
ROP组早产儿的胎龄和出生体重明显低于无ROP组(P<0.05)。ROP组和无ROP组的平均吸氧时间、并发呼吸暂停、机械通气比例显著高于无ROP组(P<0.05)。两组剖宫产率、多胎妊娠差异无统计学意义(P>0.05)。具体内容见表1、表2。
表1 分析ROP的高危因素()
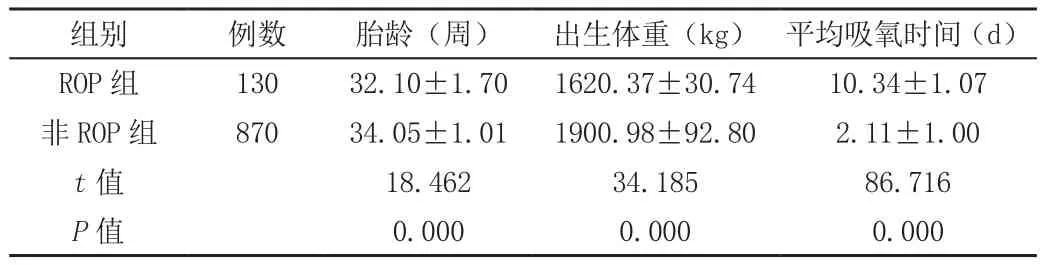
表1 分析ROP的高危因素()
组别 例数 胎龄(周) 出生体重(kg) 平均吸氧时间(d)ROP 组 130 32.10±1.70 1620.37±30.74 10.34±1.07非 ROP 组 870 34.05±1.01 1900.98±92.80 2.11±1.00 t值 18.462 34.185 86.716 P值 0.000 0.000 0.000
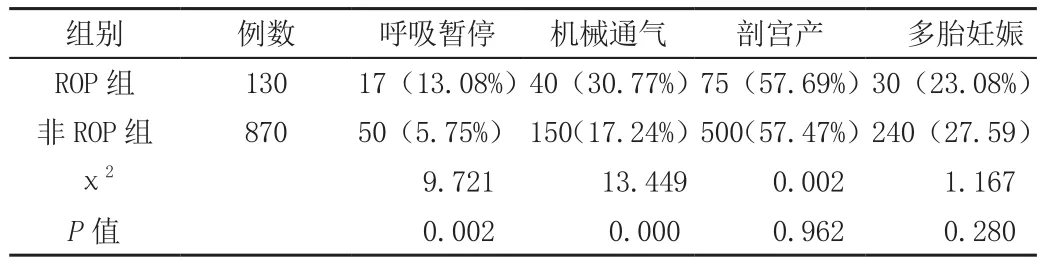
表2 分析ROP的高危因素 (n、%)
3.讨论
国外的ROP筛查标准是出生胎龄<28周,或是出生体重<1500g。但我国和发达国家ROP差异性较大因此我国卫生部制定的ROP筛查标准是出生胎龄≤34周或者出生体重≤2000g早产儿[2]。本次研究调查的1000例早产儿里,发现ROP 130例,检出率为13.00%,检出率较高。ROP的致病因素较多,但机制尚未完全明确,目前所公认的危险因素即为低出生胎龄和低出生体重。而本次研究也证实了这一点。ROP组早产儿的胎龄和出生体重明显低于无ROP组(P<0.05)。ROP组和无ROP组的平均吸氧时间、并发呼吸暂停、机械通气比例显著高于无ROP组(P<0.05)。两组剖宫产率、多胎妊娠差异无统计学意义(P>0.05)。氧疗也属于ROP的高危因素,高浓度氧疗会造成视网膜血管反射性收缩,造成视网膜缺血性损伤[3]。故对于高危早产儿进行氧疗时,应该严格把握给氧适应症,避免突然中断高浓度给氧,也应该选择合适的吸氧方式和浓度。
综上所述, ROP发生率和胎龄、出生体重、平均吸氧时间、机械通气、呼吸暂停等因素有关。
