扁桃体摘除与鼻内镜下腺样体切除治疗小儿鼾症的效果分析
2018-05-23农朝东
农朝东
【摘要】 目的:对比分析小儿鼾症采用鼻内镜下腺样体切除与扁桃体摘除术联合治疗的临床效果。方法:选取于笔者所在医院2010年5月-2015年
5月接受全麻下扁桃体与腺样体切除治疗鼾症的162例患者作为研究对象,将施以扁桃体摘除术联合鼻内镜下腺样体切除治疗的81例患者作为观察组,采用鼻内镜下腺样体微动力系统切除术治疗的81例患者作为对照组,对比分析两组的手术指标、住院时间及临床治疗效果。结果:观察组患者治疗总有效率显著高于对照组,差异有统计学意义(P<0.05)。与对照组相比,观察组术中出血量较少,且手术时间及住院时间相对较短,差异有统计学意义(P<0.05)。结论:将扁桃体摘除与鼻内镜下腺样体切除术进行联合治疗小儿鼾症的疗效显著,并且可以使手术时间及住院时间得到有效缩短。
【关键词】 扁桃体摘除; 鼻内镜下腺样体切除; 小儿鼾症; 联合治疗
doi:10.14033/j.cnki.cfmr.2018.9.080 文献标识码 B 文章编号 1674-6805(2018)09-0156-03
鼾症是一种耳鼻喉科中常见的疾病,此病的临床表现为呼吸暂停、睡觉期间打鼾及低通气等症状,临床中常采用切除肥大性腺样体及扁桃体来使呼吸道障碍得到解除,达到治疗鼾症的目的[1]。本文主要对扁桃体摘除术联合鼻内镜下腺样体切除的临床治疗效果进行回顾分析,并作如下汇报。
1 资料与方法
1.1 一般资料
将随机选取的162例患者分为观察组与对照组,每组81例,其中观察组男45例,女36例,年龄4~7岁,平均(5.5±0.5)岁,病程4个月~4年,平均(2.2±0.6)年;对照组男43例,女38例,年龄5~8岁,平均(6.5±0.5)岁,病程3个月~5年,平均(2.7±0.8)年。两组一般资料对比,差异无统计学意义(P>0.05)。患者知情同意,研究符合伦理学要求。
1.2 方法
对照组患者施以鼻内镜下腺样体微动力系统切除术,具体操作如下:手术过程中主要应用的是鼻腔镜摄像监视系统及低温等离子射频消融系统,术前需要利用气管插管的麻醉方式对患者施以全身麻醉,等待麻醉作用起效后,辅助患者进行仰卧位。手术时,操作者需要妥善地对咽腔位置利用开口器进行固定,切除术的起始部位为鼻咽部位,然后沿着鼻咽部位向边缘部位进行移动,同时需要将逐渐切割下来的病变腺样体进行吸出,当腺样体清理干净后手术完毕。术后需要采用生理盐水纱球及时为患者手术部位进行止血,并实施常规抗生素预防感染措施。
观察组患者施以扁桃体摘除联合鼻内镜下腺样体切除术治疗小儿鼾症,术前需要利用气管插管的麻醉方式对患者施以全身麻醉,等待麻醉作用起效后,辅助患者进行仰卧位。手术期间,操作者通过借助上开口器使患者的病变部位能够充分显露,之后需要对扁桃体进行切除,再对患者的病变腺样体部位利用鼻腔镜监视系统进行全面观察,将病变腺样体完全切除后手术结束,术后需要利用生理盐水纱球及时为患者手术部位进行止血,并实施常规抗生素预防感染措施。
1.3 观察指标
记录并观察两组患者的手术指标、住院时间及术中出血量。判定疗效标准:痊愈,治疗后患者的打鼾、憋气症状完全消失;显著有效,治疗后患者打鼾、憋气症状显著改善或基本消失;有效,治疗后患者打鼾、憋气症状有所好转,但是仍有腺样残留存在;无效,患者手术治疗后打鼾、憋气症状依然严重没有改善,并伴有腺样残留存在[2]。
1.4 统计学处理
采用统计学软件SPSS 21.0分析数据,计量资料以(x±s)表示,采用t检验,计数资料以率(%)表示,采用字2检验,P<0.05为差异有统计学意义。
2 结果
2.1 兩组患者手术指标及住院时间对比
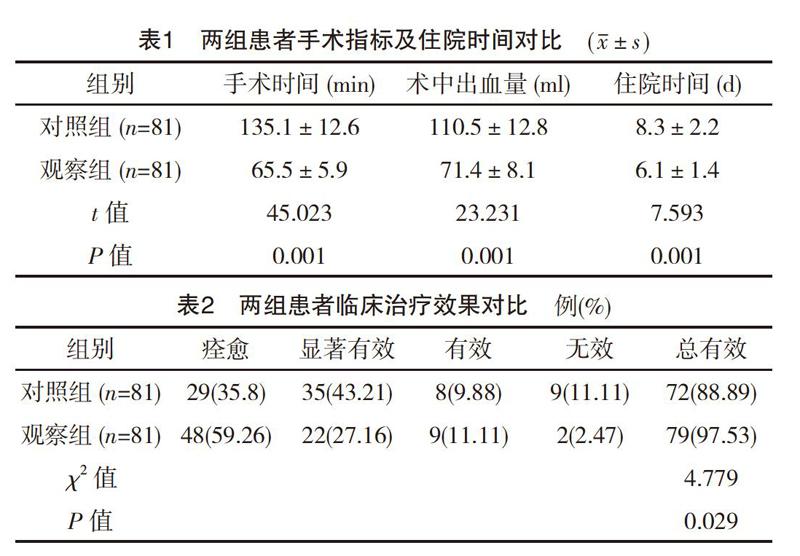
观察组患者的手术时间、住院时间显著短于对照组,并且术中出血量相对少,差异有统计学意义(P<0.05),见表1。
2.2 两组患者的临床治疗有效率比较
观察组中痊愈患者数量显著多于对照组,并且治疗总有效率为97.53%,显著高于对照组的88.89%,差异有统计学意义(P<0.05),见表2。
3 讨论
鼾症是一种耳鼻喉科中常见的疾病,造成这种症状出现是由于多种因素引起患者在睡眠状态下出现反复性的呼吸暂停、打鼾及低通气的症状,并可由此造成低血压症及高碳酸血症,使患者机体随之出现一系列生理病理变化的综合征[3]。鼾症又被称为睡眠呼吸暂停综合征[4]。近些年来,随着生活习惯及环境的改变使儿童鼾症的发病率呈现了逐年上升的趋势,备受医学界专家学者们的广泛关注。小儿鼾症多会表现出张口呼吸、睡眠时呼吸受阻、鼻堵塞等临床症状[5-6]。这些症状有可能会导致患者脑部在睡眠状态下出现慢性缺氧,如果缺氧状态长时间持续会直接对患者的睡眠质量产生影响[7]。而患者的睡眠结构得到改变之后,很容易使其出现嗜睡、夜惊、多梦、隔日疲软乏力及易怒等情绪变化,严重情况下还会导致患者出现思维紊乱、记忆力减退、甚至免疫力下降等状况[8-9]。并且相关研究结果表明,如果不能得到及时有效治疗,不仅会使患者的认识行为受到影响出现异常,还会使患者的生长激素分泌受到严重影响,进而影响患者的生长发育,不利于患者的身心健康[10]。
小儿鼾症与成年人的鼾症发作机制有所不同,小儿鼾症主要是由于呼吸道被异常肥大的腺样体及扁桃体堵塞而引起的,并且,患者在睡眠状态下呼吸暂停的情况也会引起鼾症[11]。小儿鼾症的治疗手段也有别于成年人鼾症的治疗,现今治疗小儿鼾症的主要手段为外科手术,主要的治疗机制就是消除患者在睡眠状态下引起呼吸道堵塞的各种因素,主要是对异常肥大的腺样体及扁桃体进行摘除。从以往的治疗过程中可以发现,采用鼻内镜下腺样体微动力系统切除术可以有效将增生肥大的腺样体进行切除,使患者鼾症得到有效缓解,但是并没有对出现增生的扁桃体进行切除,使病情仍然得到发展并且很容易出现反复,导致治疗效果不显著,患者通常会接受二次手术治疗[12]。在大量的临床实践中使医务人员意识到,治疗小儿鼾症不仅需要切除患者异常肥大的腺样体并且还需要切除患者出现增生的扁桃体。本次研究中将扁桃体摘除术联合鼻内镜下腺样体切除术与鼻内镜下腺样体微动力系统切除术对治疗小儿鼾症的治疗效果进行对比,从研究结果中可以发现,采用扁桃体摘除术联合鼻内镜下腺样体切除术治疗的观察组患者的治疗总有效率与对照组相比要高,在术中出血量较少,并且手术时间及住院时间相对短于对照组,差异有统计学意义(P<0.05),与丁振龙等[13]研究结果一致。此结果表明,扁桃体摘除术结合内镜下切除腺样体与鼻内镜下腺样体微动力系统切除术具有良好优势,既可以使患者的治疗有效率得到提高,并且手术时间及住院时间都大大得到缩短,有效减轻了患者的痛苦。
综上所述,采用扁桃体摘除术与鼻内镜下腺样体切除术联合治疗小儿鼾症可以有效缩短手术时间及住院时间,减轻患者痛苦,并且治疗效果更加显著,具有较高的临床推广价值。
参考文献
[1]刘宏锋.扁桃体摘除联合鼻内镜下腺样体切除治疗小儿鼾症的效果观察[J].中国当代医药,2015,23(1):55-57.
[2]周义兵,陶跃进.扁桃体摘除联合鼻内镜下腺样体切除治疗小儿鼾症的临床研究[J].中国实用医药,2016,23(11):93-95.
[3]吴创奇,杨培新,谢飞虎,等.探讨扁桃体摘除联合鼻内镜下腺样体切除在治疗小儿鼾症中的效果[J].齐齐哈尔医学院学报,2016,37(23):2897-2898.
[4]李永福,温湘玲,朱琳玲,等.分析扁桃体与腺样体切除术治疗小儿鼾症的临床疗效[J].医药前沿,2016,6(23):116-117.
[5]任小东,蒋晓平,陈天宾,等.鼻内窥镜下低温等离子射频消融术与扁桃体联合腺样体切除术治疗小儿鼾症伴过敏性鼻炎疗效比较[J].现代中西医结合杂志,2017,26(9):928-931.
[6]徐向军.46例扁桃体和腺样体切除术治疗小儿鼾症[J].中国医药指南,2016,14(16):72.
[7]黄灿,农绍志,李秀木.扁桃体摘除联合鼻内镜下腺样体切除术在小儿鼾症中的治疗效果[J].右江医学,2016,44(6):665-667.
[8]郭九海.扁桃体摘除与鼻内镜下腺样体切除联合治疗小儿鼾症的疗效观察[J].中国医药指南,2017,15(14):89.
[9]王乃会.用扁桃体摘除术联合鼻内镜下腺样体切除术治疗小儿鼾症的疗效研究[J].当代医药论丛,2016,14(22):40-41.
[10]王秋霞.鼻内镜下扁桃体联合腺样体切除治疗小儿鼾症的疗效观察[J].中國医药指南,2017,15(3):128-129.
[11]杨发颖.鼻内镜下腺样体切除联合扁桃体切除及腭咽成形术治疗小儿鼾症[J].中国卫生标准管理,2017,8(5):58-59.
[12]吴昊,王东海.低温等离子腺样体切除联合双侧扁桃体切除治疗儿童鼾症的疗效观察[J].解放军预防医学杂志,2017,35(2):139-141.
[13]丁振龙,张益峰,胡立乔.鼻内镜下手术治疗小儿鼾症的效果观察[J].中外医学研究,2016,14(34):14-16.
(收稿日期:2017-10-09)
