2型糖尿病患者合并高尿酸血症的危险因素分析
2018-04-13金晓雯
苏 敏,薛 莉,金晓雯
(南通市中医院内分泌科,江苏226001)
2型糖尿病患者常伴有多种代谢指标的紊乱,尿酸代谢异常就是其中一种,随着生活方式以及饮食结构的改变,同时伴有糖、脂及尿酸代谢异常的人数越来越多。有研究认为2型糖尿病患者的并发症以及血脂水平与尿酸代谢存在明显的关联[1],但是深入研究较少。本文对2013年1月—2016年12月在我院门诊及住院治疗的2型糖尿病患者108例尿酸代谢进行临床分析,以期发现2型糖尿病患者尿酸代谢异常的危险因素,为2型糖尿病患者的临床治疗提供进一步的指导。
1 资料与方法
1.1一般资料2型糖尿病患者108例,根据尿酸水平分组,48例合并高尿酸血症为观察组,60例不合并高尿酸血症为对照组。观察组男性30例,女性18例,平均年龄(51.12±3.12)岁;对照组男性36例,女性 24 例,平均年龄(50.96±2.26)岁。纳入标准:(1)符合2011年美国糖尿病学会(ADA)2型糖尿病诊断标准[2];(2)不伴有严重肝肾疾病及恶性肿瘤;(3)近期未服用影响尿酸代谢的药物。
1.2判定标准2型糖尿病诊断根据2011年ADA 2型糖尿病诊断标准。高尿酸血症诊断:男性和绝经后女性尿酸≥420μmol/L,绝经前女性尿酸水平≥360μmol/L[3]。高血压的诊断符合《2010版中国高血压防治指南》建议的标准。高脂血症根据《中国成人血脂异常防治指南(2007年)》诊断。
1.3研究方法测量两组患者的体重、身高,计算体质量指数(BMI),使用同一血压仪、由同一护士测量血压。入院次日清晨抽取患者空腹静脉血,检测血糖、尿酸、肌酐及血脂,使用松下Advia2400自动生化仪检测;糖化血红蛋白使用D-10系统(Bio-Rad)检测。对比观察两组患者一般资料及生化指标,通过多因素分析的方式探究糖尿病高尿酸血症的影响因素。
1.4统计学处理采用SPSS19.0统计学软件分析整理数据。计数资料以%表示,组间数据用χ2检验,计量资料以(±s)表示,组间差异性比较用 t检验。多因素分析采用多元逐步回归分析,P<0.05表示差异具有统计学意义。
2 结 果
2.1两组患者一般资料及生化指标比较观察组患者体质量指数、舒张压、收缩压、血清肌酐、甘油三酯、总胆固醇及低密度脂蛋白胆固醇均高于对照组,高密度脂蛋白胆固醇指标低于对照组,两组比较,差异均具有统计学意义(P<0.05)。详见表1。
2.22型糖尿病合并高尿酸血症多因素分析以尿酸为应变量,性别、年龄、体质量指数、舒张压、收缩压、血清肌酐、总胆固醇、甘油三酯、高密度脂蛋白胆固醇、低密度脂蛋白胆固醇为自变量,多元逐步回归分析。结果显示性别、体质量指数、舒张压、收缩压、血清总胆固醇、甘油三酯以及低密度脂蛋白胆固醇为高尿酸血症的独立危险因素(P<0.001)。见表2。
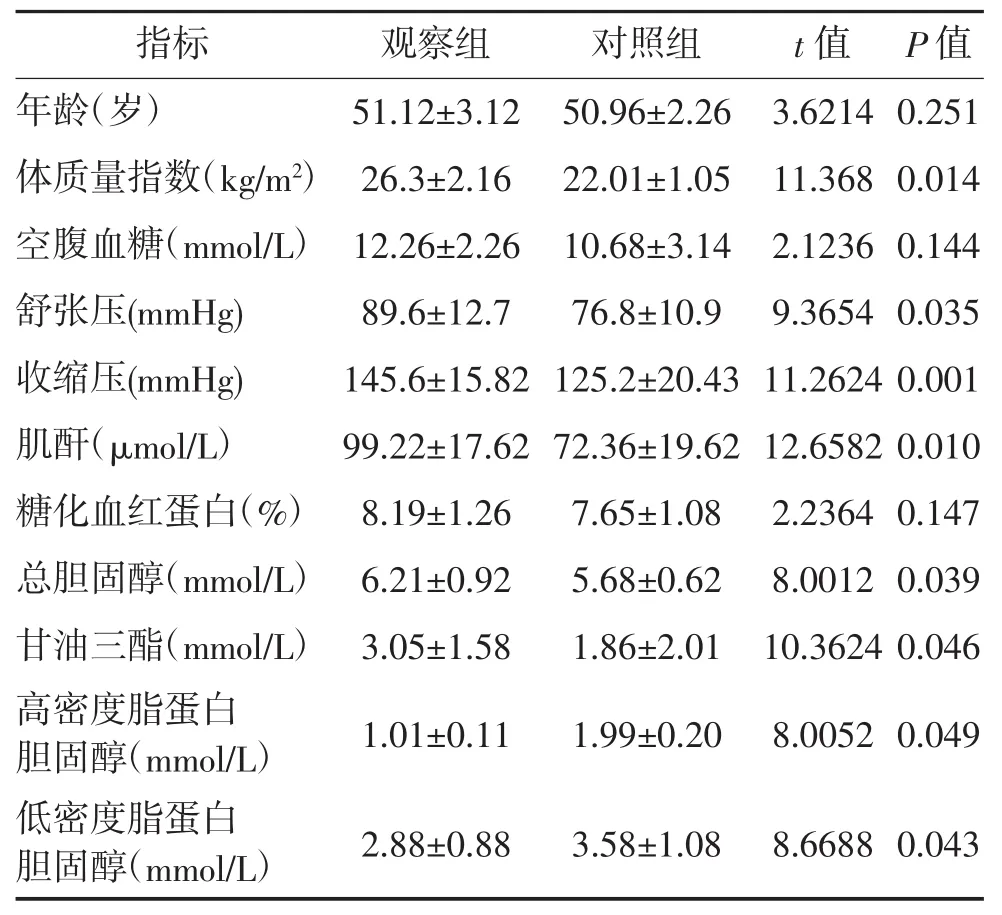
表1 两组患者一般资料及生化指标对比表
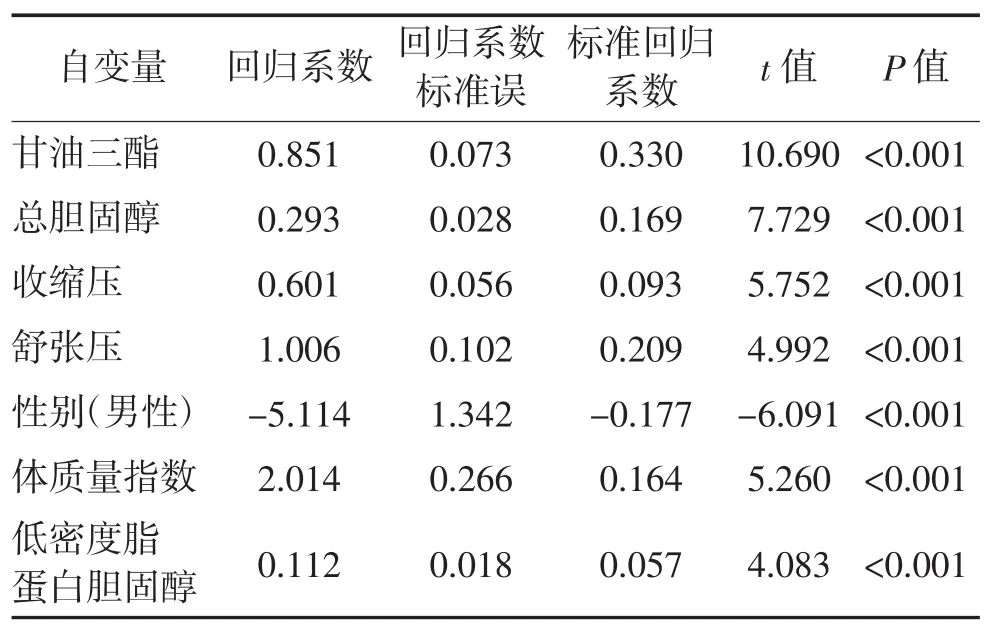
表2 2型糖尿病患者合并高尿酸血症相关因素逐步多元回归分析结果
3 讨 论
随着生活水平的提高以及代步工具的使用,各种代谢性疾病的发病率逐步升高。2型糖尿病发病的中心环节为胰岛素抵抗,在血糖升高的同时,多伴有血脂及尿酸的代谢异常。高尿酸血症同样是代谢性疾病,与尿酸在体内的生成增多、排泄减少都有关系。
2型糖尿病患者合并高尿酸血症与胰岛素抵抗有关[4],高胰岛素血症增加肾脏近曲小管钠-氢交换,增加氢离子排出,从而减少尿酸的排出。此外,2型糖尿病患者胰岛素抵抗导致肝脂肪代谢紊乱,继发嘌呤代谢增加,导致尿酸生成增加。研究表明,高尿酸血症与中心性肥胖相关[5],这与本研究结果相一致。本研究结果显示2型糖尿病患者尿酸水平与体重指数、甘油三酯正相关,且体重指数、甘油三酯都是2型糖尿病患者高尿酸血症的独立危险因素。2型糖尿病患者多伴有脂质代谢紊乱,脂蛋白脂肪酶活性下降,导致低密度脂蛋白的代谢障碍。2型糖尿病患者血脂异常,常常合并微血管病变,肾脏血流量减少,尿酸排出减少[6]。女性雌激素水平对高尿酸血症属于保护性因素,可能雌激素促进尿酸排泄[7-8],这与本研究中2型糖尿病患者尿酸水平与性别相关相一致。在本研究中,两组空腹血糖与糖化血红蛋白差异无统计学意义,可以通过以往的研究解释[9]。尿酸在肾脏近曲小管与葡萄糖竞争重吸收,血糖控制不佳,尿糖升高,尿酸重吸收减少,血尿酸减少;此外,肾小球滤过增加,促进尿酸排泄,也可能导致血尿酸降低。而血糖升高也可以导致胰岛素抵抗,增加血尿酸水平;糖尿病肾病的发展也减少尿酸的排泄,肾功能下降可导致血尿酸增高。
总之,在本次对2型糖尿病患者尿酸代谢指标的相关研究中,我们发现2型糖尿病患者高尿酸血症的影响因素主要包括性别、体质量指数、舒张压、收缩压、血清总胆固醇、甘油三酯以及低密度脂蛋白胆固醇。因此,在临床工作中,应对2型糖尿病患者合并高尿酸血症相关影响因素进行干预,防止高尿酸血症的发生发展。
[参考文献]
[1]梁革文.冠心病合并2型糖尿病患者与血脂及尿酸代谢异常关系的临床分析与研究[J].中国医药指南,2015,6(6):35-35,36.
[2]American Diabetes Association.Diagnosis and classification of diabetes mellitus[J].Diabetes Care,2014,37(Suppl 1):S81-S90.
[3]Sui X,Church TS,Meriwether RA,et al.Uric acid and the development of metabolic syndrome in women and men[J].Metabolism,2008,57(6):845-852.
[4]Cappuccio FP,Strazzullo P,Farinaro E,et al.Uric acid metabilism and tubular Sodium handing Results from a population-based study[J].JAMA,1993,270(3):354-359.
[5]鹿斌,董雪红,杨叶虹,等.上海市中心城区成人2型糖尿病患者高尿酸血症患病率及其相关危险因素分析[J].中国临床医学,2006,13(2):243-245.
[6]江雨萍,李青,马超.380例2型糖尿病患者血尿酸水平检测结果分析[J].当代医学,2011,17(10):41-42.
[7]Miao Z,Li C,Chen Y,et al.Dietary and lifestyle changes associated with high prevalence of hyperuricemia,gout in the Shandong coastal cities of Eastern China[J].J R heumatol,2008,35(9):1859-1864.
[8]Conen D,Wietlisbach V,Bovet P,et al.Prevalence of hyperuricemia and relation of serum uric acid with cardiovascular risk factors in a developing country[J].BMC Public Health,2004,4:9.
[9]李彬,刘翠平,严晔华,等.老年2型糖尿病患者高尿酸血症的相关因素分析[J].中国心血管杂志,2013,18(5):350-353.
