合并桥本氏甲状腺炎的甲状腺乳头状癌淋巴结转移的危险因素分析
2018-03-28杨贤黄欣欣王旖白淘
杨贤 黄欣欣 王旖 白淘
甲状腺乳头状癌(papillary thyroid carcinoma,PTC)是甲状腺恶性肿瘤中最常见的病理类型,可占总体的90%以上。近年来,PTC的发病率在全球范围内呈上升趋势[1],是最常见的头颈部恶性肿瘤。桥本氏甲状腺炎(Hashimoto thyroiditis,HT)是自身免疫性炎症性疾病,可引起甲状腺功能减退。1955年Dailey等[2]首次提出甲状腺癌中合并HT的问题。HT与PTC共存的比例为5%~85%[3]。至今,HT与PTC预后之间的关系还存在争议,以往研究多对比PTC与PTC合并HT患者之间的临床病理特征差异。研究显示,PTC 并存 HT 的患者预后较好、疾病侵袭性较低[4,5]。然而,另一些研究则显示HT不是患PTC的危险因素[6,7]。本研究分析PTC合并HT患者的临床病理学特征以及淋巴结转移(lymph node metastasis,LNM)的危险因素,以期对合并HT的 PTC有更深的了解并为手术方式的选择提供一定的依据。
1 材料与方法
1.1 研究对象选取山西医科大学第一医院2011年1月~2016年12月收治的经手术治疗的PTC初治患者,所有患者术后均经组织病理学证实。纳入标准:①初次行甲状腺癌手术;②病理证实为甲状腺乳头状癌合并桥本氏甲状腺炎;③病历资料完整。排除标准:①其他类型甲状腺癌或转移癌;②其他甲状腺炎症。
1.2 方法收集患者的诊断年龄、性别、肿瘤最大径、是否为多灶、是否有砂粒体、淋巴结转移情况等临床病理学资料。采用美国癌症联合会(第八版)的甲状腺癌TNM分期标准。HT的诊断标准为:①间质淋巴细胞浸润;②甲状腺滤泡萎缩;③滤泡上皮嗜酸性变[8]。
1.3 统计学方法采用 SPSS 20.0软件进行统计学分析。正态分布数据以均数±标准差(±s)表示,单因素分析采用四格表χ2检验;多因素分析采用Logistic回归分析确定独立影响因素。P<0.05 为差异具有统计学意义。
2 结果
2.1 患者的临床病理学特征本研究共纳入112 例PTC 合并HT患者。男21例,女91例,年龄22~79岁,平均(48.5±10.9)岁;肿瘤最大径≤1cm者69例,>1cm者43例;多灶者42例,单灶者70例;包膜侵犯者10例,无包膜侵犯者102例;出现砂粒体者77例,无砂粒体者35例;45 例发生颈部淋巴结转移(40.17%)。
2.2 PTC 合并 HT淋巴结转移的单因素分析单因素分析表明,淋巴结转移与年龄临界、肿瘤最大径、多灶性及砂粒体显著相关,与性别(P=0.089)、是否侵犯包膜(P=0.197)无显著相关性,见表1。
2.3 PTC合并HT淋巴结转移的多因素分析多因素Logistic 回归分析显示,淋巴结转移与年龄(OR=0.392;95%CI=0.165~0.928)、较小肿瘤直径(OR=4.714;95%CI=1.812~12.262)和多灶性(OR=3.254;95%CI=1.362~7.769)显著相关,与砂粒体无明显相关性(P>0.05),见表 2。
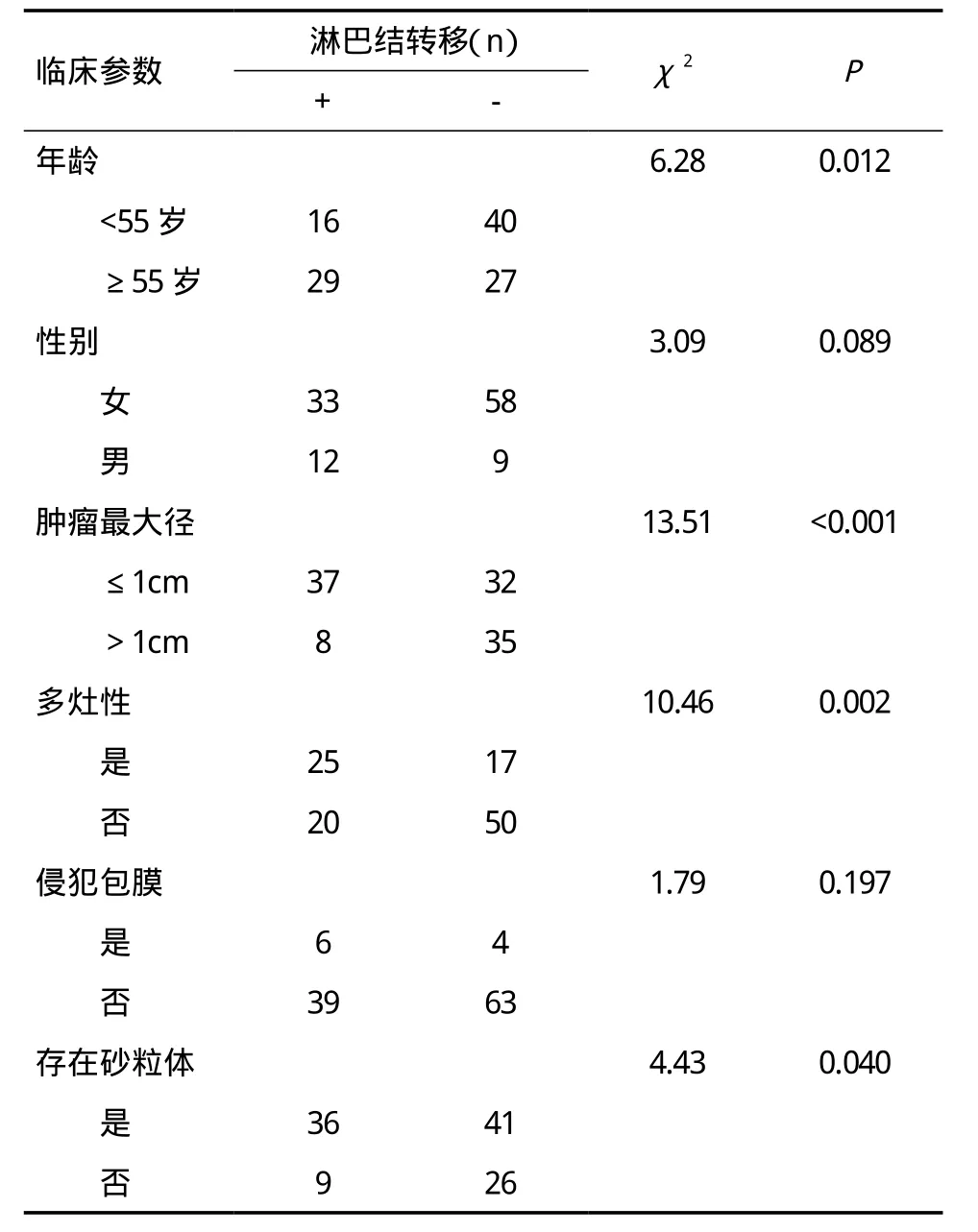
表1 PTC合并HT患者颈部淋巴结转移的单因素分析
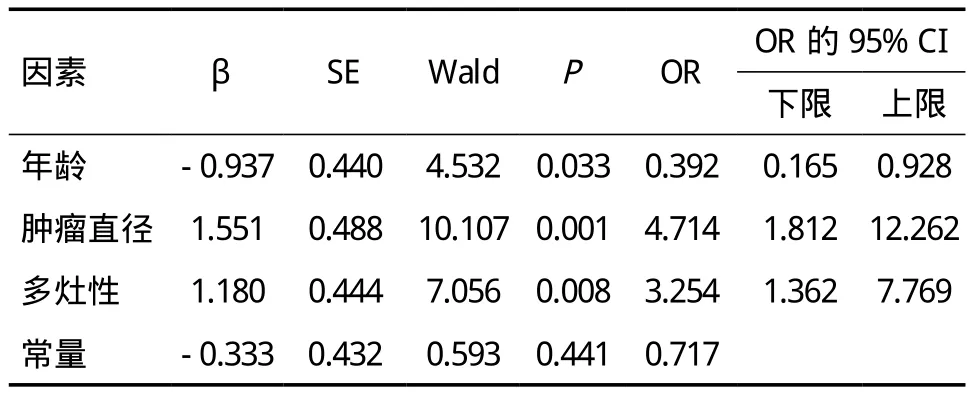
表2 PTC合并HT患者颈部淋巴结转移多因素Logistic 回归分析
3 讨论
PTC是甲状腺最常见的恶性肿瘤,且易发生淋巴结转移。其10年相对存活率达93%[9]。国内及国外相关研究发现,与单纯的PTC相比,PTC合并HT往往提示较好的预后,其淋巴结转移率、肿瘤侵袭性都较低[10,11]。
HT病变过程中,甲状腺分泌激素减少,反馈性引起TSH升高并刺激滤泡上皮增生,这是发生PTC的高危因素。PTC合并HT中除发生甲状腺滤泡的萎缩外常伴有滤泡增生及不典型增生。增生的滤泡上皮形成规则小滤泡结构,细胞立方状,核圆。不典型增生的滤泡细胞排列不规则,拥挤,形成结构不清的小滤泡,细胞体积大,胞质红染,核大、轻度异型,且多数出现在淋巴组织增生区。
本次研究了PTC合并 HT淋巴结转移的危险因素。单因素分析发现,LNM与高发病年龄、较小的肿瘤、多灶性和砂粒体显著相关(P<0.05),肿瘤直径≤1cm的患者多于>1cm者(69 vs 43)。多因素Logistic回归分析结果显示:发病年龄高、较小的肿瘤直径以及多灶性是PTC合并HT者淋巴结转移的独立危险因素,与Konturek等[12]的研究结果相似。本研究显示,较小的肿瘤直径与淋巴结转移有关,可能是PTC合并HT 者结节小,若为多灶,提示长期慢性炎症刺激,引起肿瘤侵袭性增高。砂粒体与多种乳头状肿瘤有相关性,例如卵巢浆液性腺癌。砂粒体对甲状腺恶性肿瘤具有提示意义,在甲状腺癌中,40%~50%存在砂粒体。本研究单因素分析中砂粒体是淋巴结转移的危险因素,多因素logistic分析显示砂粒体不是淋巴结转移的独立危险因素,可能由于样本量较少所致。结果还显示,包膜是否侵犯与LNM无关(P=0.197),一项研究[13]经过多因素分析,结果显示包膜侵犯与肿瘤复发无关(P=0.292),这与某些研究[14,15]的报道结果不一致,其中的关系还需进一步探讨。Zhang等[16]进行的分析还发现,与单纯PTC相比,实验组PTC合并HT者结节更小、淋巴结转移更低,且在HT患者中女性更易发生PTC,所以对于女性HT患者,要关注其是否有发展为PTC的可能。
HT是PTC的有利因素,可能与肿瘤细胞的破坏有关。Bagnasco等[17]报道,具有自然杀伤样活性或淋巴因子相关杀伤活性的细胞毒性淋巴细胞在PTC 患者中的比例较高。因此,经细胞免疫及体液免疫介导的免疫机制的激活导致的肿瘤细胞的破坏可能产生了有利效果。PTC合并HT的患者由于发生炎症反应,颈部淋巴结常呈阳性,但淋巴结肿瘤转移率相比单纯PTC患者低。本研究中,PTC合并HT患者淋巴结转移率为40.17%(45/112)。中央区淋巴结转移是甲状腺癌转移的第一站,颈侧区淋巴结转移者少,有学者认为对于甲状腺癌应常规行中央区淋巴结清扫术,有学者则认为预防性淋巴结清扫会增加术后并发症的发生概率,引起过度治疗。因此加强对PTC合并HT患者淋巴结转移高危因素的研究有助于手术者术式的合理选择,避免二次手术带来的不良后果。尽管以往研究表明HT的出现与甲状腺癌低淋巴结转移率相关,但对于年龄较大、肿瘤直径小且为多灶性的患者,提示其有淋巴结转移的可能,建议术中给予常规中央区淋巴结清扫。
1 Interanational Agency for Rearch on Cancer(IARC).Globocan 2012:Estimated Cancer Incidence,Mortality and Prevalence Worldwide in 2012,2012
2 Dailey ME,Lindsay S,Skahen R.Relation of thyroid neoplasms to Hashimoto disease of the thyroid gland[J].Amaarchives of Surgery,1955,70(2):291
3 Lee JH,Kim Y,Choi JW,et al.The association between papillary thyroid carcinoma and histologically proven Hashimoto's thyroiditis: a meta-analysis[J].European Journal of Endocrinology,2013,168(3):343
4 Siriweera EH,Ratnatunga NV.Profile of Hashimoto's Thyroiditis in Sri Lankans:Is There an Increased Risk of Ancillary Pathologies in Hashimoto's Thyroiditis[J].Journal of Thyroid Research,2010,2010:124264
5 Kim SK,Woo JW,Lee JH,et al.Chronic lymphocytic thyroiditis and BRAF V600E in papillary thyroid carcinoma[J].Endocrinerelated Cancer,2016,23(1):27
6 Del RP,Cataldo S,Sommaruga L,et al.The association between papillary carcinoma and chronic lymphocytic thyroiditis:does it modify the prognosis of cancer[J].Minerva Endocrinologica,2008,33(1):1
7 Matesaani D,Matesa N,Dabeli N,et al.Coexistence of papillary carcinoma and Hashimoto's thyroiditis[J].Acta Clinica Croatica,2009,48(1):9
8 Kim KW,Park YJ,Kim EH,et al.Elevated risk of papillary thyroid cancer in Korean patients with Hashimoto's thyroiditis[J].Head & Neck,2011,33(5):691-695
9 Hundahl SA,Fleming ID,Fremgen AM,et al.A National Cancer Data Base report on 53,856 cases of thyroid carcinoma treated in the U.S.,1985-1995[see commetns][J].Cancer,1998,83(12):2638
10 Zhu F,Shen YB,Li FQ,et al.The Effects of Hashimoto Thyroiditis on Lymph Node Metastases in Unifocal and Multifocal Papillary Thyroid Carcinoma:A Retrospective Chinese Cohort Study[J].Medicine,2016,95(6):e2674
11 孙文文,李秧秧,钟申,等.甲状腺乳头状癌中桥本甲状腺炎与颈部中央区淋巴结转移的关系[J].中华内分泌代谢杂志,2016,32(11):906-909
12 Konturek A,Barczyński M,Nowak W,et al.Risk of lymph node metastases in multifocal papillary thyroid cancer associated with Hashimoto's thyroiditis[J].Langenbecks Archives of Surgery,2014,399(2):229-236
13 马振海,田晓峰,赵永福,等.甲状腺乳头状癌术后复发影响因素分析[J].中国普外基础与临床杂志,2013,12:1410-1413
14 沈美萍,侯大卫,侯馨德,等.甲状腺癌颈部软组织转移及与预后关系分析[J].南京医科大学学报(自然科学版),2006,26(12):1217-1219
15 王凯,牛露伟,李朝阳,等.甲状腺乳头状微小癌合并桥本甲状腺炎颈部淋巴结转移相关因素分析[J].中国肿瘤外科杂志,2017,9(1):29-32
16 Zhang Y,Dai J,Wu T,et al.The study of the coexistence of Hashimoto's thyroiditis with papillary thyroid carcinoma[J].Journal of Cancer Research & Clinical Oncology,2014,140(6):1021-1026
17 Bagnasco M,Venuti D,Paolieri F,et al.Phenotypic and functional analysis at the clonal level of infiltrating T lymphocytes in papillary carcinoma of the thyroid: prevalence of cytolytic T cells with natural killer-like or lymphokine-activated killer activity[J].Journal of Clinical Endocrinology & Metabolism,1989,69(4):832
