优化缺血性卒中绿色通道流程对院内无缝衔接急救模式的临床研究
2018-01-12李楠
李楠
急性缺血性卒中是最常见的卒中类型,占全部卒中的60%~80%,是一组由不同病因、不同危险因素和不同病理改变的突发血管事件构成的脑血管疾病,在中国是首位死亡原因。静脉溶栓是急性缺血性卒中的有效治疗方法之一[1],溶栓治疗可使闭塞的血管重新开放,使缺血脑组织的血流得到恢复,避免梗死范围进一步扩大,从而减轻患者的症状,但溶栓治疗效果与时间密切相关,溶栓越早,再通率越高,预后越好[2]。美国一项国家性卒中登记注册研究结果提示,减少静脉溶栓治疗中的院内延误,可明显改善急性缺血性卒中患者的临床预后[3]。2013年美国急性缺血性卒中患者早期管理指南指出,门-针时间(door-to-needle time,DNT)需在60 min内[4]。目前,阿替普酶是唯一获得循证医学支持并被批准用于急性缺血性卒中静脉溶栓治疗的药物[5],目的是挽救半暗带的脑组织使缺血神经元得以恢复,但其效果有明确的时间依赖性,溶栓越早,再通率越高,预后越好。因此,建立高效的急诊溶栓绿色通道,减少院内延误,也就是缩短患者就诊到溶栓治疗时间对阿替普酶静脉溶栓治疗的开展就显得更为重要[6]。北京天坛医院是国内第一家建立卒中单元的医院,加快绿色通道的实施能够优化患者的诊治流程,降低病死率,改善患者预后,对尽早正确识别急性缺血性卒中并开展治疗有着极其重要的意义。因此,建立高效的急诊溶栓绿色通道对我院一体化无缝衔接急救模式的开展显得尤为重要。急诊分诊护士是迎接患者的第一站,肩负着急诊患者快速评估和分诊的重要任务,也是对患者病情进行评估以及有效治疗的第一道战线,对于急诊护士而言,更准确评估患者病情,早期、快速识别卒中,尽早启动绿色通道,对患者的病情进行可信、准确的判断十分重要。我院急诊于2016年1月开始进一步优化急诊绿色通道的流程,对来诊可疑卒中患者实施面、臂、言语、时间评分量表(the Face Arm Speech Time,FAST)评分和改良预警评分,对急性缺血性卒中患者进行急诊溶栓管理,在缩短患者入院至静脉溶栓门-针时间方面取得一定成效,现将我院急诊溶栓绿色通道取得的成效报告如下。
1 对象与方法
1.1 研究对象 收集2015年1月1日-11月30日发病的急性缺血性卒中患者202例纳入对照组(实施绿色通道),其中男105例,女97例,年龄18~80岁,平均(57±10.58)岁。收集2016年1月1日-11月30日发病的急性缺血性卒中患者210例纳入实验组(优化绿色通道),其中男102例,女108例,年龄18~80岁,(54±13.27)岁。两组患者性别结构和年龄比较,差异无显著性(P>0.05),具有可比性。
患者入选标准:年龄18~80岁;急性发病4.5 h内并具有以下1项或多项症状体征:①一侧肢体(伴或不伴面部)无力或麻木;②一侧面部麻木或口角歪斜;③说话不清或理解语言困难;④双眼向一侧凝视;⑤一侧或双眼视力丧失或模糊;⑥眩晕伴呕吐;⑦既往少见的严重头痛、呕吐;⑧意识障碍或抽搐。
排除标准:①年龄>80岁或<18岁。②发病超过4.5 h时间窗。③外院计算机断层扫描(computed tomography,CT)显示广泛低密度患者,广泛低密度预示脑损伤不可逆损伤。④首诊时美国国立卫生研究院卒中量表(National Institutes of Health Stroke Scale,NIHSS)>25分。⑤服用华法林且国际标准化比值(international normalized ratio,INR)>1.7的患者、24 h内曾使用过低分子肝素的患者。⑥近3个月有脑梗死或心肌梗死史,严重心、肝、肾功能不全,严重糖尿病患者,颅内肿瘤,出血倾向或出血性疾病。⑦近3个月有头颅外伤史;近3周内有胃肠或泌尿系统出血;近2周内进行过大的外科手术;近1周有在不易压迫止血部位的动脉穿刺。⑧实验室检查显示凝血功能障碍、妊娠及其他溶栓禁忌情况的患者。
1.2 方法
1.2.1 对照组实施常规溶栓绿色通道流程①患者到达医院后经急诊医生测量生命体征、初步了解病史后符合溶栓适应证,即刻启动溶栓绿色通道。②由急诊医生通知分诊护士启动绿色通道并电话通知溶栓团队的人员。③护士接到启动绿色通道的医嘱后即刻开放静脉通路,完成溶栓前各项化验,并由溶栓小组成员陪同患者行CT检查。④CT结果符合溶栓条件后,溶栓负责人与家属沟通,家属签署知情同意书,启动溶栓治疗,溶栓负责人电话通知神经重症监护室(neurosurgery intensive care unit,NICU)做好溶栓准备。⑤NICU护士接到溶栓通知后,即刻为患者准备好床位,溶栓用药、监护仪器及抢救设备。⑥患者进入NICU后即刻根据医嘱给予重组组织型纤溶酶原激活物(recombinant tissue plasminogen activator,rt-PA)静脉溶栓治疗,并执行缺血性卒中患者静脉溶栓护理常规。

表1 面、臂、言语、时间评分量表
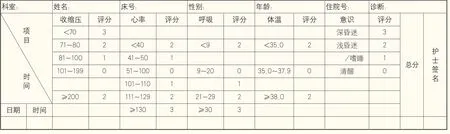
图1 天坛医院改良早期预警评分
1.2.2 实验组实施优化后溶栓绿色通道流程①培训:对急诊科护士进行早期改良预警评分培训,由科室对绿色通道时间点进行监管。②绿色通道人员组成由多学科合作:建立神经科、急诊科、检验科、药剂科、放射科及收费处多个学科协作的团队;分诊护士要求:由工作经验>5年,本科以上学历,护师以上职称的护士,且通过科内竞聘在急诊科承担护士组长的职务。③优化后绿色通道流程:在分诊台设立一部专门与120调动指挥中心联系电话,120接诊疑似缺血性卒中的患者且发病时间在4.5 h内,就会通过这部电话第一时间通知到急诊分诊护士,护士在了解患者基本情况后通知急诊医生,将院内抢救时间得到提前;接诊的分诊护士要对来诊患者进行预检分诊,包括问诊、FAST评分(表1)、改良早期预警评分(modified early warning score,MEWS)(图1),危重患者直接进入抢救室,可疑卒中患者由分诊护士引领到诊台,并主动告知医生患者一般状况,安排患者优先诊疗;医生询问病史并进行查体(10 min内完成),启动绿色通道流程(电脑点击“绿道”字样),通知卒中小组成员,并开立影像学检查和血标本检查,所有开立的检查单上均标有“抢救”字样,所有部门见“抢救”检查单,第一时间给予处理;护士为患者戴绿色通道袖标,肘正中开放静脉通路,同时抽血化验;由卒中小组成员陪同患者完成CT检查(25 min之内完成);根据化验结果及检查报告,适合溶栓患者由卒中小组成员与家属签署知情同意书,下达溶栓决策;收入急诊监护室实施溶栓操作和监测(60 min之内);由监护室护士实施药物治疗(将溶栓用药阿替普酶作为抢救备用药放置在监护室)进行改良早期预警评分,并连接监护仪及吸氧,由卒中小组成员负责神经系统评估及血压管理;在患者溶栓同时家属办理住院手续,等待医嘱立即送入脑一监护室进行下一步治疗;由护士及配送人员护送患者入院。1.3 统计学方法 使用SPSS 19.0软件对数据进行统计学分析,计量资料用t检验,计数资料用χ2检验,以P<0.05为差异有显著性。
2 结果
缺血性卒中绿色通道流程,至我院就诊的急性缺血性卒中患者的入院至静脉溶栓门-针时间持续缩短(P<0.05),各关键环节时间点所用时间减少(P<0.05),患者的溶栓率提高(P=0.020),患者的并发症发生率降低(P=0.006),死亡率降低(P=0.009),差异有显著性(表2~表4)。
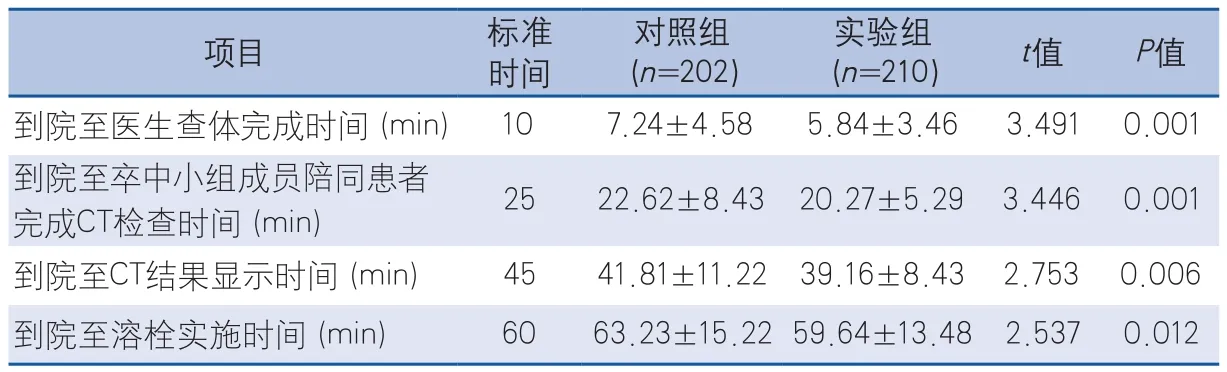
表2 实验组与对照组入院至静脉溶栓门-针时间比较
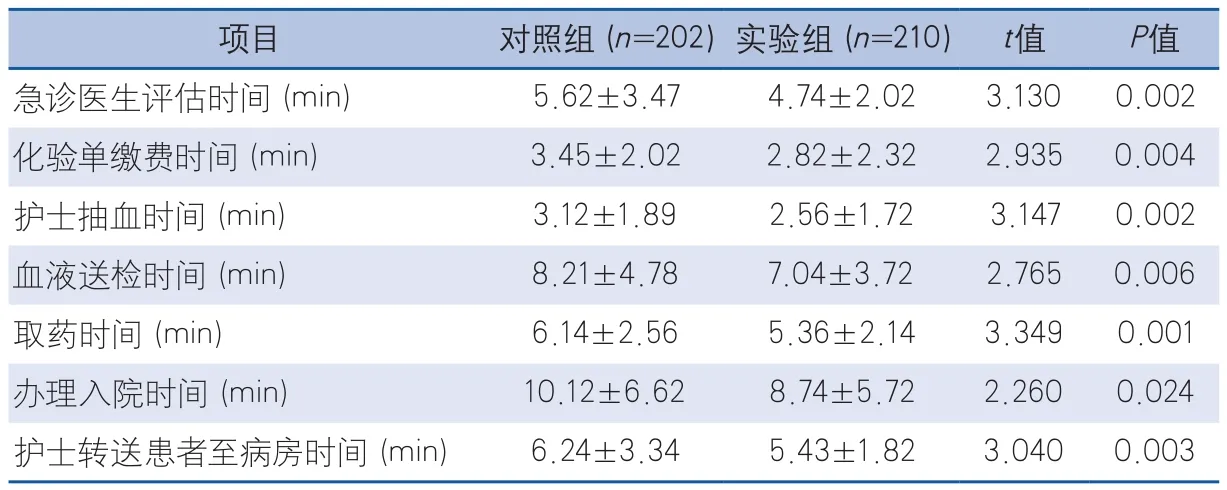
表3 实验组与对照组各关键环节时间点比较
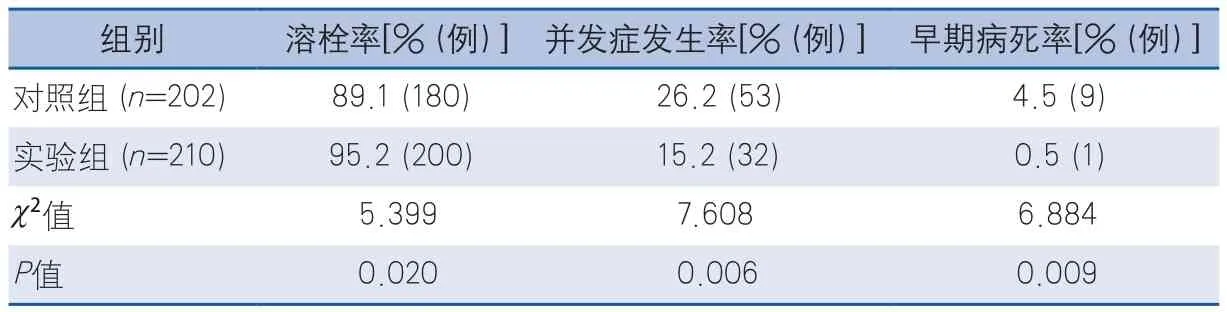
表4 实验组与对照组溶栓率、并发症发生率与早期病死率比较
3 讨论
卒中是一种极为凶险的疾病,以发病急,发病率、致残率及致死率高著称,因此早期正确诊断卒中可以明显提高救治效率,减少或减轻后遗症,甚至挽救生命[7]。“时间是脑”旨在强调脑梗死发生后神经元迅速不可逆地凋亡,早期评估和救治意义重大,因此救治急性缺血性脑血管病必须争分夺秒。在溶栓时间窗内,尽可能缩短患者到医院后开始溶栓治疗的时间(DNT时间),把DNT控制在60 min之内是国内外指南的共识。早在美国国家神经疾病和卒中研究院(National Institutes of Neurological Disorders and Stroke,NINDS)rt-PA卒中实验中,研究者就注意到溶栓治疗开始时间与临床预后之间存在关联,发病90 min内接受静脉rt-PA溶栓治疗与安慰剂相比,其3个月良好结局的比值比(odds ratio,OR)为2.11[95%可信区间(confidence interval,CI)1.33~3.55]。而症状出现90~180 min内开始接受静脉rt-PA溶栓治疗,其3个月良好结局的OR值为1.69(95%CI1.09~2.62)。因此,研究者认为越早开始治疗,患者的临床结局越好[8]。急诊护士若能及时识别卒中患者,快速分诊,可减少救治过程中的延误。通过早期的预警,可以避免潜在危重患者的病情。在欧美,FAST广泛用于院前急救专业人员对可疑卒中患者的评估,以及社区居民的健康教育宣传,并在《欧洲缺血性脑卒中和短暂性脑缺血发作的治疗指南》中推荐使用[9]。预警评分为急诊患者病情潜在风险及院内安全转运提供早期病情风险预警,可提高处理和转运患者的质量和安全性,避免延误治疗和无准备地转运潜在危重患者[10]。两种评分数分钟即可完成评分和对患者的病情评价,因此,运用一套可靠性高、操作简易的卒中识别评分、评估量表供急诊护士使用,具有非常重要的临床意义。本研究结果显示,通过系统优化我院急性缺血性卒中患者绿色通道工作流程,避免了各种原因造成的时间浪费,减少了治疗环节的瓶颈,提高了工作效率,使患者能尽快明确诊断并接受专科最佳、最及时的治疗。上述各种措施实施后,本院的急性缺血性卒中患者静脉溶栓治疗得到了显著改善。与对照组比较,发病时间窗内到院的患者溶栓率提升至95.2%,并发症的发生率降低至15.2%,死亡率降到0.5%。优化绿色通道充分体现了“时间就是生命,时间就是脑细胞”,真正地为患者提供了一条生命的通道。
综上所述,增加在时间窗内的就诊患者人数,缩短院前及院内延误时间显得紧迫且十分必要。加强公众教育,在人群中广泛开展对早期卒中的识别,同时强化医院内部对卒中的救护体系,建立卒中绿色通道并实施标准化诊疗流程等措施都可以有效降低急性缺血性卒中患者的院前和院内延误,从而提高溶栓比例,改善患者的预后[11]。
[1] 黄镪,宋海庆,吉训明,等. 院前预通知对急性缺血性卒中患者静脉溶栓治疗院内延误的影响[J]. 中国脑血管病杂志,2016,13(4):182-186.
[2] 张忠波,田丽,武一平,等. 完善改进绿色通道对急性缺血性卒中患者溶栓率影响的研究[J]. 临床和实验医学杂志,2016,15(2):188-190.
[3] FONAROW G C,ZHAO X,SMITH E E,et al. Door-to-needle times for tissue plasminogen activator administration and clinical outcomes in acute ischemic stroke before and after a quality improvement initiative[J]. JAMA,2014,311(16):1632-1640.
[4] 王馨,高嵩芹,于龙娟,等. 团队资源管理模式缩短急性缺血性脑卒中患者就诊-应用静脉溶栓药时间的效果研究[J]. 中国实用护理杂志,2016,32(12):905-908.
[5] 佟旭,郑华光,曹亦宾,等. 阿替普酶静脉溶栓治疗前、后循环卒中的安全性和有效性的meta分析[J]. 中风与神经疾病杂志,2016,33(9):802-807.
[6] 李玮,王欢,王延江,等. 完善卒中绿色通道对提高急性缺血性卒中静脉溶栓率的影响[J]. 重庆医学,2014,43(16):1979-1982.
[7] 桑贵蕊,葛良,陈传国,等. 两种脑卒中筛查量表对急诊疑似卒中患者筛查价值的研究[J]. 皖南医学院学报,2015,34(5):423-426.
[8] 梁建姝,张玮艺,王子璇. 改善就医流程缩短急性缺血性卒中患者门-针时间研究[J]. 中国卒中杂志,2015,10(9):766-769.
[9] 刘秀珍,刘晓伟,柯颖华,等. 面、臂、言语、时间评分量表对可疑脑卒中急诊患者快速评估和分诊的价值[J]. 中国医学创新,2011,8(17):8-10.
[10] 李莉,王淑琴,刘晓玲,等. 改良早期预警评分在急诊患者病情定量评估中的应用[J]. 中华现代护理杂志,2013,19(26):3231-3232.
[11] 李晶晶,佟旭,曹亦宾. 急性缺血性卒中静脉溶栓治疗院前和院内延误现状分析[J]. 中国卒中杂志,2016,11(11):991-996.