2012-2016年住院新生儿死亡率及死因分析
2018-01-10成大欣芦红茹刘合芳赵四海陕西省人民医院新生儿科陕西西安70068西安交通大学心血管研究中心动脉硬化与脂代谢实验室陕西西安7006
成大欣,张 勤,芦红茹,刘合芳,赵四海(. 陕西省人民医院新生儿科,陕西西安 70068;. 西安交通大学心血管研究中心动脉硬化与脂代谢实验室,陕西西安 7006)
2012-2016年住院新生儿死亡率及死因分析
成大欣1,2,张 勤1,芦红茹1,刘合芳1,赵四海2
(1. 陕西省人民医院新生儿科,陕西西安 710068;2. 西安交通大学心血管研究中心动脉硬化与脂代谢实验室,陕西西安 710061)
目的分析住院死亡新生儿的临床特点、死因构成及变化规律,为提高围产重症医学救治水平,降低新生儿死亡率提供理论依据。方法收集2012年1月至2016年12月住院新生儿的临床资料,探讨不同胎龄、出生体质量、性别、出生家庭、高危妊娠与新生儿死亡率的关系,总结死亡率、死因及变化规律。结果①8 869例住院新生儿中死亡108例,死亡率1.22%,可避免死亡率0.86%;可避免死亡比71.29%。②感染性疾病仍然是住院新生儿死亡的首位原因。2012-2016年,我院住院新生儿前5位死因依次是:感染性疾病、呼吸系统疾病、窒息、先天畸形、遗传代谢性疾病。足月儿前3位死因分别为感染性疾病、遗传代谢性疾病、窒息。早产儿前3位死因分别为感染性疾病、呼吸系统疾病、窒息。③我院新生儿死亡率由2012年2.02%下降至2016年1.09%。败血症由2012-2015年间首位死因,下降至2016年第3位;呼吸系统疾病为2016年首位死因,窒息为第2位;先天畸形由前3位死因下降至5位以后。结论随着新生儿救治水平逐步提高,住院新生儿死亡率呈下降趋势。控制感染性疾病是降低住院新生儿可避免死亡率的首要措施。
住院新生儿死亡率;死亡原因
随着二孩政策的放开,经济水平的提高,我国2016年出生人口数较2015年新增131万人,WHO数据显示全球新生儿死亡率从2008年的2.36%下降至2015年的1.91%,美国2015年死亡率0.38%,中国死亡率0.55%,可见中国新生儿死亡率低于全球平均水平,但仍高于发达国家[1]。新生儿死亡率是衡量一个国家或地区围产保健状况、产科技术水平、新生儿救治的重要指标。本研究对我院2012-2016年108例住院死亡新生儿的临床资料进行统计分析,探讨不同时期新生儿死亡原因、影响因素及变化规律,为产科和儿科医师选择医疗策略,以及卫生行政部门制定围产医疗政策提供科学理论依据。
1 资料与方法
1.1研究对象本文根据医院信息管理系统,选取我院新生儿病区2012年1月1日至2016年12月31日收治8 869例住院新生儿为研究对象,对其中的108例死亡新生儿病例进行回顾性分析。
1.2资料收集通过回顾病例资料,记录死亡新生儿的胎龄、出生体质量、性别、死亡日龄、死亡诊断、母亲年龄、分娩方式、围产期高危因素、出生家庭等。死亡病因按《国际疾病分类》ICD-10进行科学分类,同一病例有多种死亡原因时,死亡诊断以根本死因为准[2]。
1.3统计学分析应用SPSS 13.0统计学软件进行数据分析,计数资料用例数和率表示,率及构成比比较采用卡方检验及Fisher确切概率法,P<0.05为差异有统计学意义。
2 结 果
2.1住院新生儿死亡率的变化我院8 869例住院新生儿中死亡108例,死亡率1.22%。2016年收治2 474 例,死亡27例,死亡率1.09%;2015年收治1 642例,死亡21例,死亡率1.28%;2014年收治1 809例,死亡19例,死亡率1.05%;2013年收治1 508例,死亡12例,死亡率0.8%;2012年收治1 436例,死亡29例,死亡率2.02%。其中2012年死亡率与其他年份比较,有显著性差异(P<0.05),2013至2016年各组死亡率比较,差异无统计学意义(P>0.05),我院新生儿死亡率在2012年之后明显下降(图1A)。
2.2住院新生儿死因构成比2012-2016年我院108例住院新生儿死因构成比依次为:感染性疾病36例(33.33%),其中败血症34例(31.48%),先天性结核1例,先天性梅毒1例;呼吸系统疾病27例(25%),其中呼吸窘迫综合征21例(19.44%),胎粪吸入综合征5例(4.63%),支气管肺发育不良1例;重度窒息14例(12.96%);先天畸形12例(11.11%),其中先天性心脏病8例(7.4%),消化道畸形2例(1.85%),气道畸形2例;遗传代谢性疾病7例(6.48%);消化系统疾病6例(5.56%),均为坏死性小肠结肠炎;血液系统疾病4例(3.7%);其他2例(1.85%),胆红素脑病1例,颅内出血1例(图1B)。

图12012-2016年我院住院新生儿死亡率变化趋势与死因构成
Fig.1 The trend of neonatal mortality and proportion of death causes during 2012-2016
A:年度死亡率变化;B:新生儿死因构成比;C:足月儿死因构成比;D:早产儿死因构成比。
2.3足月、早产新生儿死因构成比2012-2016年我院32例住院足月儿死因构成比依次为:感染性疾病10例(31.25%),均为败血症;遗传代谢性疾病7例(21.88%);重度窒息4例(12.5%);先天畸形4例(12.5%),其中先天性心脏病3例,气道畸形1例;呼吸系统疾病4例(12.5%),均为胎粪吸入综合征;消化系统疾病2例(6.25%),均为坏死性小肠结肠炎;颅内出血1例(3.1%)(图1C)。76例住院早产儿死因构成比依次为:感染性疾病26例(34.21%),败血症24例,先天性结核1例,先天性梅毒1例;呼吸系统疾病23例(30.26%),呼吸窘迫综合征21例,胎粪吸入综合征1例,支气管肺发育不良1例;重度窒息10例(13.16%);先天畸形8例(10.53%),其中先天性心脏病5例,消化道畸形2例,气道畸形1例;消化系统疾病4例(5.26%),均为坏死性小肠结肠炎;血液系统疾病4例(5.26%);胆红素脑病1例(1.32%)(图1D)。足月儿与早产儿的首位死因均为败血症。呼吸系统疾病是早产儿第二大死亡原因,且以呼吸窘迫综合征为主;在足月儿中下降至第五位,且全部为胎粪吸入综合征。7例遗传性疾病全部为足月儿,是足月儿的第二大死因。重度窒息、先天畸形分别是足月、早产儿第三、四位死因。
2.4早期、晚期新生儿死因构成比2012-2016年,我院死亡新生儿74例为早期儿(0~7 d),前3位死因依次为:以呼吸窘迫综合征为主的呼吸系统疾病、感染性疾病、窒息;34例死亡新生儿为晚期儿(>7 d),前3位死因依次为感染性疾病、先天畸形、窒息(表1)。
表1早期与晚期新生儿死因构成比
Tab.1 The proportion of death causes between early neonates and late neonates
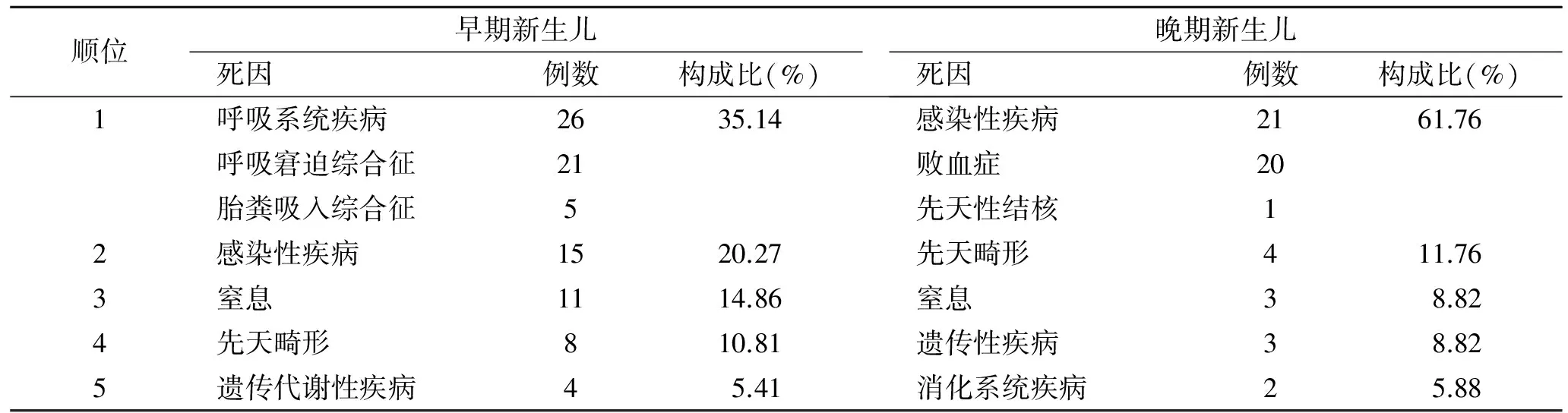
顺位早期新生儿死因例数构成比(%)晚期新生儿死因例数构成比(%)1呼吸系统疾病2635.14感染性疾病2161.76呼吸窘迫综合征21败血症20胎粪吸入综合征5先天性结核12感染性疾病1520.27先天畸形411.763窒息1114.86窒息38.824先天畸形810.81遗传性疾病38.825遗传代谢性疾病45.41消化系统疾病25.88
2.5不同年份住院新生儿死因构成比2012-2015年间败血症始终是首位死因,2016年下降为第3位。呼吸系统疾病由前4年的第2位死因上升为2016年首位死因;窒息由后3位死因上升为第2位。先天畸形由前3位死因下降至5位以后(表2)。
表2不同年份新生儿死因构成比
Tab.2 The proportion(%) of death causes in different years (%)
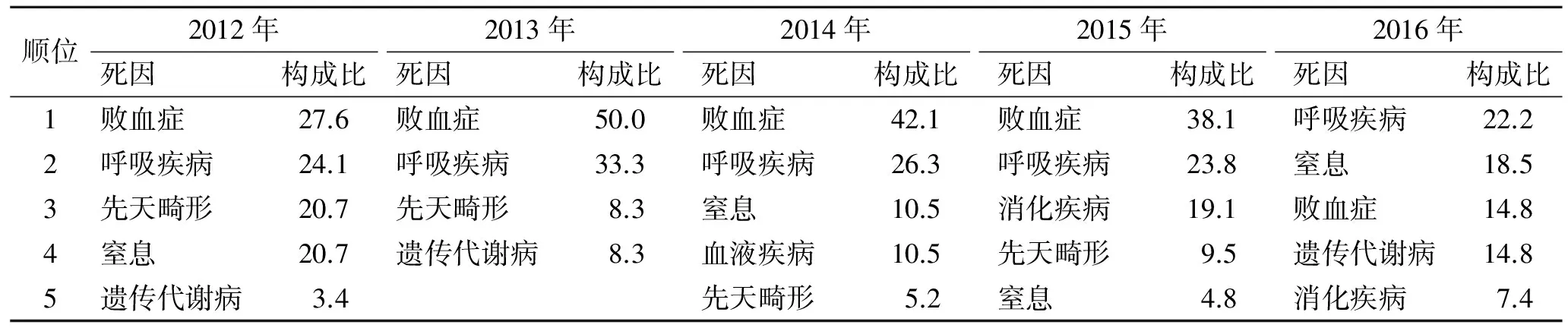
2.6住院新生儿可避免死亡率及可避免死亡比886 9例住院新生儿中31例属于不可避免死亡,不可避免死亡率0.35%;77例属于有一定救治希望,但医疗技术水平尚不到位,或家属因病情重,担心预后、经济困难等原因放弃治疗后死亡,属于创造条件可避免死亡,我院可避免死亡率0.86%;可避免死亡比(可避免死亡人数占总死亡人数的比例)71.29%(77/108)。
2.7住院新生儿死亡病例死亡日龄构成比我院108例死亡病例中死亡日龄0~7 d的共74例,占68.5%,死亡日龄>7 d的34例,占31.5%;7天内死亡的新生儿中以0~3 d居多,53例,占71.6%。由此可见,早期新生儿死亡数明显多于晚期新生儿,且以日龄0~3 d为主。
2.8住院新生儿死亡率与胎龄的关系我院足月儿死亡率0.68%(42/4 703),早产儿死亡率1.57%(65/4 151),超产儿高达73.3%(11/15)(表3)。统计显示不同胎龄新生儿死亡率各组比较有显著性差异,胎龄越小死亡率越高(P<0.01)。
表3不同胎龄新生儿死亡率的比较
Tab. 3 Comparison of neonatal mortality at different gestational ages
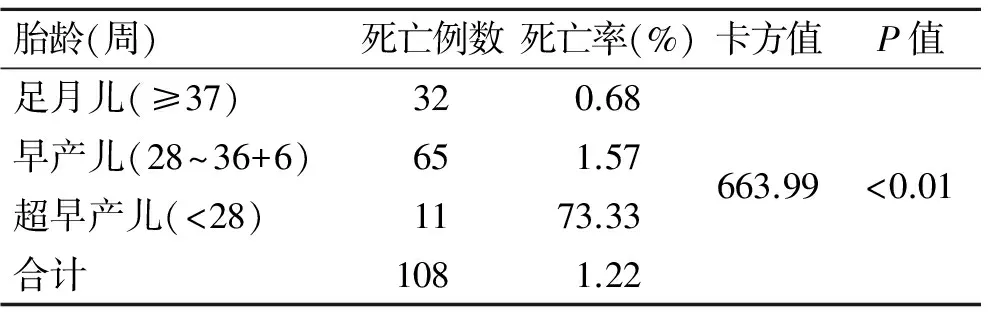
胎龄(周)死亡例数死亡率(%)卡方值P值足月儿(≥37)320.68早产儿(28~36+6)651.57超早产儿(<28)1173.33合计1081.22663.99<0.01
2.9住院新生儿死亡率与出生体质量的关系分析108例住院死亡新生儿出生体质量情况,正常、低、极低、超低体质量儿各组死亡率比较有统计学差异,出生体质量越低,死亡率越高(P<0.05,表4)。
表4不同出生体质量新生儿死亡率的比较
Tab.4 Comparison of neonatal mortality in the neonates with different birth weights

出生体质量(g)死亡例数收治例数死亡率(%)卡方值P值巨大儿(≥4000)0450.00正常体质量儿(2500~3999)3653590.67低出生体质量儿(1500~2499)3530011.17极低出生体质量儿(1499~1000)274515.99超低出生体质量儿(<1000)101376.92合计10888691.22718.57<0.01
2.10住院新生儿死亡率与城乡之间的关系2012-2016年,我院收治8 869例新生儿中,父母为农村家庭3 476例,死亡63例,死亡率1.81%,父母为城市家庭5 393例,死亡45例,死亡率0.83%,统计学分析有显著性差异(P<0.05),农村家庭出生新生儿死亡率高于城市家庭。
2.11住院新生儿死亡率与单、多胎妊娠的关系我院2012-2016年8 869例住院新生儿中,多胎妊娠489例,死亡6例,死亡率1.22%;单胎妊娠8 380例,死亡102例,死亡率1.21%,两组无统计学差异(P>0.05)。
2.12住院新生儿死亡率与性别的关系我院2012-2016年收治8 869例住院新生儿,其中男孩4 731,死亡62例,死亡率1.31%;女孩4 138,死亡46例,死亡率1.11%,两组无统计学差异(P>0.05)。
2.13住院新生儿死亡率与围产期高危因素的关系结果显示我院2012-2016年108例死亡病例母亲平均年龄29.4±4.9岁,初产妇65例(60.18%),经产妇43例(39.8%);钳产2例(1.85%),剖宫产67例(62.1%),顺产39例(36.1%)。死亡新生儿的母亲中84人(77.8%)存在围产期高危因素,前5位依次为妊娠期高血压23例(21.3%),胎膜早破21例(19.4%),羊水污染20例(18.5%),胎盘异常15例(13.9%),妊娠期糖尿病6例(5.5%)。
3 讨 论
新生儿死亡率是反映一个国家或地区医疗水平的一个重要指标,分析新生儿死因构成比可对新生儿疾病防治工作提供有价值的信息,也可为医疗政策制定提供参考。由于地域、医院级别、患者来源等不同因素,近年来国内外报道住院新生儿死亡率存在差异。伊朗一项研究显示其住院新生儿的死亡率2012 年为7.7%[3]。徐凤丹等[4]统计广州某院住院新生儿2014 年死亡率为1.1%,叶妍妍等[5]统计2006至2015年温州某医院新生儿死亡率为1.20%。我院住院新生儿死亡率2012年2.02%,之后明显下降至2016年1.09%,与国内多家医院住院死亡率接近。2013年起我院新生儿死亡率明显下降1倍,可能与扩大床位,收治患者数上升;西部地区经济水平提高,报销比例增多,患者放弃治疗较前减低;围产期危重患者抢救水平逐渐提高有关。
死因构成比分析显示以败血症为主的感染性疾病是我院新生儿死亡的首位原因,其中9例为早发型败血症,25例为晚期败血症,与赵益伟等[4,6]统计结论一致。新生儿生理功能低下,免疫系统发育不完善,孕母感染性疾病,有创诊疗等易致败血症。我院前3位围产期高危因素妊娠期高血压,胎膜早破、羊水污染,均为新生儿败血症的危险因素[7]。近年来我院通过加强监督管理,采取避免高危诊疗减少院内感染,2016年败血症已由第一位死因下降至第三位。呼吸系统疾病是我院新生儿死亡第二大原因,以呼吸窘迫综合征为主。该病是由于肺发育不成熟,缺乏肺表面活性物质引起,多见于早产儿、剖宫产儿、妊娠期糖尿病患儿等。数据显示妊娠期糖尿病是我院围产期五大高危因素之一,且死亡新生儿孕母以剖宫产分娩方式(62.1%)为主,因此呼吸窘迫综合征于2016年上升为首位死因。重度窒息是我院新生儿第三大死因。新生儿窒息2/3是胎儿宫内窘迫的延续。部分患者是来自于基层医院转院患者,加强对基层医院新生儿窒息复苏技术培训,可减少窒息引起的新生儿死亡率。以先心为首的先天性疾病与遗传代谢性疾病分别位于我院新生儿死因的第四、五位。其发生与致病基因携带、母孕期接触电离辐射、心理压力大,病毒感染、环境污染、婚检率下降、辅助生殖、检验手段增多等有关,近年来叶酸的普及,神经管畸形率逐年下降,先心病上升为我国出生缺陷的首位[8]。我院建立孕妇学校,普及保健知识,避免接触有害物质,遗传咨询,开展产前胎儿心脏B超、羊水基因检测等检查,做到早发现,早干预,降低出生缺陷的发生及死亡率。2016年我院先天畸形已由前三位死因下降至五位以后。
对死亡新生儿进行分层分析发现感染性疾病在足月、早产儿死因中始终位于首位。早产儿出生后器官发育不成熟,尤其是呼吸系统。胎龄35周后肺部表面活性物质才能合成,故以呼吸窘迫综合征为主的呼吸系统疾病是早产儿的第二大死因,但在足月儿中仅位于第五位,全部为胎粪吸入综合征。我院7例遗传性疾病全部为足月儿,位于足月儿死因的第二位。窒息、先天畸形分别位于第三、四位。统计分析我院7 d内的早期新生儿三大死因依次为呼吸窘迫综合征、感染、窒息;且死亡数明显多于晚期新生儿,与陕西省新生儿死亡流行病学调查结果一致[9]。可能与生后头7 d新生儿刚脱离母体建立独立的呼吸、循环,体内脏器发育不成熟,生理调节力较差有关。早期新生儿死亡率是影响新生儿死亡率的敏感指标。因此,提高早期围产儿救治水平是进一步努力的方向[10]。
可避免死亡率及比例是衡量卫生系统绩效的指标[11],我院住院新生儿死亡率1.22%,可避免死亡率0.86%;可避免死亡比71.29%。可见,通过提高医疗救治水平,增加家长信心,避免病理因素,新生儿死亡率有很大的下降空间。本研究也发现2012至2016年我院住院患者中早产儿占46.97%,低出生体质量儿占39%,且新生儿出生胎龄越小,体质量越低,体内器官发育越不成熟、死亡率越高,与国内外多家报道一致[12-13]。因此,减少高危妊娠是降低死亡率的关键。我院死亡新生儿母亲77.8%具有围产期高危因素,前5位依次为妊娠期高血压、胎膜早破、羊水污染、胎盘异常、妊娠期糖尿病。因此,做好孕前、孕期保健,积极控制慢性病,定期规范产检、避免病理因素,延长孕周,减少早产、低体质量儿发生,是降低死亡率关键。统计结果也显示我院新生儿死亡率与单胎、多胎妊娠无关,与男女性别无关,但城乡家庭有明显差异。农村家庭出生新生儿死亡率明显高于城市家庭,这与赵梓伶等研究结论一致[14]。可能与农村地区医疗水平落后,医学知识普及水平不高,经济水平差而未能按时规范进行孕前、孕期检查有关。我国通过医联体上级专家指导、培训,提高基层医院医疗水平,建立地区性围产三级保健医疗协助网,完善危重症孕产妇及高危儿转运体系,使偏远农村地区危重新生儿得到及早救治,降低了新生儿死亡率。
综上所述,随着社会发展和医疗水平提升,我院新生儿死亡率2016年下降至1.09%,由于省内基层医院危重新生儿转至我院的比例较高,故我省总体新生儿死亡率在1%以下[7]。死因分析提示胎龄小、体质量轻、母亲妊娠高危因素多,家庭经济差与早期新生儿死亡率高相关。通过大力宣传孕前、孕期保健、避免高危妊娠,加强产儿科合作,城乡医院转运,减少早产、感染、窒息、出生缺陷的发生,增加危重儿家长救治信心,降低新生儿可避免死亡率,提高人口质量,是我们今后努力的方向。
[1] WORLD HEALTH ORGANIZATION. Global health observatory data repository [EB/OL]. (2017-9-19)[2017-11-14]. http://apps.who.int/gho/data/view.main.CM1300R?lang=en.
[2] 北京协和医院世界卫生组织疾病分类合作中心. 疾病和有关健康问题的国际统计分析[M]. 北京:人民卫生出版社,1996:617-637.
[3] HOSEINI BL, SADATI ZM, RAKHSHANI MH. Assessment of neonatal mortality in the neonatal intensive care unit in Sabzevar City for the period of 2006-2013[J]. Electron Physician, 2015, 7(7):1494-1499.
[4] 徐凤丹,孔祥永,封志纯. 480例住院新生儿的病死率及死亡原因分析[J]. 中国当代儿科杂志,2017, 19(2):152-158.
[5] 叶艳艳,邹安庆,林振浪. 2006-2015年住院新生儿病因及死亡变化趋势分析[J]. 中国妇幼保健,2016,31(16):3358-3361.
[6] 赵益伟. 2004-2013年住院新生儿疾病构成及死亡变迁分析[J]. 中华全科医学,2015,13(9):1454-1502.
[7] REDMAN CW, SARGENT IL. Placental stress and pre-eclampsia: A revised view[J]. Placenta, 2009,30(Suppl A):38-42.
[8] 吴怡,程蔚蔚. 出生缺陷概况及产前筛查[J]. 中国计划生育和妇产科,2016, 8(1):29-33.
[9] 王宝珠,李敏,蔡文娟. 陕西省2006-2011年新生儿死亡流行病学调查[J]. 中国新生儿科杂志,2013, 28(1):45-47.
[10] 王仙女,郑冬芳. 黄岩区2008-2012年早期新生儿死亡原因分析[J] .浙江预防医学,2014, 26(3):302-303.
[11] 周弈男,李敬芝,王春芳,等. 医学可避免死亡概念演变[J]. 中国公共卫生,2016, 32(8):1125-1129.
[12] HUDIC I, STRAY-PEDERSEN B, SKOKIC F, et al. Low preterm birth rate with decreasing early neonatal mortality in Bosnia and Herzegovina during 2007-2014[J]. Mater Sociomed, 2016, 28(1):32-35.
[13] JESCHKE E, BIERMANN A, GUNSTER C, et al. Mortality and major morbidity of very-low-birth-weight infants in Germany 2008-2012: A report based on administrative data[J]. Front Pediatr, 2016, 4(23):1-8.
[14] 赵梓伶,蒋莉华,何琳坤,等. 国内外新生儿死亡率、婴儿死亡率与5岁以下儿童死亡率关系研究[J]. 中国妇幼保健, 2016, 31(13):2587-2588.
Neonatalmortalityanddeathcausesinhospitalpatientsfrom2012to2016
CHENG Da-xin1,2, ZHANG Qin1, LU Hong-ru1, LIU He-fang1, ZHAO Si-hai2
(1. Division of Neonatology, Shaanxi Provincial People’s Hospital, Xi’an 710068;2. Research Institute of Atherosclerotic Disease, Xi’an Jiaotong University Cardiovascular Research Center, Xi’an 710061, China)
ObjectiveTo analyze the clinical characteristics, causes of death and their changes of hospitalized neonates so as to provide theoretical basis for improving the level of intensive medical care and reduce neonatal mortality.MethodsThe clinical data of 108 neonates who died between January 2012 and December 2016 were collected. We compared the mortality rate of neonates with different gestational age, birth weight, sex, family background and abnormal high-risk pregnancy. The causes of death and death rate were analyzed.ResultsAmong the 8 869 hospitalized neonates, 108 died and the mortality rate of the neonates was 1.22%. The avoidable mortality rate of the neonates was 0.86% and the avoidable mortality ratio was 71.29%. Infectious diseases remained to be the leading cause of neonatal death in hospitals. The top five most common causes of death in our hospitalized neonates were infectious diseases, respiratory diseases, asphyxia, congenital malformations, and genetic metabolic diseases. The three most common causes of death in full-term infants were infectious diseases, genetic metabolic diseases, and asphyxia. The three most common causes of death in preterm infants were infectious diseases, respiratory diseases, and asphyxia. The neonatal mortality rate in our hospital decreased from 2.02% in 2012 to 1.09% in 2016. Sepsis was the leading cause of death between 2012 and 2015 and dropped to the third place in 2016. Respiratory diseases were the leading cause of death in 2016. Asphyxia was the second cause of death in 2016. Congenital malformations dropped from the third cause of death to the fifth.ConclusionIn recent years, the treatment of neonates has improved and mortality rate of hospitalized neonates is gradually decreased. Controlling infectious diseases should be the primary measure to reduce the avoidable mortality in hospitalized neonates.
hospitalized neonate mortality rate; cause of death
2017-05-14
2017-09-09
国家自然科学基金资助项目、陕西省自然科学基金、陕西省卫生厅科研基金资助项目(No.81370379、2016JM8061和2014D38)
Supported by the National Natural Science Foundation of China , the Natural Science Foundation of Shaanxi Province, and Research Foundation of Shaanxi Health and Family Planning Commission(No.81370379, 2016JM8061 and 2014D38)
成大欣,主治医师,在职博士. E-mail: chengdaxinxjtu@126.com
优先出版:http://kns.cnki.net/kcms/detail/61.1399.R.20171205.1545.018.html(2017-12-05)
R722.1
A
10.7652/jdyxb201801023
(编辑 韩维栋)
