老年人群体位性高血压的变异性
2017-11-07曾汇庆伍焕平梁叶青
曾汇庆 伍焕平 梁叶青
(佛山市顺德区第二人民医院心内科,广东 佛山 528305)
老年人群体位性高血压的变异性
曾汇庆 伍焕平 梁叶青
(佛山市顺德区第二人民医院心内科,广东 佛山 528305)
目的评估个体体位性高血压单日内和连续周间、相隔1年的变异性。方法2013年6~7月对广东省佛山市某街道3所老人院居住者162例进行调查,年龄60~98岁。以站立3 min时收缩压(SBP)升高≥20 mmHg和(或)舒张压(DBP)升高≥10 mmHg判断为体位性高血压。第1天测量4次体位性血压,第8、15天、1年后分别测量1次体位性血压。结果直立后3 min SBP变化均值为10.0 mmHg,极差101 mmHg,四分位数间距18 mmHg,标准差为14.5 mmHg,变异系数(CV)为145.0%。第1天4次测量符合1次,2次,3次,4次体位性高血压标准的患者依次有32例,35例,17例,25例。相隔1 w 3次测量符合1次,2次,3次体位性高血压标准的患者依次有41例,34例,22例。112例居民1年后复测体位性血压变化,32例(28.6%)存在体位性高血压,其中12例在1年前第1天测量达到体位性高血压标准。结论个体体位性高血压变异大,多次测量对确定个体体位性高血压是必需的。
高血压;体位性;变异性
血压变异(BPV)是指一定时间内血压波动的程度,是目前高血压研究领域的热点〔1〕。体位性高血压或称直立性高血压(OHT)是从卧位转为直立位后血压升高,是一种体位性血压调节异常的表现,反映出交感神经活性增加,微血管和心脏重塑,是心血管疾病新的危险因素〔2~4〕。目前尚无OHT的统一判断标准,包括未明确是否需多次测量判断OHT〔2,5~7〕。本研究通过多次测量老年人群的直立性血压变化,分析OHT的变异,探讨多次测量对个体OHT判断的必要性。
1 资料与方法
1.1一般资料 2013年6~7月在广东省佛山市顺德区容桂街道3所老人院居住的162例老年人,男57例,女105例,年龄60~98〔平均(80.3±8.5)〕岁,≥80岁87例,70~79岁59例,60~69岁16例。高血压、糖尿病、帕金森病和脑梗死的患病率依次为73.5%、14.2%、9.3%和6.2%。血总胆固醇(TC,5.12±1.34)mmol/L,甘油三酯(TG,1.67±2.13)mmol/L,空腹血糖(FPG,5.71±1.37)mmol/L。服用利尿剂、钙离子拮抗剂、血管紧张素转换酶抑制剂、血管紧张素Ⅱ受体阻滞剂和β受体阻滞剂的比例依次为3.1%、40.1%、3.1%、11.7%和14.9%。纳入标准:能自我表达不适、自行或搀扶下站立3 min以上。并排除长期卧床、恶性肿瘤晚期者。本研究为无创性检查,取得了本院医学伦理委员会的批准。
1.2资料收集 ①人口学特征:记录研究对象的身高、体重、所患疾病及近2 w所服药物。根据该街道社区卫生服务中心2013年度居民健康普查资料获取老人院居民血TC、TG、FPG。②血压和心率测量:选择经校正的欧姆龙HEM-7051电子血压计测量血压和心率。由经过培训的专业医务人员统一测量右上肢血压。被测量者安静平卧5 min以上,测量卧位血压和心率。站立后测量3 min血压及心率。由于既往文献提示体位性血压改变与血容量有关,进食对血容量有影响〔7〕,本研究多次测量时间点选择在第1天早餐前(5∶30~7∶30)、午餐前(10∶30~11∶30)、午餐后(12∶00~13∶00)、晚餐前(16∶00~17∶00),1 w后(第8天)午餐前和2 w后(第15天)午餐前。2014年6月随访复测午餐前卧立位血压变化。
1.3OHT的判断标准 参考相关文献〔8,9〕,以站立3 min时收缩压(SBP)升高≥20 mmHg和(或)舒张压(DBP)升高≥10 mmHg判断为OHT〔8,9〕。
1.4观察指标 ①分析2013年连续3 w共6次测量体位性血压改变的均值、标准差、变异系数、极差、四分位数间距。符合不同次数OHT标准的百分率。②第1天午餐前OHT患者在其他时间再出现OHT的比例。③持续性OHT患者的临床特征:根据同日4次和后续2 w共6次测量结果,以符合OHT标准≥3次判断为OHT,将研究对象分为非OHT组,间歇性OHT组(体位性高血压次数1~2次)和OHT高血压组,分析其临床特点。④相隔1年2次午餐前OHT检出率的差别。
1.5统计学方法 采用SPSS17.0软件进行t及χ2检验。
2 结 果
2.1卧位血压的变化 第1天4次测量卧位SBP,分别为(152±23.2) mmHg,(140.1±20.9) mmHg,(132.4±19.4) mmHg,(145±22.9) mmHg,以早餐前最高,午餐后最低,差异显著(P<0.01)。第1、8、15天午餐前测量卧位SBP,分别为(140.1±20.9) mmHg,(141.7±21.8) mmHg,(139.5±19.6) mmHg,差异无统计学意义(P=0.357)。同日4次卧位DBP,分别为(74.5±10.5) mmHg,(70.6±10.5) mmHg,(65.6±10.2) mmHg,(72.4±12.7) mmHg,差异显著(P<0.01)。第1、8、15天午餐前卧位DBP,分别为(70.6±10.5) mmHg,(69.9±10.7) mmHg,(69.7±9.8) mmHg,差异不显著(P=0.409)。
2.2连续3 w内个体OHT的变异 综合2013年单日内和连续3 w间共6次测量结果,根据SBP升高≥20 mmHg判断OHT的比例较根据舒张压升高≥10 mmHg判断OHT的比例低(23.1%vs 29.3%,P<0.01)。第1天早餐前、午餐前、午餐后、晚餐前OHT的检出率依次为38.9%,34.0%,43.2%,40.1%,差异无统计学意义(P=0.178)。第1、8、15天午餐前OHT的检出率依次为34.0%,37.0%,37.0%,差异无统计学意义(P=0.734)。同日4次测量符合1次,2次,3次,4次OHT标准的患者依次有32例,35例,17例,25例。相隔1 w 3次午餐前测量符合1次,2次,3次OHT标准的患者依次有41例,34例,22例。第1天午餐前55例OHT患者,在同日早餐前、午餐后、晚餐前及第8天午餐前、第15天午餐前依次有33例,38例,41例,41例,30例再出现OHT。第1天午餐前不存在OHT 107例居民,在其他5次测量中,依次有30例,32例,48例,48例,30例达到OHT标准。
2.3OHT的临床特征 见表1。非OHT组、间歇性OHT组及持续性OHT组在性别构成、年龄、高血压患病率、糖尿病患病率、SBP、心率、BMI、应用降压药物比例等方面无统计学差异(P>0.05)。持续性OHT患者卧位DBP较低,体位性低血压检出率较低。
2.4相隔1年个体OHT变异 相隔1年随访,162例老人院居民,9例死亡,9例离开老人院,10例不能站立3 min以上,22例拒绝复测,共112例1年后复测午餐前体位性血压变化。其中,2013年6月第1天午餐前33例存在OHT,2014年6月32例存在OHT,无统计学差异(P=0.883)。仅12例在间隔1年2次测量均达到OHT标准。随访1年期间死亡的9例居民在2013年6次测量中,共检出25次OHT,9次体位性低血压。
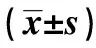
表1 持续性OHT患者的临床特征
3 讨 论
OHT增加脑梗死、外周血管病、左心室肥厚等风险;OHT可继发或并存于多种疾病〔2~6〕。统一OHT的定义,包括是否需多次测量,对确定个体是否存在OHT尤显重要。
人体由卧位转为直立位后,约700 ml血液由于重力作用淤滞在下肢、内脏静脉血管床,导致回心血量减少,颈动脉窦和主动脉弓的压力反射感受器可感受到回心血量减少造成的血管压力下降,因此,增加发放冲动,将此信号传入延髓的孤束核,使交感神经激活,输出信号增加小动脉收缩,从而维持血压的稳定。OHT的发病机制目前尚不明确,可能与以下几方面机制有关:①交感神经,尤其α交感神经过度激活。②体位改变诱发体内神经体液因子变化,如去甲肾上腺素、加压素水平升高,导致血压上升〔10~13〕。虽然早在1922年Schneider 和Truesdell首次提出了OHT的概念,但由于长期重视不够,尚无统一的定义和判断标准。不同的判断标准包括直立后SBP升高≥20 mmHg,>10 mmHg,>5 mmHg,和(或)SBP升高≥10 mmHg,有的仅以SBP变化为标准,不考虑DBP变化;有的以血压变化的绝对值为标准:平卧位血压正常,直立后SBP≥140 mmHg和(或)DBP≥90 mmHg〔2,5,6〕。本研究参考国内相关的研究,以直立后3 min SBP升高≥20 mmHg和(或)DBP升高≥10 mmHg判断为OHT〔8,9〕。本研究发现,OHT的检出变异大。各种因素的变化及调节失衡是OHT变异的可能原因〔11〕。既往研究提示进食,尤其大量进食、甜食或饮酒可以增加体位性低血压的发生〔7〕。本研究设计研究方案时推测进食午餐也可能对OHT的检出率有影响。但结果为阴性,可能与老人院居民进食无上述特点、体位性血压变化涉及各种因素的相互调节有关。持续性OHT患者卧位DBP较低,可能反映了该组人群动脉僵硬度大。体位性低血压和OHT可以并存,从侧面也说明了个体体位性血压调节的不稳定性和变异。Robertson〔11〕指出,OHT涉及的疾病谱广,变化程度大。如在压力反射衰竭时,可升高50 mmHg以上,也可以是偶然发现的体征。临床上,OHT是难以预测的。经重复测量,体位性血压变化可趋于0,有时却是持续、显著的升高。
1张维忠.血压变异研究进展和临床意义〔J〕.中华心血管病杂志,2011;39(1):23-4.
2Kario K.Orthostatic hypertension:a measure of blood pressure variation for predicting cardiovascular risk〔J〕.Circ J,2009;73(6):1002-7.
3樊晓寒,孙 凯,周宪梁,等.中老年高血压患者体位性高血压和体位性低血压与靶器官损害关系分析〔J〕.中华医学杂志,2011;91(4):220-4.
4Yatsuya H,Folsom AR,Alonso A,etal.ARIC study investigators.Postural changes in blood pressure and incidence of ischemic stroke subtypes:the ARIC study〔J〕.Hypertension,2011;57(2):167-73.
5陶 军,张媛媛.体位性高血压发生机制与防治〔J〕.中国实用内科杂志,2012;32(1):32-5.
6樊晓寒,惠汝太.体位性高血压〔J〕.中华高血压杂志,2011;19(9):818-21.
7Freeman R,Wieling W,Axelrod FB,etal.Consensus statement on the definition of orthostatic hypotension,neurally mediated syncope and the postural tachycardia syndrome〔J〕.Clin Auton Res,2011;21(2):69-72.
8赵 娟,杨锦艳,金红芳,等.儿童直立性高血压的临床特征〔J〕.中华儿科杂志,2012;50(11):839-42.
9康美华,许 毅,王 成,等.儿童直立性高血压的年龄与性别差异〔J〕.中华实用儿科临床杂志,2013;28(1):24-6.
10Streeten DH,Auchincloss JH Jr,Anderson GH Jr,etal.Orthostatic hypertension.Pathogenetic studies〔J〕.Hypertension,1985;7(2):196-203.
11Robertson D.Orthostatic hypertension:the last hemodynamic frontier〔J〕.Hypertension,2011;57(2):158-9.
12Fessel J,Robertson D.Orthostatic hypertension:when pressor reflexes overcompensate〔J〕.Nat Clin Pract Nephrol,2006;2(8):424-9.
13Shannon JR,Flattem NL,Jordan J,etal.Orthostatic in tolerance and tachycardia associated with norepinephrine-transporter deficiency〔J〕.N Engl J Med,2000;342(8):541-54.
曾汇庆(1977-),男,硕士,副主任医师,主要从事高血压、冠心病研究。
R544.1
A
1005-9202(2017)20-5052-03;
10.3969/j.issn.1005-9202.2017.20.044
〔2016-07-15修回〕
(编辑 苑云杰/曹梦园)
