特药纳入我国医疗保障体系的价值判断与方法
2017-08-29陈诚诚刘跃华
陈诚诚 刘跃华
(清华大学公共管理学院,北京,100875)
特药纳入我国医疗保障体系的价值判断与方法
陈诚诚 刘跃华*
(清华大学公共管理学院,北京,100875)
特药纳入我国医疗保障体系如一把双刃剑。特药既能够对重大疾病的治愈有所帮助,避免因大病致贫、返贫的情况发生;但医保又不能应保尽保,造成医保资源无法可持续。建立特药纳入医疗保障体系的价值取向应为:坚持本着医保要承担化解参保人疾病风险的政策目的,又要与经济发展水平相适应、保证资金的可持续性。因此,建立科学化的药品遴选机制尤为重要。本文通过国外的实际经验和具体办法以及靶向药尼洛替尼的案例来说明我国建立的药品遴选所应遵循的标准。
药品遴选;医疗保障;大病保险;尼洛替尼
我国医疗保险制度实施以来,医疗保险体系的药品遴选成为一项重要的配套措施。尽管目前我国《基本医保药品目录》中报销的药品品种有大幅度提升(西药913个,中成药575个,民族药47个),但进入支付目录的针对恶性肿瘤如肺癌、肝癌、恶性血液疾病等重大疾病的新特药却屈指可数。一些疗效显著的新型药物纳入医疗保险计划与实际运行仍然十分滞后,做好新特药遴选工作前提是建立完善的药品评估机制,包含两方面内容:首先是药品评估价值判断,在政策方向上把握药品纳入医保体系的价值标准;其次是药品评估具体实施方法。本文将参照国内外案例对药品纳入医保体系评估办法进行深入探讨,通过对国外案例梳理对我国引入药品评价机制所需要的组织机构和平台的设立提供参考,通过国内实证分析对具体的评价指标和方法设定提供案例。
一、药品评估机制定位
药品纳入医保体系,首先要了解基本药物的概念。基本药物是由世界卫生组织于1977年提出的,指的是能够满足基本医疗卫生需求、剂型适宜、保证供应、基层能够配备、国民能够公平获得的药品,其主要的特征是安全、必需、有效和价廉。基本药品目录规定主要针对发展中国家,在1979年由WHO组织提出制订《国家基本药物目录》,其目的是保障人们的基本健康权。各个国家可依据这个指导目录做出调整。我国在20世纪80年代出台的公费劳保用药目录,就参考了该指导目录。2000年,《国家基本医疗保险药品目录》(简称《医保目录》)诞生,标志着我国医疗保险制度改革配套措施的正式启动。2004年9月,劳动和社会保障部(现人力资源和社会保障部)公布了《国家基本医疗保险和工商保险药品目录(2004年)》。在这次调整中,有714种药品入选了最新版《医保目录》,可见,基本医疗目录作为医疗保障体系的重要配套措施,需要随着制度的发展不断地做出调整和修订。
然而,近几年随着大病保险、大病救助制度的出台,新特药、高值药、靶向药品纳入医保体系的呼声增高。在2012年8月,国家发展和改革委、卫生部、财政部等六部委发布了《关于开展城乡居民大病保险工作的指导意见》,建立了大病保险制度。而在大病保险推出之前,我国已经建立了基本医疗保障制度,即城镇职工、城镇居民和新型农村合作医疗制度,但一些地区居民医疗保险制度设立了较高的起伏线、较低的封顶线和有限的医疗服务目录,其结果是使绝大部分人因为患有重大疾病而陷入经济困境。[1]该意见引入了市场机制,规定大病医保的报销比例不低于50%。在此基础上部分地区设置了特药救助制度,如青岛,规定了特药特材救助不设立救助起伏线,支付比例为70%。在这样的背景下,建立合理的药品遴选计划的评估机制提上日程。而本研究认为此举与医疗保险缴费人权益密切相关,需要准确定位评估机制所应该具有的功能。
医疗保险制度作为医疗卫生体制的引擎,不能仅仅关注其报销的功能,还应该充分认识到医保缴费人的权益以及医保的精细化管理对医疗卫生体制所起的作用。医保发展到当今,已经进入了广度(覆盖人群)、深度(报销比例)和宽度(报销内容)三维度的调整阶段。随着医保制度的完善,医保的功能在不断加强。医保制度的扩面工作(广度)已超过95%的情况下,深度和宽度也亟待做出调整,以实现人人享有公平的医疗卫生服务的目的。但同时还须注意,人社部发布的《中国社会保险发展年度报告(2014)》显示,2014年职工基本医疗保险参保人员医疗费用为7083亿元,比上年增长15.2%,比2009年增加4218亿元,年平均增长19.9%。[2]医疗保险费用的上涨说明我国将新特药纳入医疗保险体系所要遵循的政策原则并不是应保尽保,而是需要建立专业的评价机构和科学化的评估机制。
本研究认为将特药纳入医保系统的评估机制主要须把握两个方向:第一是本着医疗保险须防止大病返贫、大病致贫的情况出现,切实解决看病贵的问题;第二是建立药品纳入医保报销系统的评估机构和评估办法,完善药品评价体系。其理论依据是医疗费用的上涨须与经济发展水平相适应。须在此政策方向上建立药品纳入医保体系的评估方法。
二、国外药品遴选计划机制
在准确定位药品纳入报销系统评价机制的前提下,需要熟知国外药品报销的实施办法以及药品报销评估方法。为我国建立相应的系统提供参考。本文选取了医疗服务系统较为完善的澳大利亚、加拿大与英国。
(一)国外药品报销的实施方法
1.澳大利亚药品福利计划
澳大利亚药品福利计划(Pharmaceutical Benefits Scheme,PBS)是一个综合的、公共财政资助的保险项目,为所有的澳洲居民以及符合资格的海外游客提供可以负担得起、质量可靠且能够及时获得的处方药。通过实施药品受益计划,澳大利亚政府对处方药的费用进行补偿,使得所有的澳洲居民都能够更好的获得需要的处方药物。[3]
对于未能覆盖在PBS内的特殊药品,经澳大利亚卫生部和财政部联合制定标准,可以纳入其“救命药项目”(Life Saving Drug Program,LSDP)。在澳大利亚,覆盖在PBS内的药品,80%的费用由PBS报销,但是患者必须采取共同支付的方式,即每份药品支付32.9澳元。一旦患者达到了1年共同支付限额(1264.9澳元),共同支付的金额将降至每份4.43澳元,对于低收入群体和老人的优惠更多。澳大利亚的救命药项目不设置共同支付机制。同时在澳大利亚被定义为高度专业化药物,只有专门认定的医院才能使用,以确保治疗药物的高品质并适应复杂的管理。澳大利亚设有医药福利咨询委员会(Pharmaceutical Benefits Advisory Committee,PBAC),对药品报销目录的申请和制定,药品定价等起到了关键作用。
2.加拿大的公共服务卫生保健计划
加拿大公共服务卫生保健计划(Public Service Health Care Plan,PSHCP)属于联邦项目,该计划覆盖人群包括联邦政府部门的官员、加拿大部队成员、加拿大皇家骑警、国会医院、联邦法官、一些指定机构和企业的雇员以及服务过以上这些部门或机构领取退休金福利的人。覆盖PSHCP中的药品,当患者支付额达到处方药1年的共同支付限额(2814美元)时,药品的报销比例则在80%~100%之间。[4]
加拿大的扩展健康服务(Extended Health Provision)则覆盖了一些特定的服务及产品,主要针对没有覆盖在PSHCP内的人员。例如,这一扩展健康服务中设有灾难性药物保险计划(Catastrophic drug coverage),为在任何给定的日历年内承担高额药品费用的人提供福利。该计划中的一个成员在给定的日历年份内未超过现款支付药品费用限额即3000美元的时候,符合条件的药品费用可以报销80%。如果在给定的年份内超过了现款支付限额的时候,符合条件的药品费用可报销100%。
加拿大设有专家药物咨询委员会(Canadian Expert Drug Advisory Committee,CEDAC),CEDAC由11名成员组成,包括医生、药剂师和护士,他们对药品能否进入药品报销目录提出推荐和建议,一般将药品分为限制性补偿、给予补偿和不补偿3种。
3.英国免费医疗计划
英国的NHS包括预防性服务、住院和门诊医院护理、全科医生服务、住院和门诊药物、牙科保健、心理保健等。其中对于门诊和专员药物报销目录的确定英国的NHS需要经过一系列的评定过程。在费用分担方面,由全科医生处方的药物共同支付额为6.85英镑。但约88%的处方是免费的。
英国则设有国立临床规范研究所(National Institute for Health and Clinical Excellence,NICE),NICE的主要组成人员为卫生专家、NHS人员、大学教授、卫生经济学家和病人代表。其主要任务是收集、考察和评价现有的临床效益以及药品成本效果情况,为NHS提供指导意见。
通过3个国家医疗保障体系的比较,有两个方面值得我国借鉴:第一,从三国药品报销方式来看,对于超过一定限额的药品费用,澳大利亚不设置共担机制,加拿大的公共服务卫生保健计划和扩展健康服务则采取递增式的报销方式,英国的免费医疗对药品费用支付极为慷慨。这是由于让患者自付超额药品时构成了一定的经济负担,这使得患者因为经济原因不得不放弃治疗。所以超出限额的药品,不再使用药费共担机制,或是提供全额的报销比例。而在我国,重大疾病的患者为了获得生存,通过互联网等渠道从印度代购靶向药品,因此出现了网络制售假药的现象,患者因为无法分辨药物真伪,常有误服假药,延误治疗等现象。但须注意,国外的药品目录具有严格的审核和把控机制,否则不仅医保支付资金会受到威胁,诱导服务的现象也会出现;第二,各国设置药物咨询委员会,其组成人员基本为医生、护士是专家,而非从事行政工作的人员。这主要是由于新特药纳入医保并不是应保尽保,必须做出科学化的评估方法,这也是各国在步入深度老龄社会,加强医保精细化管理所带来的必然结果。虽然各国对药品的报销方式较为慷慨,但是哪种药品能够进入报销目录需要科学化的审核,须设置第三方的药物咨询委员会,组成专业化的团队对药品进行量化审核。
(二)药品报销评估方法
通常一种药品该不该纳入该国的医保或是报销范围之内,以及报销的比例应该如何界定需要经过一系列的评估。纵观国外的做法,主要基于两个标准,一个是财政预算,另一个是成本效果。如表1所示。

表1 各国药品报销评估标准
资料来源:胡娟娟等:《国际罕见病药品医疗保险状况分析》,中国药学会药事管理专业委员会年会论文集,2012。
不能否认的是,一种药品能否列入报销系统,与一国或地区的经济发展水平有着密切的关系,所以预算是制约的一个很重要的条件。这说明医疗费用支出应与经济发展水平相适应是普适性的规律。从宏观数据来说,医疗费用的增长率略高于人均GDP的增长率视为合理的增长;从微观数据来说,根据WHO组织规定,发展中国家每多获得一个生命质量所花费的费用不超过人均GDP的3倍的药品,需要纳入到医疗保险的药品报销范围。如表1所示,除瑞典以外,英国、法国、比利时、意大利和荷兰都是基于预算影响来衡量药品报销评价标准的。除此之外的另一个评价标准是基于成本效果分析。Zeckhauser(1973)确定了一个临界比值,直接选择并实施增量成本效果比(ICER)值低于或等于该临界线的所有项目,即借助成本效果阈值。[5]其成本效果评价作为各国判断药品是否应该纳入报销项目的传统的方法具有科学性,是我国在引入罕见药品时需要借鉴的重要标准。成本效果阈值的常见单位通常有两种:一是每获得1个质量调整生命年所需支付的成本(costper QALY gained,CQG),二是每获得1个生命年所需支付的成本(costper life year gained,CLYG)。《Health Econimics Glossary》中指出,成本效果阈值是每获得1个QALY或LYG所需支付的最高成本,是一个政治性或政策性的值。成本效果阈值通常指的是官方明确表示使用某一ICER值或范围作为成本效果阈值。
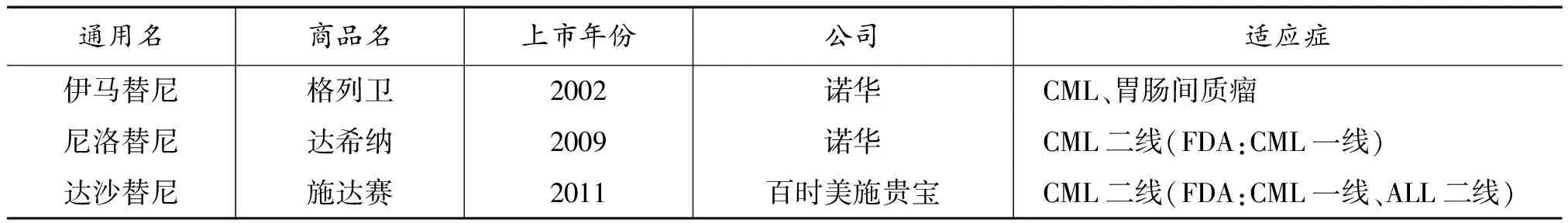
WHO利用人均GDP与ICER的关系将成本-效果研究结果分为三类:ICER<1倍人均GDP为极具成本-效果;人均GDP 但需要注意的是,如果筛选治疗疾病的药物只采用成本效果评估的传统标准,许多大病治疗药物将不能入选药品保险报销目录。因此,该药能否对重大医疗状况产生预防或治疗作用,是否比已列入目录的同类药品更有效、毒性更低,与已列入目录的同类药品项目、有效性和安全性能否达到同一标准等临床效益价值等评估标准是应该综合考量的。 依据上述国际上所采用的药品纳入报销范围的评价标准,本研究仅就靶向药物*本文所说的靶向药品为新特药中的一种。新特药、高值药、天价药这些说法虽然在医保政策研究中经常出现,但是缺乏一定的科学规范性。尼洛替尼试点地区的数据分析来判断其纳入医保体系的合理性。中国慢性髓性白血病的治疗近年来随着治疗手段的提高取得了巨大进展,酪氨酸激酶抑制剂靶向药物(TKI)的临床使用,使CML慢性期患者10年的总生存率提高到85%~90%,CML从一种死亡率较高的恶性血液病转变为一种慢性病。随着TKI类药物的临床一线用药地位,中国临床治疗指南推荐的标准疗法也有了较大调整,但中国各地对TKI类药物的医保支付政策却差异较大。目前中国大陆31个省中仅有12个省将一线用药伊马替尼纳入医保报销范围,仍有大量省份对TKI类药品的支付滞后,这给中国CML患者的治疗带来沉重的经济负担。基于靶向药专利期价格高昂,为了缓解患者疾病负担,药企和慈善机构积极合作开展了一些免费赠药援助项目。江苏省对特药实施费用共付模式,即,通过谈判形成由参保患者、医保基金、药企合作慈善机构三方共付的合作模式,购药阶段费用由参保患者和医保基金共同负担,进入赠药阶段后由药企与慈善机构合作免费提供药品,赫赛汀买六送八,格列卫和达希纳买三送九。本研究针对伊马替尼作为指南推荐一线用药的情况下,基于中国成本数据,对伊马替尼耐药不耐受患者二线治疗药物进行卫生经济学评价。 本案例研究通过对伊马替尼和替洛替尼的卫生经济学评价,具体包括对CML患者的特药成本、住院、门诊医疗费用成本分析,对医疗资源的利用(住院、门诊)和健康产出(进展率、生存率、生命质量等)的分析,对尼洛替尼作为二线用药纳入医保后的预算影响分析,为目前政策制定者和研究者完善相关医保与价格政策,提高医保基金使用效率,最大化健康产出提供决策依据。 表2 中国已上市的治疗CML的靶向药物 本研究对南京市2013年初至2015年3月间江苏省南京市接受特药伊马替尼(HDI,600mg/QD)、尼洛替尼(NIL 400mg/BID)医保报销CML人群进行费用分析,其结果如下: 表3 伊马替尼和尼洛替尼的成本效益分析表 以千万人口为基数,测算未来1~5年治疗ImR/ImI的CML患者二线使用高剂量伊马替尼和尼洛替尼治疗方案下的疾病进展状态、生存状态、医疗费用、成本效用、ICER、医保基金预算影响。结果可见,尼洛替尼方案5年累计疾病进展人数远低于HDI方案(NIL:46人 Vs.HDI:76人),尼洛替尼方案累计减少18例死亡。由于进展期人数少,5年累计尼洛替尼方案特药费用节省支出184万(NIL:3908万元Vs.HDI:4092万元),门诊费用减少5.9万元,住院费用节省407.2万元。尼洛替尼方案替代HDI方案5年累计总医疗费用节省597万元(3%贴现:619.6万元;5%贴现634.9万元)。尼洛替尼方案组5年累计减少148次住院,减少住院时间2661.9天,共挽救188个生命年,多获得170.7个QALY。 从医保支付费用来看,第1年和第5年使用尼洛替尼的用药方案比使用伊马替尼要低,分别为36.9万元、218.1万元。在第2年、第3年和第4年,使用尼洛替尼的用药方案比伊马替尼的用药方案高,其差值分别为165.4万元、219万元、64.9万元。其中2014年人均GDP为7485美元。 从临床的效果来看,尼洛替尼比伊马替尼的反应更优,使用尼洛替尼的生命质量在第4年有了明显的提升。虽然使用尼洛替尼用药方案的花费更高,但根据WHO组织规定,发展中国家每多获得一个生命质量所花费的费用不超过人均GDP的3倍的药品的原则,尼洛替尼可以被纳入医疗保险报销范围。 (一)药品纳入医保报销系统评估机制的定位 我国的医疗保障制度在三维度的建设方面已经由原来的广度覆盖向宽度拓展方向上转型。当人均GDP超过5000美金时,人们对于健康的管理和投资开始关注。何种药品应该纳入报销系统,首先是理念上的问题,其次才能够进行操作技术上的探讨。将治疗重大疾病药品的列入医保,是各先进国家的医疗保障体系完善的必然趋势。上述的国外案例中发现,各国都在服务项目和报销比例上较好的进行制度安排,如澳大利亚的“救命药项目”、加拿大的超出上限额度后的全额报销制度等,通过这些设计实现全民健康覆盖的政策目的。这无疑也是我国医疗保障体系未来建设中将要探索的重要部分。 但在强调医保三维度的基础上,还须注意医疗费用的上涨要与各地的经济发展水平相适应这一普适规律,这意味着医疗保险的理念并非应保尽保,而是要实施医保精细化管理,建立专门的药品评价机构,对哪些药品应该纳入医疗保险体系进行科学化的评估。而要达到全民健康覆盖的水平,从各国的经验来看,无一例外都实行了医疗卫生服务的精细化管理。就我国的医保制度而言,更是下一步需要学习和借鉴的重点。例如,加拿大、澳大利亚和英国建立了有专业人员组成的药品评估机构,来审核哪种药品应列入报销范围。在我国,大部分地区还没有相应的独立机构或部门去专门从事这一工作。这导致了我国的医保目录更新较慢,且缺乏专业化的评估团队。 (二)建立科学评价机制,完善药品遴选评估系统 各国在药品报销评价机制的选择上,虽然并不完全一致,但预算和成本效果是进行科学化评估的两个重要维度。在我国建立大病保险制度时期为了避免资源的浪费,建立专业化的评价机制是重中之重。从本文所列举的尼洛替尼的案例中可发现,通过试点可以对新特药的花费和挽救生命质量做出准确的统计评估。且应该尽快建立适合我国的药品报销评价机制和成本效果分析的阈值标准。而药品报销评价机制应从临床疗效、预算和成本效益等多因素综合考虑。这不仅对于医保基金费用的控制起到了关键的作用,也是实现医保精细化管理的重要手段。 [1]杨燕绥:《大病医疗保险的“因”与“果”》,载《中国医疗保险》,2013(8)。 [2]《中国社会保险发展年度报告(2014)》,载《中国劳动保障报》,2015-07-01。 [3]刘伟静等:《国外罕见病医疗保险制度现状》,载《现代商贸工业》,2015(6)。 [4]Canadian Institute for Health Information.DrugExpenditureinCanada: 1985to2007.Ottawa: Canadian Institute for Health Information,2008:3~36. [5]宗欣、孙利华:《成本—效果分析与决策实践间的桥梁》,载《中国药物经济学》,2011(4)。 [6]宗欣、孙利华:《成本效果阈值理论介绍:单位、定义与特征》,载《卫生经济》,2012(3)。 (责任编辑:H) A Study on the Value Judgment and Methods of Special Drugs Incorporated into Health Care System of China CHEN Chengcheng LIU Yuehua Incorporating special drugs into health care system is like a double-edged sword,which not only can help the patients to cure critical illnesses and to avoid being lead or returning to poverty because of the medical costs,but also may induce the demand of the medical service and waste health care resources.The value orientation of the health care system incorporating special drugs should relieve the disease risks of the insured as well as match the level of economic development to ensure the sustainability.So it is essential to build specific measures of drug selection.This study introduces the standard of drug selection we should build through using the specific methods abroad and the case of Nilotinib. pharmaceutical sieving,medical security,critical illness insurance,Nilotinib * 刘跃华为本文通讯作者。三、以尼洛替尼为例看纳入医保报销的评价方法

四、讨论与建议
