经腹宫颈环扎术
——利物浦经验
2017-01-12FarquharsonRG李云飞
Farquharson RG,李云飞(译)
·专家论坛·
经腹宫颈环扎术
——利物浦经验
Farquharson RG,李云飞(译)
宫颈机能不全是孕12~24周妊娠中期流产的常见原因。目前经阴道宫颈环扎术后妊娠失败时推荐经腹宫颈环扎术,成功率可达90%。总结了单中心近20年应用经腹宫颈环扎术的经验,发现孕前经腹宫颈环扎术与孕早期应用比较,当存在其他病理情况时会增加早产率。可见,孕前经腹宫颈环扎能更成功地预防妊娠中期反复自然流产和早产分娩,且由其引发的手术和妊娠相关疾病的发生率较妊娠早期经腹宫颈环扎术更少。妊娠中期流产女性是一个多种多样的异质群体,其临床表现和病因各不相同,目前尚无准确收集的数据样本,很难确定妊娠并发症的实际发生率。在英国利物浦,一个以妊娠前调查为起点的标准化方案,自从20世纪80年代后期就已经被普遍应用。病因包括抗磷脂综合征、宫颈机能不全、感染和先天性子宫异常。通过筛查分析504例孕中期的流产病例,发现50%有一个潜在病因,10%有两重病因,1%有三重病因。
经腹宫颈环扎术;妊娠中期流产;抗磷脂综合征;细菌性阴道病;环扎术
1 研究背景
妊娠中期流产(mid-trimester loss,MTL)指孕12~24周的流产。因为目前还没有确切的研究数据资料发表,此妊娠期并发症的实际发生率很难准确地确定。据估计,MTL会影响1%~2%的已确诊妊娠。在已发表的研究文献中,MTL常与妊娠早期流产、早产(pre-term delivery,PTD)和未足月胎膜早破(prelabour rupture of membranes,PPROM)一起同时被报道,这种情况可能是一些连续统一的相关因素造成的。区分MTL和PTD的标准是胎儿发育能力的妊娠界限(目前英国的界限是妊娠24周)。人们认识到一种相似的原因可能会引起两种妊娠结局。既往具有MTL的女性呈现为一个各不相同的异质群体,在临床表现和病因学上各不相同,病因包括抗磷脂综合征(anti-phospholipid syndrome,APS)、宫颈机能不全、感染、染色体异常、胎盘缺陷和先天性子宫异常。除此之外,近50%的女性病因不明(见图1)。一旦病因被发现,将或许发现不止一个因素诱发MTL。双重病理因素的存在显著增加未来MTL或PTD的风险。

图1 利物浦女子医院1988—2010年504例MTL人群的病因分布图
2 研究方法
在研究前,使用标准化方法评估准确的临床事件的病史常能揭露出1个潜在病因(见表1)。详细的家族史能明确遗传因素,如血栓形成倾向或染色体易位,因此应定向的适当评估。突发无症状的胎死宫内(intrauterine death,IUD)可能与APS有关,而宫颈机能不全的典型表现是无痛性宫颈扩张伴有可证实的胎儿心脏搏动。感染和细菌性阴道病表现为胎膜的自发破裂伴宫颈口闭合。

表1 临床病史事件的表现
反复MTL的女性有时会描述各种各样不同的症状以区分每一次妊娠流产,强调双重/三重病理因素的存在。在同一个体不同的妊娠过程中,不同的妊娠孕周有不同的病因占主导地位,这就需要医生在仔细耐心地询问病史中辨证地分析(见图1)。
3 利物浦的经腹宫颈环扎术
经腹宫颈环扎术(transabdominal cerclage,TAC)作为一种治疗MTL的手术方法,其使用正在逐渐增加,其应用于既往有经阴道宫颈环扎术(transvaginal cerclage,TVC)失败史的宫颈机能不全夫妇。据报道,既往有MTL史和PTD史的患者,再次早产的概率高达50%[1]。TVC预防早产的有效性看起来对于特定的人群是有限的[2]。所以对于高风险病例,选择TAC被认为比重复TVC更成功[3-4]。目前TAC手术的有效性和安全性已得到评估[5-7]。
Benson等[8]在1965年第1次描述TAC的操作,自那时起,大多数已报道的手术操作是在妊娠期间进行的。尽管已发表的报道称TAC可以在妊娠期间的孕9~21周的任何时间进行,但在妊娠早期进行TAC得到了最广泛的采用[9-12]。
TAC的手术并发症包括术中出血,膀胱、肠管损伤和远期直肠阴道瘘的形成[4,7,10,13]。另外,妊娠期间行TAC可能会发生妊娠期并发症。已报道的妊娠期并发症包括胎膜破裂、绒毛膜羊膜炎、流产或术后短期内胎儿死亡[12-15]。
理论上,为避免由妊娠引起的相关并发症,孕前行TAC是更有价值的选择。虽然已有几篇妊娠前行TAC的报道[13-14,16],但尚无与妊娠早期手术直接比较的报道。我们的研究目的是比较妊娠早期和妊娠前行TAC的结果,进一步评估手术和妊娠期并发症,以及完整的产科结局,同时也旨在确定预防反复的自然MTL和(或)早产的成功率。
4 材料与方法
这是一项回顾性和前瞻性的队列研究,包括从1993年1月—2015年1月22年间进行TAC手术的连续观测的161例病例。为了标准化我们的比较,仅纳入下列明确条件的患者:TAC手术指征是至少有一次在妊娠12~24周的自然MTL史的夫妇,且至少有一次既往TVC失败史。这项研究中,我们仅分析与下次妊娠指数相关的数据。
数据的获得来源于1993—2006年间回顾性的病例记录和2006—2015年的前瞻性病例记录。所有患者就诊于利物浦女子医院的专业三级流产门诊。患者来自英国25个不同的地理地区,包括英格兰、苏格兰和威尔士。
所有患者均进行前面描述的孕前全面广泛的调查筛选[17-18],包括她们既往自然MTL的详细病史和详细的既往宫颈手术的情况,如移行带大范围的环形切除(Large Loop Excision of the Transformation Zone,LLETZ)或锥形切除活检术。行孕前宫腔镜检查来评估和确诊宫颈机能不全的病史,并评估子宫腔来确认是否为先天性子宫畸形。行阴道上段涂片筛查细菌性阴道病(bacterial vaginosis,BV)。一些患者也有复发性流产史,所以全面的评估还包括血液检查,如APS、V因子Leiden突变和其他易栓症。确定APS和BV的标准文献[17]已描述过。
所有患者在初次筛查病情后大约6~8周进行再次就诊,这次就诊进一步讨论血液检测结果、阴道上段涂片(high vaginal swab,HVS)和宫腔镜检查结果。制定再次进行妊娠的诊疗计划。
4.1 手术时机第1例TAC是由RGF在1993年实施的,并且在1993—2006年期间所有的TAC手术均是在妊娠9~12周的妊娠早期进行的。后来手术演变为孕前TACs。RGF在2006年实施第1例孕前TAC,并且从那时起,绝大多数TAC在孕前进行,除非患者预先计划安排在妊娠状态实施个性化手术。在2006—2015年间,FD和RGF实施的TAC手术不是在妊娠早期就是在妊娠前进行。
4.2 手术技巧不考虑手术安排的时间,手术操作步骤是一样的。所有患者进行的是前述的开腹手术[9,19]。总之,在进入腹腔时,膀胱在子宫膀胱凹陷处切开2 cm后反射性的下垂。缝线在宫颈内口水平处插入,使用一个双股环形、型号1-直径的聚酰胺尼龙单纤维丝缝线(Ethilon;Ethicon,Johnson& Johnson),配有一Mayo(37 mm)针,在子宫体与子宫颈之间、子宫血管内侧自后向前插入。线结一般打在前面、由疏松的子宫膀胱陷凹处腹膜覆盖。FD由RGF培训实施TACs,所以两名手术医生的技术几乎是一样的,从而避免手术者间的偏倚。
4.3 后续的妊娠所有患者在我们的门诊进行妊娠早期监测至12周,甚至一些患者监测至20周。本地患者继续在我们的监护下直到她们计划的剖宫产妊娠。
因为患者来自各个不同的地理地区,有一些患者在他们当地的高风险产科中心进行选择性或急诊剖宫产手术分娩。所有患者完整的分娩结局通过其当地相关中心或他们的全科医生处获得,没有患者失访。
因为TAC的首要目的是预防将来的自然MTL(孕12~24周)和自发性早产(<37周),孕12~24周自然流产被认为失败,成功的结局被设定为达到有价值的大于或等于妊娠24周的妊娠。
4.4 合并症的治疗发现患者同时存在易栓症,根据病情的严重程度可用小剂量阿司匹林(75 mg)或小剂量阿司匹林与低分子肝素联合应用。所有患者继续孕前叶酸5 mg至整个孕期。BV使用抗生素治疗,从孕12周(2%氯林可霉素阴道乳膏,经阴道夜间连续使用7晚,每28天治疗1次)至妊娠32周。
5 结果
在研究期间实施TACs手术的161例女性中,65例在妊娠早期(first trimester,T1)手术,96例在妊娠前(preconceptual,PC)进行手术。40例T1期手术在1993—2006年进行,25例T1期手术在2007—2015年进行。
5.1 手术并发症在T1期的手术操作中有2例膀胱损伤和1例肠管针刺穿孔。另外,在T1期手术术中大于500 mL的出血发生率为49%(32/65)。通过对比,在PC研究组中,没有发生膀胱和肠管损伤及明显出血的病例。仅有3例患者发生与伤口感染有关的微小手术(3/96,3.1%)。
5.2 产科结局161例患者中,144例妊娠,其中65例T1期手术的妇女中,6例在后续的妊娠早期流产。96例PC期手术的妇女中,79例妊娠,5例妊娠早期流产。从妊娠前缝合手术至妊娠的平均时间是10周(2~64周)。目前已收集121例患者的产科结局,其中59例患者实施T1期手术,62例患者实施PC手术。
T1 TAC组和PC TAC组母亲的平均年龄、既往妊娠流产史、既往MTL次数的平均值和范围差异无统计学意义,见表2。2组平均有一次既往经阴道环扎失败史。总的合并症如AFS和BV的情况见表3。
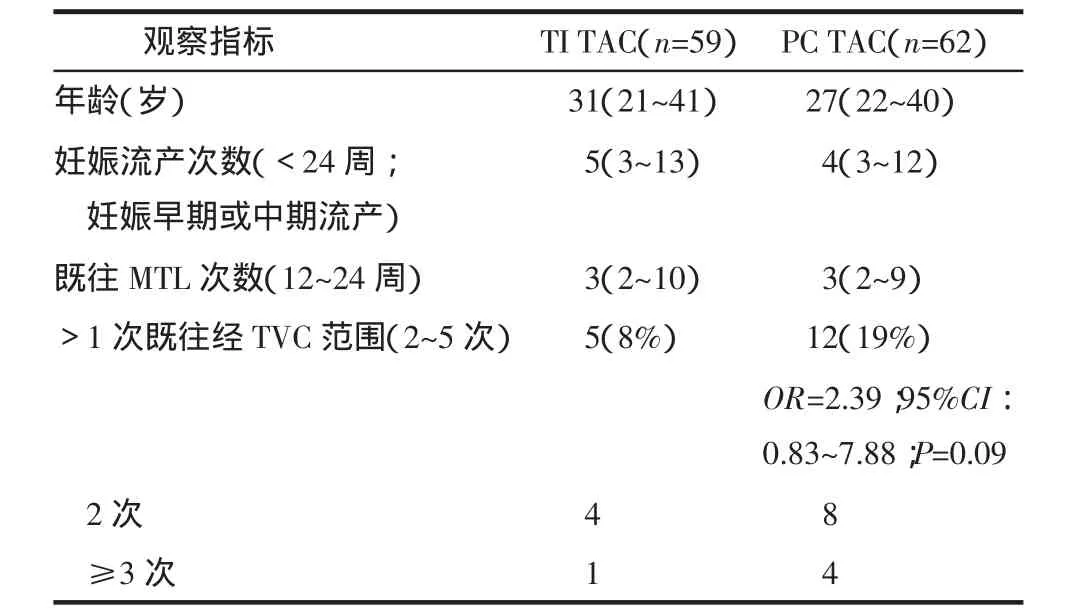
表2 TAC患者的基本情况

表3 TAC各种病因情况的总体发生率例(%)
97 %的PC组患者达到了大于24周的有价值的妊娠,而T1组患者为92%,2组患者TAC的总体成功率是95%。大于34周的分娩率PC组(90%)显著高于T1组(74%,OR=3.18,95%CI:1.14~8.80)。并且在PC组,43/62(69%)妇女分娩孕周大于36周,见表4。
由于自发性早产,T1组与PC组相比有更多的患者需要急诊剖宫产分娩(36%vs.11%,OR=4.34,95%CI:1.68~11.32)。分娩的平均妊娠时间在T1组为30周(24~39周),而PC组平均妊娠时间为37周(32~40周)。T1组和PC组新生儿平均出生体质量分别为1 750 g(1 108~3 940 g)和2 697 g(1 810~ 3 750 g)。T1组有2例早产新生儿诊断为坏死性小肠结肠炎。妊娠24周后2组均无新生儿死亡发生。

表4 妊娠前与妊娠早期实施TAC术的妊娠结局对比例(%)
本研究中,有2例双胞胎,T1组1例单绒毛膜囊双胞胎(在孕34周分娩),PC组1例双绒毛膜囊双胞胎(在孕37周分娩)。其余为单胎妊娠。
6例“失败”(定义为在12~24周间的自然妊娠流产)患者中,T1组4例,PC组2例。对这些病例的进一步研究提示,手术者的经验不足并不是其导致流产的因素,因为这些患者均不是手术者最初开展实施手术的患者,且2名手术者的失败患者分布是均等的。流产胎儿的细胞遗传学分析证明2例患者流产原因分别为与母亲年龄增长相关的21-三体综合征和45X综合征。
另外,流产与既往MTL次数或既往经阴道缝合失败无关,即失败的病例与成功的患者相比,既往没有更坏的产科结局。但是6例失败病例都有相关并发症的证据,其中3例患者有中重度AFS,另3例患者有BV。
虽然PC组没有TAC相关的妊娠期合并症,但T1组却有妊娠期合并症发生。T1组有1例孕14周时发生子宫破裂,另有3例发生自发性胎膜早破和迅速进展的羊水过少合并复杂的严重脓血症,给予了强效高剂量静脉抗生素治疗及后续的子宫切开清宫,其中2例患者在术后分别需要3 d和5 d的重症监护支持。2个月后有1例患者后续切除一侧输卵管卵巢脓肿。
随访产科结局的121例妇女中,14例(T1组6例,PC组8例)患者在初次单纯TAC手术后有第2次成功的妊娠结局(>24周)。为了清晰与一致性,在比较中我们仅包含她们的妊娠率。
6 结论
既往没有直接的比较来阐明TAC手术的最佳时间。本研究证实孕前TAC手术较妊娠期间行TAC手术有更多的优势。通过我们的经验,发现PC TAC在没有妊娠子宫存在时,在技术上使缝线的置入更容易、更精确及更好调整[20]。
另外,我们的比较性研究也揭示在PC期手术可减少手术相关合并症,且出血风险较小。妊娠早期手术导致更多的出血是因为妊娠期间增加的血管分布,几项既往T1期手术的研究已经描述明显的出血可为输血提供充分的指征[7,21-22]。从妊娠的安全性考虑,PC期手术是更好的选择,因为其消除了手术过程中或术后短期内对妊娠的影响。一项既往T1期TAC的研究提出11例妊娠流产发生在术后1~52 d内[7]。与手术相关的医源性胎膜早破或胎儿流产的风险在PC期手术中可以完全消除。
PC期手术的另一个优点是妊娠期间仅需要一次手术操作(和麻醉),而在T1期TAC则相对需要2次。从患者方面看,一些患者认为PC期手术是一个更好的选择,因为其给患者提供更大的信心,即在开始准备妊娠前TAC已经准备好。在后续的产科结局中,虽然超过24周的成功妊娠结局在T1期和PC期手术两者中均很好,但是PC期手术组的成功率更高。尽管PC组既往经阴道缝合失败数是显著升高的。
本研究与既往研究不同的是,研究对象的描述清晰明确,是有不良产科病史和多种妊娠丢失的高风险人群。患者在经历反复MTL(1例患者既往有10次MTL)和多次经阴道宫颈环扎失败(另1例患者既往4次MTL,有4次经阴道宫颈环扎失败史)后,不难理解她们需要一种能为未来成功妊娠提供最大机会的治疗,以避免将来发生MTL和早产。本研究统计学上PC组的早产发生率较低,因此应针对相关的新生儿发病率和死亡率提供更大的保护措施。
在PC术后新发、继发不孕病例已事先考虑周全,本研究人群中没有这种情况。实际上一些患者选择故意拖延妊娠是因为精神上和情感上的原因,她们更喜欢“保险与安全”的TAC。继发的不孕症治疗或手术只针对已有不孕问题的病例。我院14例患者在1次TAC缝合术后有连续2次成功的妊娠,这一事实提示TAC不会引起不孕症。
6.1 孕前筛查双重病理疾病出现的重要性,特别是APS和(或)BV,在妊娠率风险评估中是非常重要的,因为所有我们之前的妊娠失败病例均被证实存在双重病理疾病。根据既往的经验,我们认为应着重强调在这一特定人群中进行充分全面系统的孕前筛查。一些患者既有妊娠早期也有妊娠中期的流产,因此呈现出一系列多种多样的混杂的病理疾病。我们的研究提示TAC术后的成功率与相关合并症的发病率参数可能受存在的双重或三重病理疾病的严重影响[9,20]。因此,对于这类患者应做好术前咨询与风险评估。已有研究描述这是一个多种不同病因的连续统一体,而不是单独的宫颈机能不全。如果给予充分治疗干预APS和BV,可避免流产的发生。由此推论,那些没有APS和BV证据的患者成功妊娠的概率较高。事实上我们的成功率可能在有较少高风险因素人群中的成功率会更高。
6.2 远期展望手术分娩后,TAC可能用于反复妊娠,但是在对实践做出真实的评论前,需要纵向的应用经验。在描述的队列中,应用单纤维缝线材料的TAC线结是不可吸收的,并且在分娩时没有摘除。目前无一例患者报道有远期并发症[20]。比较不同种类缝合线的材料,如缝扎带和单纤维缝线的比较,来评定任何长期作用或不同将很重要。
我们的经验提示:对于既往经阴道宫颈环扎失败和与宫颈机能不全相关的MTL史的患者,TAC手术有利于成功妊娠。总体来说,尽管TAC有手术相关并发症,但其成功率在重要价值方面超过相对低风险手术的并发症。我们坚信通过采取PC期而不是T1期手术,手术风险将会减至更低,相关妊娠期合并症将会完全避免。
本研究局限在于研究对象一部分是回顾性的,但前瞻性参加者的数量相对足够大来支持我们的发现。未来一项随机对照研究将会提高结果的客观性。6.3未来的工作微创手术领域的发展将会有助于腹腔镜TAC手术的广泛应用。缝线材料使用的作用目前没有前瞻性试验证实,如比较传统使用的带子与单纤维尼龙线。国际合作将可能为基础护理提供答案。
[1]Iams JD,Berghella V.Care for women with prior preterm birth[J]. Am J Obstet Gynecol,2010,203(2):89-100.
[2]Berghella V,Rafael TJ,Szychowski JM,et al.Cerclage for short cervix on ultrasonography in women with singleton gestations and previous preterm birth:a meta-analysis[J].Obstet Gynecol,2011,117(3):663-671.
[3]WittMU,JoySD,ClarkJ,etal.Cervicoisthmiccerclage: transabdominal vs transvaginal approach[J].Am J Obstet Gynecol,2009,201(1):105.e1-105.e4.
[4]Zaveri V,Aghajafari F,Amankwah K,et al.Abdominal versus vaginal cerclage after a failed transvaginal cerclage:a systematic review[J].Am J Obstet Gynecol,2002,187(4):868-872.
[5]Burger NB,Brölmann HA,Einarsson JI,et al.Effectiveness of abdominal cerclage placed via laparotomy or laparoscopy:systematic review[J].J Minim Invasive Gynecol,2011,18(6):696-704.
[6]Lotgering FK,Gaugler-Senden IP,Lotgering SF,et al.Outcome after transabdominal cervicoisthmic cerclage[J].Obstet Gynecol,2006,107(4):779-784.
[7]Foster TL,Moore ES,Sumners JE.Operative complications and fetal morbidity encountered in 300 prophylactic transabdominal cervical cerclage procedures by one obstetric surgeon[J].J Obstet Gynaecol,2011,31(8):713-717.
[8]Benson RC,Durfee RB.Transabdominal cervico-uterine cerclage during pregnancy for the treatment of cervical incompetency[J]. Obstet Gynecol,1965,25:145-155.
[9]Farquharson RG,Topping J,Quenby SM.Transabdominal cerclage: the significance of dual pathology and increased preterm delivery[J]. BJOG,2005,112(10):1424-1426.
[10]DebbsRH,DeLaVegaGA,PearsonS,etal.Transabdominal cerclage after comprehensive evaluation of women with previous unsuccessful transvaginal cerclage[J].Am J Obstet Gynecol,2007,197(3):317.e1-e4.
[11]Cammarano CL,Herron MA,Parer JT.Validity of indications for transabdominal cervicoisthmic cerclage for cervical incompetence [J].Am J Obstet Gynecol,1995,172(6):1871-1875.
[12]Gibb DM,Salaria DA.Transabdominal cervicoisthmic cerclage in the management of recurrent second trimester miscarriage and preterm delivery[J].Br J Obstet Gynaecol,1995,102(10):802-806.
[13]GroomKM,JonesBA,EdmondsDK,etal.Preconception transabdominal cervicoisthmic cerclage[J].Am J Obstet Gynecol,2004,191(1):230-234.
[14]ThuesenLL,DinessBR,Langhoff-RoosJ.Pre-pregnancy transabdominal cerclage[J].Acta Obstet Gynecol Scand,2009,88(4):483-486.
[15]MingioneMJ,ScibettaJJ,SankoSR,etal.Clinicaloutcomes following interval laparoscopic transabdominal cervico-isthmic cerclage placement:case series[J].Hum Reprod,2003,18(8):1716-1719.
[16]Novy MJ.Transabdominal cervicoisthmic cerclage:a reappraisal 25 years after its introduction[J].Am J Obstet Gynecol,1991,164(6 Pt 1):1635-1641.
[17]Drakeley AJ,Quenby S,Farquharson RG.Mid-trimester loss--appraisal of a screening protocol[J].Hum Reprod,1998,13(7):1975-1980.
[18]Brigham SA,Conlon C,Farquharson RG.A longitudinal study of pregnancy outcome following idiopathic recurrent miscarriage[J]. Hum Reprod,1999,14(11):2868-2871.
[19]Topping J,Farquharson RG.Transabdominal cervical cerclage[J].Br J Hosp Med,1995,54(10):510-512.
[20]Dawood F,Farquharson RG.Transabdominal cerclage:preconceptual versus first trimester insertion[J].Eur J Obstet Gynecol Reprod Biol,2016,199:27-31.
[21]Herron MA,Parer JT.Transabdominal cerclage for fetal wastage due to cervical incompetence[J].Obstet Gynecol,1988,71(6 Pt 1):865-868.
[22]Mahran M.Transabdominal cervical cerclage during pregnancy.A modified technique[J].Obstet Gynecol,1978,52(4):502-506.
Transabdominal Cerclage-the Liverpool Experience
Farquharson RG,LI Yun-fei(translate).Liverpool Womens Hospital, Liverpool L87SS,UK(Farquharson RG);Hysteroscopic Center,Fuxing Hospital,Capital Medical University,Beijing 100038,China(LIYun-fei)
LI Yun-fei,E-mail:stevestar163@163.com
After mid-trimester loss(MTL)between 12 and 24 weeks gestation,cervical incompetence is found to be common cause.In a subsequent pregnancy when transvaginal cerclage has failed,the recent recommendation is to consider transabdominal cerclage(TAC)insertion with 90%success rate.This chapter highlights the experience of over 20 years use of TAC in a single centre.Preconceptual TAC insertion is compared to first trimester use while the presence of other pathology increases the preterm delivery rate.In summary,preconceptual TAC(PC TAC)is more successful in preventing repeat spontaneous mid-trimester loss and preterm labour and is associated with less surgical and pregnancy-related morbidity compared to first trimester TAC insertion(T1 TAC).Women with MTL represent a heterogeneous group,with widely varying presentations and aetiology.The true incidence of this pregnancy complication is difficult to ascertain as no accurate data collection has been published.In Liverpool UK,a standardised protocol with baseline prepregnancy investigations has been universally employed since the late 1980′s.Causative factors include anti-phospholipid syndrome,cervical incompetence, infection and congenital uterine anomaly.Following screening of 504 consecutive cases of MTL,we have found one potential cause in 50%,dual causes in 10%and triple causes in 1%.
Transabdominal cerclage;Mid trimester loss;Antiphospholipid syndrome;Bacterial vaginosis;Cerclage(J Int Obstet Gynecol,2016,43:609-613,622)
2016-09-23)
[本文编辑秦娟]
Liverpool Womens Hospital,Liverpool L87SS,UK(Farquharson RG);首都医科大学附属复兴医院宫腔镜诊治中心(李云飞)
李云飞,E-mail:stevestar163@163.com
