妊娠期尖锐湿疣的临床特点及对妊娠结局和新生儿预后的影响
2016-11-09李娟何克静尹华春吴明香
李娟 何克静 尹华春 吴明香

【摘要】目的:探讨妊娠期合并尖锐湿疣的临床特点、临床干预、分娩方式、妊娠结局以及对新生儿的影响。方法:收集妊娠合并尖锐湿疣患者66例(妊娠CA组),同期育龄女性尖锐湿疣患者68例(CA组),同期分娩的正常妊娠孕产妇70例(正常妊娠组),分析孕期尖锐湿疣的临床特点、临床干预效果、分娩方式、妊娠结局以及新生儿感染HPV的情况等。结果:妊娠CA组疣体数量、直径、阴道分泌物中病原菌数量和CA组比较差异均有统计学意义(P<0.05)。妊娠CA组二氧化碳激光治疗后复发率明显高于CA组,差异有统计学意义(P<0.05)。比较孕产妇足月分娩率、流产/早产以及剖宫产率,妊娠CA组中干预患者和正常妊娠组差异均无统计学意义(P>0.05),和未干预患者比较差异均有统计学意义(P<0.05)。妊娠CA干预组与未干预组新生儿Apgar评分、畸形/低体重发生率、HPV阳性率以及6个月随访HPV感染率、呼吸道乳头瘤病发生率差异均无统计学意义(P>0.05)。结论:妊娠期合并尖锐湿疣患者病情较普通患者严重,治疗后复发率较高,临床干预可增加足月产率、降低流产/早产率以及剖宫产率,提示临床应该提醒尖锐湿疣患者彻底治愈后再妊娠,而孕产妇要根据患者病史等尽早发现尖锐湿疣、尽早干预,以减轻对妊娠的影响。
【关键词】 妊娠;尖锐湿疣;妊娠结局;新生儿;人乳头瘤病毒
The clinical characteristics of pregnant women with condyloma acuminatum and the influence on pregnancy outcome and neonatal prognosisLI Juan 1,2, HE Kejing1, YIN Huachun1, WU Mingxiang1,2. 1. Department of Obstetrics and Gynecology, Chengdu City Hospital of Infectious Diseases, Chengdu 610021, Sichuan, China; 2. Department of Obstetrics and Gynecology, Chengdu 10th Peoples Hospital, Chengdu 610021, Sichuan, China
【Abstract】Objectives: To investigate the clinical characteristics, clinical intervention, delivery mode, pregnancy outcome and the effect for the newborn in pregnant women with condyloma. Methods: 66 pregnant women with condyloma acuminatum (pregnancy CA group), 68 childbearing age women with condyloma acuminatum (CA group), and 70 normal pregnancy women during the same period were collected. The clinical characteristics, clinical characteristics, delivery mode, pregnancy outcome and neonatal infection of HPV were analyzed. Results: Difference in the number of condyloma, diameter and pathogens of the vaginal discharge between CA group and pregnancy CA group was significant (P<0.05). The recurrence rate of pregnancy CA group after carbon dioxide laser treatment was significantly higher than that of CA group, with statistically significant difference (P<0.05). In terms of maternal term delivery rate, abortion/preterm delivery and cesarean section rate between the intervention patients group and normal pregnancy group, the difference was not statistically significant (P>0.05), however, for pregnancy CA group, the difference between intervention patients group and non-interventional group was significant (P<0.05). Between interventions group and non-interventional group of pregnancy CA group, the differences in neonatal Apgar score, deformity/low birth weight rate, positive rate of HPV, HPV infection rate after 6 months follow-up and respiratory papillomatosis rate had no statistical significance (P>0.05). Conclusions: The condition of pregnant patients combined condyloma acuminatum is more serious than those of normal CA patients with higher recurrence rate. Clinical intervention can increase the term rate, reduce the rate of abortion and premature delivery. It is suggested that patients should be completely cured before pregnancy, and condyloma acuminatum should be diagnosed and treated early to reduce the influence for pregnancy.
【Key words】Pregnancy; Condyloma acuminatum; Pregnancy outcome; Neonate; Human papilloma virus (HPV)
【中图分类号】R752.5【文献标志码】A
妊娠期合并感染性疾病容易引起母婴病变,尖锐湿疣(condyloma acuminatum,CA)是感染低危性人乳头瘤病毒(human papilloma virus,HPV)所引起的鳞状上皮良性疣状增生病变,主要通过性接触传播,发病率仅次于淋病[1]。近年来随着我国社会开放程度的不断增加,妊娠期女性合并CA患者在临床越来越常见,部分患者分娩后新生儿HPV检查呈阳性[2]。关于母婴传播HPV病毒的途径主要是通过胎盘、分娩过程、产后哺乳还是亲密接触,目前尚无定论,一般认为胎儿娩出时吞咽HPV污染的羊水、血、分泌物等导致新生儿感染,但是目前尚不能确定剖宫产是否可以阻断HPV的母婴传播,因此CA并不是剖宫产指征[1]。本组研究分析了妊娠合并CA的临床特点及临床干预效果,探讨了妊娠期干预CA对患者分娩方式、妊娠结局以及新生儿的影响,现报告如下。
1资料方法
1.1临床资料
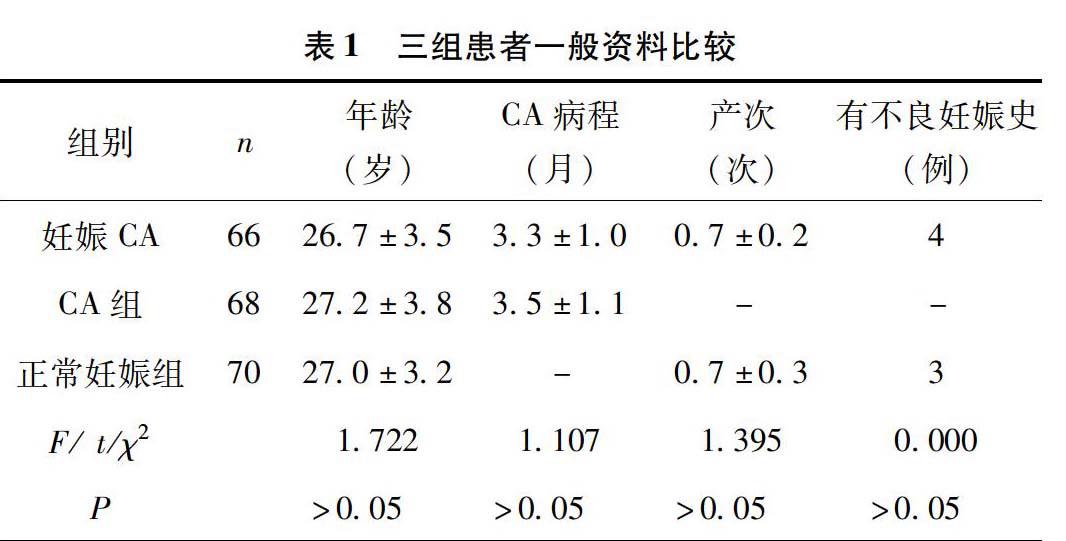
收集2010年1月至2015年1月期间,我院收治的妊娠合并尖锐湿疣患者66例(妊娠CA组),同期来我院就诊的育龄女性尖锐湿疣患者68例(CA组),以及同期在我院分娩的正常妊娠孕产妇70例(正常妊娠组)。尖锐湿疣根据临床表现结合聚合酶链反应方法检测或活检病理证实,妊娠经B超及相关检查确诊。本研究获得成都市传染病医院伦理委员会批准,所有研究对象知情同意。纳入标准:(1)妊娠CA组:①年龄20~35岁;②就诊前相关检查及病史资料完整,确诊妊娠合并CA感染;③常规产检显示孕产妇及胎儿情况均正常,无其他妊娠合并症,分娩后新生儿随访满6个月;(2)CA组:年龄20~35岁,确诊CA感染;(3)正常妊娠组:年龄20~35岁,孕产妇及胎儿情况均正常,无妊娠合并症。排除标准:(1)妊娠CA组及CA组:①合并梅毒、艾滋病、乙肝、结核等传染性疾病的患者;②去疣治疗后失访者;(2)妊娠CA组及正常妊娠组:①孕周满20周前自行终止妊娠者;②双胎妊娠。剔除标准:分娩后失访者或随访期内新生儿发生死亡者。三组年龄、产次、CA病程以及不良妊娠史等见表1。
1.2CA患者干预方法
妊娠CA组66例患者中接受去疣治疗的归为妊娠CA干预组(35例),未进行去疣治疗的归为妊娠CA未干预组(31例)。妊娠CA干预组患者均自愿接受去疣治疗,妊娠CA未干预组患者在医师将病情交待清楚后自愿放弃治疗。妊娠CA干预组治疗方法:全部采用二氧化碳激光机去疣,合并其他病原菌感染者先控制感染后行激光治疗。激光治疗时去除病灶周围2mm皮肤并达病灶基底部,需二次治疗的患者应于创面愈合后2周再进行,禁止使用咪喹莫特、叶草碱等药物。CA组治疗方法:根据疣体大小、位置等采用二氧化碳激光配合药物治疗,去疣后随访6个月以上。两组去除疣体后3个月内有新皮损出现者为复发。
1.3观察指标
所有研究对象进行外周血HIV抗体、梅毒螺旋体颗粒凝集试验、白带常规、阴道滴虫、霉菌、淋球菌、念珠菌、支原体、衣原体以及HPV分型等检查。CA患者统计疣体大小、数目、CA病史、合并感染、治疗后复发等情况;孕产妇统计分娩方式,早产、围产儿死亡等不良妊娠结局,新生儿Apgar评分、新生儿肛门、咽部和外生殖器拭子HPV-DNA检测及随访结果。新生儿随访半年后仍然HPV阳性者诊断为HPV感染。
1.4数据分析
用SPSS17.0统计学软件处理数据。计量资料采用均数±标准差表示,两组间比较采用t检验;三组间比较采用方差分析,组间两两比较采用SNK法。计数资料采用χ2检验,若其中1/5以上格子理论频数小于5,采用Fishers精确概率法。检验水准为α=0.05。
2结果
2.1妊娠期尖锐湿疣临床表现
妊娠CA组疣体数量≥10枚、疣体直径≥0.5cm的患者明显多于CA组,差异有统计学意义(P<0.05)。妊娠CA组阴道分泌物检查发现HPV(低危型)以外2种或以上病原菌者比例明显较高(36.4%,24/66),多为霉菌、淋球菌和念珠菌,和CA组比较差异有统计学意义(P<0.05)。妊娠CA组中有35例进行了二氧化碳激光治疗,80.0%的患者(28/35)至少复发了一次,复发率明显高于CA组,差异有统计学意义(P<0.05)。见表2。
2.2妊娠期临床干预尖锐湿疣对分娩方式及妊娠结局的影响
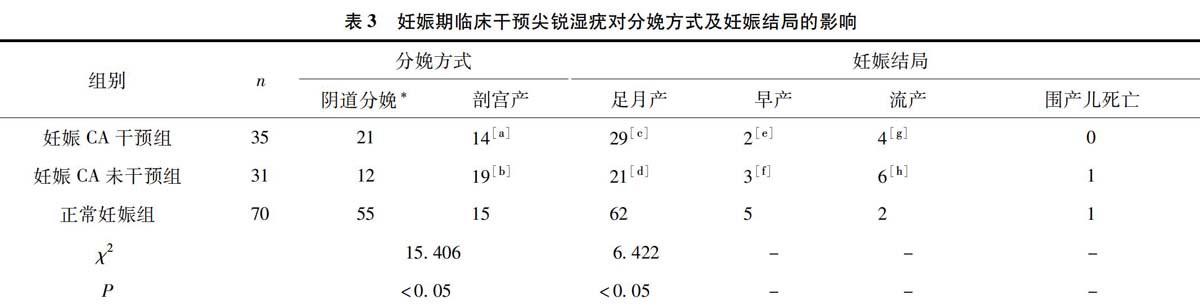
妊娠CA组患者中经临床干预后(妊娠CA干预组)剖宫产率40.0%(14/35),与正常妊娠组(20.0%,15/70)比较差异无统计学意义(P>0.05);妊娠CA患者未经干预患者(妊娠CA未干预组)剖宫产率61.3%(19/31),明显高于正常妊娠组,比较差异有统计学意义(P<0.05)。妊娠CA干预组足月产率(82.8%,29/35)低于正常妊娠组(88.6%,62/70),早产率(5.7%,2/35)低于正常妊娠组(7.1%,5/70),流产率(11.4%,4/35)高于正常妊娠组(2.9%,2/70),但是差异均没有统计学意义(P>0.05);妊娠CA未干预组流产、早产率高于妊娠CA干预组,足月产率低于妊娠CA干预组,流产率、足月产率和正常妊娠组比较差异均有统计学意义(P<0.05)。妊娠CA干预组未发生围产儿死亡情况,妊娠CA未干预组发生1例死产,正常妊娠组发生1例死胎。见表3。
2.3妊娠期临床干预尖锐湿疣对新生儿的影响
两组除去流产及围产儿死亡情况,妊娠CA干预组新生儿Apgar评分、畸形/低体重发生率(6.5%,2/31)和未干预CA组相当,HPV阳性率(16.1%,5/31)低于未干预组(33.3%,8/24),但是差异均没有统计学意义(P>0.05)。两组新生儿均随访半年,绝大多数HPV阳性者转阴,HPV感染率均较低,均未发现呼吸道乳头瘤病。见表4。
3讨论
3.1妊娠期尖锐湿疣的临床特点
尖锐湿疣一般是由低危型HPV-6、HPV-11感染所引起,有低致瘤倾向,该病毒可以发生自体接种,容易传播[3]。文献报道[4],妊娠女性中,CA患病率约1.5%~2.5%,约占所有CA患者的8%~11%。妊娠期合并CA后情况较为复杂,和正常妊娠以及非妊娠期CA有所不同,主要表现为:(1)妊娠期女性免疫功能抑制,机体抵抗病毒感染能力下降,同时孕妇体内雌激素水平增高,绒毛膜促性腺激素和孕激素大量分泌,这些大大增加了HPV感染的几率,加之怀孕后外阴部充血、水肿、血供丰富、分泌物增多,利于HPV复制和疣体的生长,这使得孕期生殖器CA发病率增加,和普通CA患者相比,生长迅速、分布广泛、数目较多、体积较大,甚者发生产道阻塞、糜烂出血[5,6];(2)妊娠期CA的治疗方式局限,复发率高。由于孕产妇外阴阴道充血水肿,物理治疗往往不易一次性清除,且容易发生出血,这使得妊娠期临床干预CA缺乏彻底性,复发率较高[7];药物治疗需考虑对胎儿的影响,一般仅做外用或配合物理治疗;(3)妊娠期CA患者不良心理明显,影响妊娠。妊娠期女性情绪本来就容易波动,尤其首次怀孕者缺乏对妊娠的认识和相关经验,得知自己患有这种主要经性接触传播的疾病后,多数患者对胎儿的健康有明显的担心,也有些患者烦躁、埋怨、羞愧、自卑或担心被丈夫及周围人疏远,这些使患者精神紧张、内心恐惧,出现各种不良心理[8,9];加之妊娠期CA病情易反复,多次治疗进一步增加了患者的精神负担和经济负担。总之,受妊娠期CA发病特点、患者复杂心理、临床干预效果、自限性以及垂直传播风险等多种因素的影响,一些早孕期患者选择终止妊娠,部分中孕期患者不良心理严重,不能积极配合治疗,而临床如何综合考虑多种情况,为孕产妇提供安全有效的诊疗,促进母婴的健康已成为困扰妇产科工作者的一个难题。
本组研究分别以正常孕产妇以及普通CA女性为对照,分析合并CA的孕产妇在临床表现及临床疗效发现:(1)和普通CA患者比较,妊娠期CA的病情明显较严重,疣体数目≥10枚者占39.4%(26/66),直径≥0.5cm者占47.0%(31/66),均明显高于普通CA患者(P<0.05);除临床分布、形态外,合并CA孕产妇同时合并2种原菌感染者比例(36.4%,24/66)也明显较高,这些情况都增加了CA治疗的难度。本组66例合并CA孕产妇中,35例经过临床干预,从效果看,一次性治愈者比例较低,多数患者反复治疗,其中有4例患者经3次或以上治疗。上述结果和文献报道基本一致[10-12],这也提示临床医生,对于合并CA的孕产妇要做好沟通,提前向患者及家属说明治疗中以及治疗后可能出现的问题,并鼓励患者及家属积极配合治疗,以提高治疗依从性及治疗效果;(2)妊娠合并CA患者中本次妊娠前有CA病史者比例占27.3%(18/66),且明显高于正常孕妇组(4.3%,3/70)(P<0.05),有CA病史的患者可能存在怀孕前CA未治愈、之前感染CA治疗不彻底孕期复发、配偶持续CA感染导致孕妇再次感染等多种情况,但是正常妊娠组中有CA病史者妊娠期并未出现症状,这可能和上次感染后治疗彻底有一定关系。上述结果提示,妊娠前应尽可能彻底治愈CA、夫妻同治,并避免不洁性行为,以降低妊娠期CA的感染率和复发率。
3.2孕期干预CA对分娩方式、妊娠结局及新生儿的影响
对于妊娠期CA患者,一般处理原则是36周前小的疣体使用局部药物及物理治疗,大的疣体手术切除;近足月或足月者,病灶局限于外阴者可去疣,病症广泛或堵塞产道者可行剖宫产,防止疣体破裂出血[13]。本组31例没有接受临床干预孕产妇者中,剖宫产率达到61.3%(19/31),其中3例因疣体巨大堵塞产道,剖宫产率明显高于正常妊娠组(P<0.05);经过临床干预的35例孕产妇中,虽然复发率仍然较高,但是未出现巨大疣体阻塞产道者,剖宫产率(40.0%,14/35)低于未干预的孕产妇组。这个结果提示,妊娠期合并CA患者积极予以治疗有利于降低剖宫产率。
由于CA对胚胎、胎儿的影响相对较小,致畸、致突变、导致宫内感染极罕见,CA直接导致早产以及围产儿死亡等不良妊娠结局的报道也较少,虽然CA有垂直传播的风险,可发生呼吸道乳头状瘤,但是发病率较低[16]。且妊娠CA有自限性,部分患者分娩前可自愈,分娩后自愈者也较常见。因此,一些学者认为[14,15]孕产妇CA并不会导致严重后果,而不主张干预,由于干预效果不佳,一些患者也不愿接受干预。本组研究结果显示,和正常妊娠组比较,合并CA的孕产妇组无论是否临床干预,足月分娩率较低、流产/早产率较高,可能主要和部分患者自愿终止妊娠有一定关系,是否为CA感染直接导致并不明确,但是经过临床干预的CA孕产妇足月分娩率和流产/早产率均较接近正常妊娠组(P>0.05)。从新生儿的情况看,合并CA孕产妇胎儿娩出后Apgar评分均在8~10分之间,畸形/低体重儿发生率均在正常范围,未干预组咽部和外生殖器拭子 HPV-DNA检测阳性率虽然略高,但是两组间比较差异均无统计学意义(P>0.05);随访半年,绝大多数HPV阳性者转阴,均未发现呼吸道乳头瘤病。
综上所述,妊娠期合并CA患者病情较普通患者严重,治疗后复发率较高,但是对新生儿影响不明显;临床干预可增加足月产率、降低流产/早产率以及剖宫产率,提示临床应该提醒CA患者彻底治愈后再妊娠,而孕产妇要根据患者病史等尽早发现CA、尽早干预,以减轻对孕产妇身心的影响。本组研究妊娠合并尖锐湿疣病例相对较少,这可能导致CA干预与未干预结果偏倚,是本研究的不足之处。
参考文献
[1]谢幸,苟文丽主编.妇产科学.北京:人民卫生出版社,2013,103-104.
[2]王琴芬.妊娠合并性传播疾病对母婴的影响及治疗.临床医学工程, 2012,19(5):776-777.
[3]李力. 宫颈病变与妊娠——人乳头瘤病毒感染对妊娠的影响及处理.中国实用妇科与产科杂志,2010,26(4):243-245.
[4]Steben M, Duarte-Franco E. Human papillomavirus infaction: epidemiology and pathophy siology.Gynecol Oncd,2007,107(2): S2-S5.
[5]Nisam A,Mishra A.Condyloma acuminatum: atypical presentation during pregnancy.Int JSTD AIDS,2011,22(9):534- 535.
[6]何丹华,李其林,黄永华,等. 尖锐湿疣患者人乳头瘤病毒亚型与细胞免疫功能的相关性.广东医学,2012,33(13):1914-1916.
[7]李家旭,左小燕.妊娠合并尖锐湿疣治疗体会.基层医学论坛, 2012,16(5):632-633.
[8]相振玲,陈淑霞.妊娠合并尖锐湿疣患者的心理分析及护理.中国社区医师(医学专业),2011,13(35):315-316.
[9]蔡亿群. 妊娠合并尖锐湿疣患者的心理护理.中国医疗前沿,2011,6(21):87-89.
[10]黄万慧.“保守-剖宫分娩法”治疗晚期妊娠合并尖锐湿疣.长江大学学报(自科版),2014,11(15):34-35.
[11]杨娜,高红梅,张海红,等.妊娠并尖锐湿疣是否需终止妊娠及治疗分析. 临床误诊误治,2014,27(6):70-72.
[12]石婧,李晓伟,刁友涛,等.妊娠合并尖锐湿疣临床诊治分析及对妊娠结局的影响.现代生物医学进展,2013,13(19):3721-3725.
[13]张学军.皮肤性病学.第8版.北京:人民卫生出版社,2013:220-222.
[14]辛小萍,胡慧娟.妊娠合并尖锐湿疣的不同治疗对新生儿潜在感染的分析.中国妇幼保健,2010,25(20):2879-2880.
[15]Cohen E, Levy A, Holcberg G, et al.Perinatal outcomes in condyloma acuminata pregnancies. Arch Gynecol Obstet, 2011, 283(6):1269-1273.
[16]刘贞富.皮肤性病诊疗学.武汉:湖北人民出版社,2010:435.
