妊娠糖尿病发病现状及危险因素分析
2016-04-07王玉萍
徐 蓉,陶 静,胡 鹏,王玉萍,张 静,刘 莉
妊娠糖尿病发病现状及危险因素分析
徐蓉,陶静,胡鹏,王玉萍,张静,刘莉
Analysis occurrence status quo of gestational diabetes mellitus and its risk factors
Xu Rong,Tao Jing,Hu Peng,et al(Affiliated Tongji Hospital of Tongji Medical
College of Huazhong University of Science and Technology,Hubei 430030 China)
摘要:[目的]调查妊娠糖尿病(GDM)的发病情况,探索GDM病人的特点,分析影响GDM发生的高危因素,为GDM的预防、管理和早期干预提供依据。[方法]收集某综合性三级甲等医院门诊产前检查孕妇581例临床资料并进行回顾性研究,内容包括年龄、产次、胎龄、身高、体重、生活习惯、疾病史、口服葡萄糖耐量试验(OGTT)等。[结果]581例孕妇中检出GDM有271例(46.6%); Logistic分析结果显示,高龄、肥胖和糖尿病家族史是GDM的高危因素。[结论]应在妊娠早期对GDM高危因素进行筛查和识别,给予针对性的健康教育,从而预防GDM发生、改善GDM病人妊娠结局。
关键词:妊娠糖尿病;高危因素;年龄;肥胖;家族史
妊娠期糖尿病(GDM)是指在妊娠阶段首次发生或发现的高糖血症,往往与不良妊娠结局、医疗花费增多和远期Ⅱ型糖尿病易感性有关[1]。近年来,国内外GDM的发病率有逐年上升趋势[2],而华人或中国妇女GDM发生率高于其他人种,甚至较其他种族高3倍~7倍[3],可见我国妊娠妇女GDM的预防和早期干预非常重要。本研究对武汉市某三级甲等医院门诊产前检查孕妇进行临床资料的收集及回顾性研究,以调查GDM的发病情况,探索GDM病人的特点,分析影响GDM发生的高危因素,为GEM的预防、管理和早期干预提供依据。
1资料与方法
1.1一般资料选择2013年10月—2014年6月武汉市某综合性三级甲等医院门诊产检孕妇596例为研究对象,排除孕前糖尿病病人15例后,纳入581例孕妇进入研究。年龄21岁~44岁(29.82岁±4.24岁);民族:汉族576例,其他5例;产次:1次454例,2次115例,3次及以上12例;胎龄(28.39±3.61)周。在581例孕妇中,通过口服葡萄糖耐量试验(OGTT)检出GDM者271例(46.6%),非GDM者310例(53.4%)。
1.2方法
1.2.1调查工具采用自设问卷“中国孕妇人群血糖情况调查表”进行调查。该问卷包括4部分:①孕妇的一般资料:姓名、年龄、民族、产次、胎龄、身高、体重、腰围等;②生活习惯:是否抽烟、饮酒;③疾病史:糖尿病、高血压、高血脂等疾病的家族史、既往史、现病史;④OGTT试验结果。
1.2.2调查方法对调查员进行统一培训,于孕妇产检时进行调查。问卷由孕妇本人填写,身高、体重、腰围等数值由调查员按人体测量方法进行测量。OGTT试验采用美国糖尿病协会(ADA)推荐的75 g法,分别于空腹及服糖后1 h、2 h、3 h抽取静脉血,用葡萄糖氧化酶法测血糖值。GDM的诊断采用2011年ADA推荐的诊断标准,即满足空腹血糖≥5.1 mmol/L、服糖后1 h血糖≥10.0 mmol/L、2 h血糖≥8.5 mmol/L 3项中的1项即可确诊[4]。
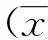
2结果
2.1两组孕妇年龄比较将孕妇年龄分为<25岁、25岁~29岁、≥30岁3组,对GDM组和非GDM组孕妇年龄进行比较,差异有统计学意义(χ2=21.697,P<0.01)。调整检验水准α=0.012 5,对各年龄组进行两两比较,结果见表1。

表1 GDM组与非GDM组孕妇
2.2两组孕前体重指数比较将孕妇分为偏瘦组(BMI<18.5 kg/m2)、正常组(BMI 18.5 kg/m2~24.0 kg/m2)、超重组(BMI>24.0 kg/m2),GDM组和非GDM组比较,差异有统计学意义(χ2=31.079,P<0.01)。调整检验水准α=0.012 5,对3类BMI进行两两比较,结果见表2。另外,将两组目前BMI、孕前腰围、目前腰围分别进行两独立样本t检验,P均<0.05,GDM组肥胖率高于非GDM组。

表2 GDM组与非GDM组孕前体重指数比较 例(%)
2.3生活习惯和疾病史581例孕妇中,抽烟10例(1.72%),饮酒29例(4.99%);有糖尿病家族史112例(19.28%),有高血压家族史238例(40.96%);曾被诊断为高血压8例(1.38%),高血脂10例(1.72%),脂肪肝15例(2.58%);孕期发生肾病1例(0.17%),贫血82例(14.11%),神经病变1例(0.17%),小腿抽筋284例(48.88%)。其中GDM组与非GDM组糖尿病家族史比较,差异有统计学意义(χ2=12.483,P<0.01)。
2.4逐步Logistic回归分析对妊娠糖尿病、年龄、民族、产次、孕前BMI、抽烟、饮酒、糖尿病家族史、高血压家族史、高血压病史、高血脂病史、脂肪肝史重新赋值,年龄≥30岁为1,<30岁为0;产次≥3次为1,<3次为0;孕前BMI≥24 kg/m2为1,<24 kg/m2为0;其余变量有=1,无=0。进行逐步Logistic回归分析,筛选变量和剔除变量水平均设定为0.10,结果共有3个变量进入方程,结果见表3。
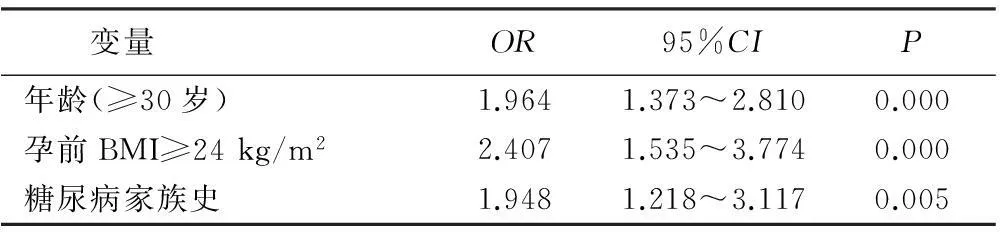
表3 GDM危险因素逐步Logistic回归分析结果
3讨论
妊娠糖尿病是常见的产科并发症之一,对母婴的临床结局有着较大的影响,例如母亲自然流产、妊娠高血压、胎儿发育异常、新生儿畸形等[4]。根据国际上最新诊断标准,GDM全球发病率占妊娠妇女的17.8%[5]。近年来美国加利福尼亚州和澳大利亚新南威尔士GDM发病率呈上升趋势,分别为5.1%~7.4%和3.0%~4.5%[6,7]。2006年我国一项多中心调查结果显示,GDM发病率为4.3%[8]。本组581例孕妇中患GDM率高达46.6%。分析原因,一方面是近年来孕妇保健意识提高,产检参与率增加,GDM诊断方法的不断更新和诊断标准的下调导致GDM检出率升高;另一方面GDM高危因素的发生率升高,造成GDM患病率逐渐升高。
GDM高危因素包括:①高危种族;②高龄;③肥胖;④孕前患多囊卵巢综合征或月经不规则;⑤空腹尿糖2次阳性;⑥既往有不明原因的死胎、死产、流产史、巨大儿;⑦既往有重度妊娠高血压综合征疾病史;⑧有GDM病史;⑨此次妊娠胎儿过大、羊水过多、子痫前期;⑩外阴瘙痒伴反复假丝酵母菌感染及严重感染史[9]。本研究结果表明,年龄、孕前BMI和糖尿病家族史对GDM有影响,年龄超过30岁的孕妇发生GDM的危险是30岁以下孕妇的1.964倍,孕前超重的孕妇GDM发生的危险是偏瘦和正常体重孕妇的2.407倍,有糖尿病家族史的孕妇GDM发生的危险是无糖尿病家族史孕妇的1.948倍。随着生活水平的提高,食物中热量和营养的摄入越来越多,不健康的生活方式使超重和肥胖现象愈发突出;而近年来我国提倡晚婚晚育,高龄孕妇所占的比例也越来越高,这些都使得现在女性在怀孕时处于发生GDM的危险之中。另外,妊娠过程中随着胎盘生乳素、雌激素、黄体酮和皮质醇等激素水平的升高,机体的胰岛素敏感性下降,胰岛素抵抗增强,这两种作用在妊娠中晚期随着妊娠进展逐渐加深,这时若胰岛B细胞功能无法代偿,则可能出现GDM[10]。GDM的高发病率和高危因素发生率的不断升高表明,GDM已经成为孕期保健中必须受到重视的问题。
随着GDM诊断标准的不断更新,GDM筛查的敏感度也随之提高,加上治疗方案的不断完善,做到“早诊断、早治疗”已不是难事,但GDM常无明显症状,孕妇自己难以发现异常,“早发现”仍待解决。因此,除疾病的治疗外,对妊娠妇女进行GDM知识和合理生活方式等方面的健康教育也是改善妊娠结局的有效方式。目前已有多项研究对GDM病人进行健康教育或生活方式干预,结果显示健康教育对GDM病人糖尿病相关知识的掌握、糖尿病自我管理能力、血糖的控制、妊娠结局等方面均有显著效果,但仍缺乏在GDM发生前的早期干预研究[11-13]。GDM的高危因素已经日渐明确,在妊娠早期根据高危因素对孕妇进行筛查和识别,对GDM高危孕妇和中低危孕妇实施针对性的早期健康教育,一方面可促使孕妇掌握糖尿病常识和自我监测知识,提高GDM的发现率,达到“早发现”的目的;另一方面改善孕妇的生活习惯,合理饮食,适当运动,降低高危因素,从而预防GDM的发生,降低GDM的发病率,改善GDM病人的妊娠结局。
参考文献:
[1]Halperin IJ,Feig DS.The role of lifestyle interventions in the prevention of gestational diabetes[J].Curr Diab Rep,2014,14(1):452-458.
[2]张楠,陈宇,刘东方,等.2005年—2009年重庆市区妊娠糖尿病发病率趋势回顾性调查及相关因素比较[J].中华内分泌代谢杂志,2011,27(5):404-407.
[3]马润玫,杜明钰,王丹丹,等.妊娠合并糖尿病的流行病学现状[J].中国实用妇科与产科杂志,2007,23(6):455-458.
[4]倪娟,马向华.妊娠期糖尿病的诊断进展[J].中华临床医师杂志,2013,7(5):2185-2187.
[5]Moses RG.Gestational diabetes mellitus:Implications of an increased frequency with IADPSG criteria[J].Diabetes Care,2012,35(3):461-462.
[6]Ferrara A,Kahn HS,Quesenberry CP,etal.An increase in the incidence of gestational diabetes mellitus:Northern California,1991—2000[J].Obstet Gynecol,2004,103(3):526-533.
[7]Anna V,van der Ploeg HP,Cheung NW,etal.Sociodemographic correlates of the increasing trend in prevalence of gestational diabetes mellitus in a large population of women between 1995 and 2005[J].Diabetes Care,2008,31(12):2288-2293.
[8]Yang H,Wei Y,Gao X,etal.Risk factors for gestational diabetes mellitus in Chinese women:a prospective study of 16 286 pregnant women in China[J].Diabet Med,2009,26(11):1099-1104.
[9]赖丽萍,路泽元,邵豪.妊娠糖尿病筛查与诊断的现状[J].国际内分泌代谢杂志,2010,30(3):180-182.
[10]吴惠华,王蕴慧,李焱,等.妊娠期糖尿病病人与正常孕妇妊娠中晚期胰岛素抵抗及胰岛B细胞功能观察[J].中国实用妇科与产科杂志,2012,28(7):504-508.
[11]高晓丽,杨少娜,杜丽成.多媒体技术在妊娠糖尿病健康教育中的应用[J].护理实践与研究,2011,8(15):74-76.
[12]王丽,陈蕾.临床护理路径在妊娠糖尿病健康教育中的应用[J].当代护士,2011(11):156-157.
[13]李国娟,郭慧,李晶,等.强化生活方式干预有利于妊娠糖尿病妇女的体质量控制[J].中国现代医学杂志,2014,24(12):72-74.
(本文编辑范秋霞)
(收稿日期:2015-03-10;修回日期:2015-10-14)
中图分类号:R473.71
文献标识码:B
doi:10.3969/j.issn.1009-6493.2016.02.016
文章编号:1009-6493(2016)01B-0177-03
作者简介徐蓉,副主任护师,硕士研究生,单位:430030,华中科技大学同济医学院附属同济医院;陶静、胡鹏、王玉萍、张静、刘莉单位:430030,华中科技大学同济医学院附属同济医院。
基金项目2013年湖北省自然科学基金项目,编号:2013CKB025。
