基于回顾性调查的艾滋病高发区艾滋病病毒感染者及病人的医疗费用与保障分析
2015-08-23瑾杨光黄丽花许燕君王颖陈春徐鹏复旦大学公共卫生学院上海000大理州疾病预防控制中心云南67000上海交通大学医学院附属第九人民医院上海000温州医科大学人文管理学院浙江中国疾病预防控制中心性病艾滋病预防控制中心北京006
万 瑾杨 光黄丽花许燕君王 颖陈 春徐 鹏复旦大学公共卫生学院,上海,000;大理州疾病预防控制中心,云南,67000;上海交通大学医学院附属第九人民医院,上海,000;温州医科大学人文管理学院,浙江,0;中国疾病预防控制中心性病艾滋病预防控制中心,北京,006
基于回顾性调查的艾滋病高发区艾滋病病毒感染者及病人的医疗费用与保障分析
万瑾1杨光1黄丽花2许燕君3王颖1陈春4徐鹏51
1复旦大学公共卫生学院,上海,200032;2大理州疾病预防控制中心,云南,671000;
3上海交通大学医学院附属第九人民医院,上海,200011;4温州医科大学人文管理学院,浙江,325035;5中国疾病预防控制中心性病艾滋病预防控制中心,北京,102206
目的:了解艾滋病高发区艾滋病病毒感染者及病人的费用负担高低以及保障的程度。方法:选择云南省大理州大理市作为样本地区,按发现顺序随机抽取感染者274人和病人187人,通过已有信息系统及回顾性随访展开调查。结果:艾滋病病人两周门诊费用(1225.9元)高于无症状HIV感染者(745.6元),年住院费用与年总费用亦表现出同样的趋势;医保报销水平上门诊、住院费用及总费用均呈现艾滋病病人(50.7%、54.7%、51.8%)高于没有任何症状的HIV感染者(36.6%、43.4%、38.9%);艾滋病相关治疗费用中毒副反应和机会性感染治疗费用比例较高,分别达14.3%和45.7%。结论:艾滋病病毒感染者及病人的医疗费用负担仍然较为沉重,抗毒副反应和机会性感染治疗成为艾滋病病毒感染者和病人费用负担的主要来源。在当前国家政策指向已经将机会性感染纳入医保的导向下,建议各地应尽快将毒副反应和机会性感染治疗的费用也纳入医保支付范围中,并设立专项经费用于毒副反应治疗的相关减免。
医疗费用;医疗保障;艾滋病
中国卫生部、联合国艾滋病规划署和世界卫生组织发布的《2011年中国艾滋病疫情估计报告》显示,至2011年底,我国尚存活艾滋病病毒感染者及病人(People Living with HIV/AIDS,PLWHA)约78万人,新发感染者4.8万人,艾滋病相关死亡2.8万例。卫生部《2007年我国卫生事业发展统计公报》显示,艾滋病病人病死率高达40.14%。尽管接受抗逆转录病毒治疗可有效延长寿命,但也意味着患者需要终身接受抗机会性感染支持以及机会性感染疾病(如结核病、真菌感染等)的治疗,承受毒副反应等严重不良症状的影响[1],往往需为此承担巨额的医疗费用,甚至给PLWHA及其家庭带来沉重的经济负担[2]。就我国的医疗保障而言,符合治疗条件的PLWHA逐步纳入免费抗病毒治疗,但保障方式仍局限于在基本药物目录中对抗病毒治疗药物进行局部扩充[3];机会性感染治疗的保障与救助起步更晚,同样存在保障范围狭窄、保障方式单一的问题。虽然近期PLWHA随新农合大病医保纳入基本医保报销范围,但仅限于对机会性感染治疗费用的补偿;而同样费用负担沉重的抗毒副反应治疗等尚未涉及。因此,本研究通过回顾性调查,分类研究无症状感染者及艾滋病病人的费用负担高低以及保障的程度,明确当前保障水平及范围等方面存在的问题与差距,为科学合理改进艾滋病医疗保障体系提供依据。
1 资料来源与方法
1.1研究对象
据卫生部《2012年中国艾滋病防治进展报告》报道,云南省是我国PLWHA数位列前6的省份之一,为我国艾滋病疫情高发流行区,因靠近边境毒品交易活跃地区,流行特点呈现以吸毒传播为主、经性传播增长较快的趋势。云南省大理州为其中代表地区,2012年人类免疫缺陷病毒感染及获得性免疫缺陷综合症(Human Immunodeficiency Virus Infection and Acquired Immune Deficiency Syndrome,HIV/ AIDS)累计报告人数为8217人,其中艾滋病病人3089人;高发人群中,吸毒者4315人、暗娼2951人。
考虑到样本的数量要求及传播途径的特性,加上当地政府在艾滋病防治管理工作上的重视与积极配合,本次调查选择云南省大理州为样本地区开展现场调查。按照样本地区的经验估计,以检出率居全州第1位的大理市为具体样本市,按照单个总体比例(率)的假设检验来确定艾滋病病人调查样本量,依托当地负责艾滋病疫情监控、治疗的疾病预防控制中心及与定点医院,并根据样本地区PLWHA数量、登记年份分布及样本量要求,按照当地疾病预防控制中心登记在册的PLWHA的登记先后顺序,从2008年4月份登记的第一位PLWHA为起点,陆续下数460名作为调查对象,中间不能跳跃,以确保样本量的随机性及代表性。以此方法选取PLWHA461例。
1.2研究内容与方法
设计结构式调查问卷[4-5],培训调查员,以家庭为单位与调查对象进行面对面回顾性问询调查,在说明调查的自愿性原则和结果保密性原则后,针对研究对象一般人口学特征(性别、年龄、职业状况等)、门诊与住院治疗费用(两周门诊费用、年住院费用、1年总治疗费用)、艾滋病相关医疗费用(抗病毒治疗费用、机会性感染治疗费用、不良反应处理费等)、参加医保类型及医疗费用的补偿水平等信息开展调查。研究对象的治疗信息如感染途径、治疗时间、治疗方案、CD4水平等通过艾滋病定点医疗机构(包括州级、县级和镇级医疗机构)信息系统所提供的相关数据进行记录、收集和整理。所涉及的医疗费用负担包括基于卫生服务利用实际发生的现实费用,以及由于保障的提高引起需求释放所带来的费用支出。
1.3统计分析
现场调查所得资料经逻辑纠错和手工校对后,通过Epidata3.1与Excel2007建立数据库录入、整理,运用SPSS20.0进行描述性统计分析。利用卡方检验、秩和检验等统计学方法,进行不同特征类型下医疗费用及补偿水平的差异分析。
2 结果
2.1一般人口学特征
共收集到有效问卷461份。其中HIV感染者274人,艾滋病病人187人。男性占58.6%,女性41.4%;平均年龄为41.9岁;文化水平以初中为主,占总人群的51.4%,其次是小学占24.1%,总体文化水平偏低;职业构成上,农民所占比重最大(29.1%),其次为打工者(20.8%),而待业或家务占的比例也高达25.8%;民族构成上主要是汉族(45.6%)与白族(43%);在婚占57.7%,离婚占16.7%,未婚占14.3%,丧偶占7.4%;平均人均年收入为10423元,主要集中于5000-15000水平段(35.4%),2500元最低生活保障水平之下的占24.9%;家庭年收入以低于10000为主,占38.8%,HIV感染者的家庭经济情况好于艾滋病病人,呈现显著性差异(P=0.012,χ2=12.85);参加的基本医疗保险类型以新农合为主(49.7%),其次为城镇居民医疗保险(28.4%)及城镇职工基本医疗保险(仅占11.1%)。
2.2PLWHA两周门诊费用、年住院费用、年总费用及保障情况
对于不同类型人群两周门诊费用分析结果显示,感染病程、CD4水平等疾病严重程度因素对PLWHA的两周门诊费用有直接影响。与HIV感染者相比,艾滋病病人的两周门诊费用(1225.9元)较高,HIV感染者仅为745.6元;CD4<200的PLWHA两周门诊花费为1962.3元,远高于CD4>200人群的608.9元。可见,疾病严重程度成为影响患者两周门诊花费的重要因素。此外,未入组感染者的两周门诊费用(1224.7元)高于入组治疗的患者(758.7元),提示尽早入组治疗也会对患者医疗费用负担带来一定程度的缓解。同时不同感染途径的PLWHA在两周门诊花费上呈现较为明显的差异,其中因吸毒而感染的PLWHA为1461.9元,而通过性传播而感染的PLWHA仅为729.1元。
年住院费用的结果差异趋势与两周门诊费用基本一致,疾病严重程度相关因素以及感染途径等方面成为影响PLWHA人群住院费用与总费用的主要因素。如CD4水平<200的PLWHA平均住院花费为12185.0元,高于CD4水平>200的PLWHA的7601.0元。毒品传播感染的PLWHA年住院费用为10380.0元,明显高于性传播感染的PLWHA的费用7407.5元。其余因素均未能导致明显费用差异。
PLWHA的门诊、住院和总医疗费用的报销比例分别为45.1%、49.4%与46.4%;感染时程、CD4水平、是否入组治疗以及保险类型成为影响PLWHA就诊中费用报销水平的因素。
不同感染时程PLWHA的两周门诊费用、年住院费用以及年总费用的报销水平上,均呈现艾滋病病人(50.7%、54.7%、51.8%)高于HIV感染者(36.6%、43.4%、38.9%)的趋势,CD4水平较低患者3种费用类型的报销比例(56.6%、53.9%、43.7%)也明显高于CD4水平较高患者(35.4%、47.3%、40.4%),可能与艾滋病病人疾病状况较为严重,并发症及毒副反应发生概率大,当地医保如新农合对艾滋病病人表现出的结核病、乙型肝炎等重大疾病的保障有着相对较高的报销水平有关,同时也体现出样本地区医保倾向于缓解艾滋病病人的重大疾病负担。
从是否入组来看,两周门诊费用上入组治疗患者的报销水平(49.7%)高于未入组患者(41.8%),而住院费用的报销比例却没有明显差别(50.0%和48.9%),总费用上呈现入组患者报销比例高于未入组患者的趋势。
从不同医保类型来看,两周门诊费用的报销比例中,新农合的报销比例最高,为55.6%;其次是城镇职工医疗保险,为41.2%;报销比例最低的城镇居民医保仅为32.2%。年住院费用的报销水平上,城镇职工医保明显高于其他类型保障,为71.17%;其次为城镇居民医保,为54.5%;新农合在此费用中报销水平较低,为42.7%。年总费用的报销水平中,享受城镇居民医疗保险的PLWHA报销比例最低,仅为39.0%;其余两种保险类型明显高于此水平,分别为新农合52.7%,城镇职工医保63.5%。见表1。
2.3入组前后HIV相关治疗费用及保障情况
分析发现,PLWHA在入组前的年HIV相关治疗费用平均达到了5269.0元,远高于入组后2822.1元的水平,这可能与PLWHA入组后抗病毒治疗费用国家减免以及艾滋病相关症状得到控制引起的费用负担下降有关。入组之前的艾滋病相关治疗费用几乎占到了感染人群总体医疗费用的全部,高达85.3%,远高于入组后的51.3%。从报销比例上看,入组前的报销水平只有27.8%,略低于入组后31.3%的平均水平。
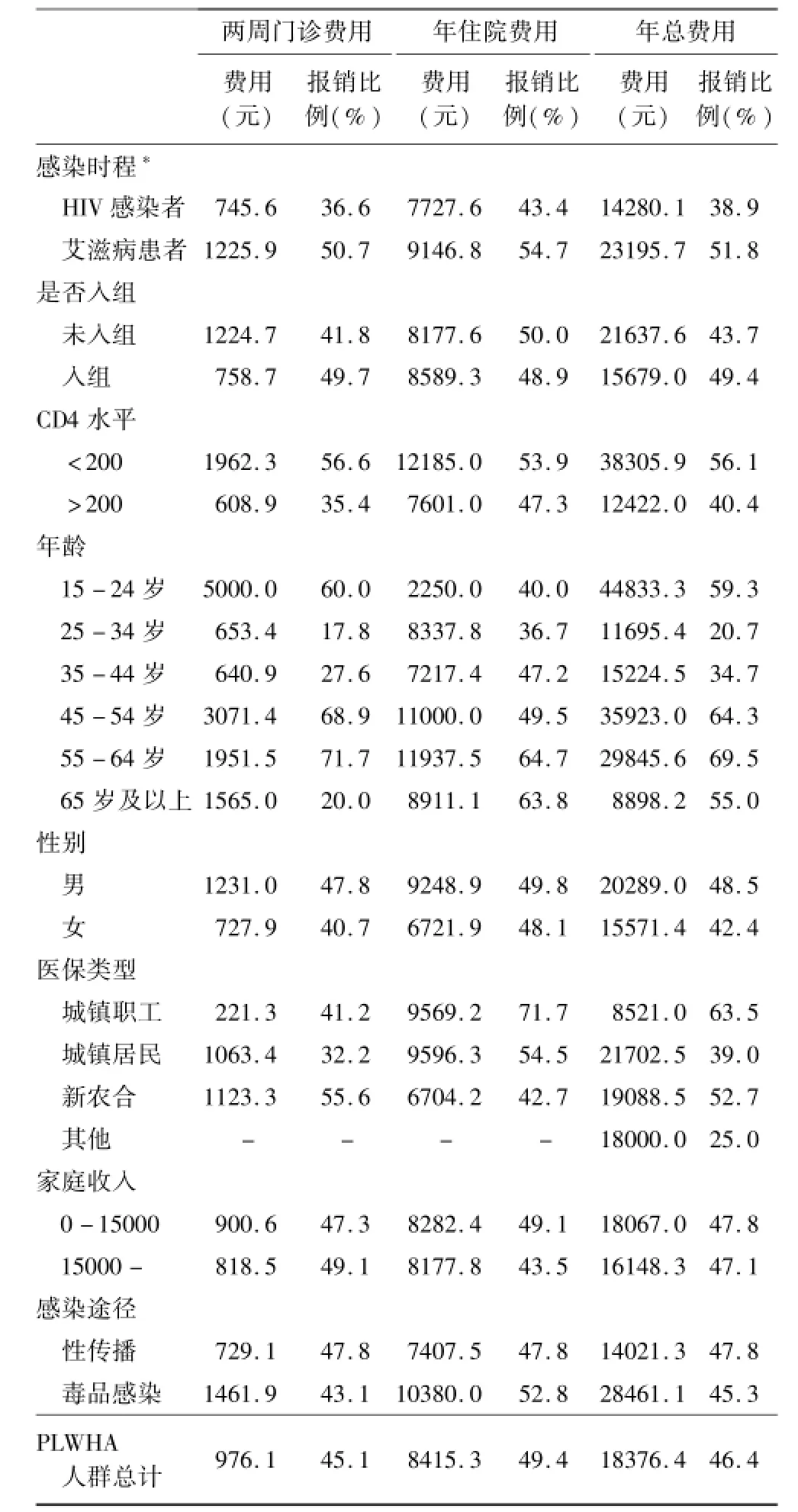
表1 不同类型PLWHA人群两周门诊费用、年住院费用、年总费用及报销比例
PLWHA入组后治疗毒副反应和机会性感染的年平均费用分别达到了882.1元和884.9元,成为入组PLWHA的主要费用负担。报销水平上,机会性感染费用可以得到43.6%的报销,相应毒副反应的报销比例却只有26.4%。见表2。
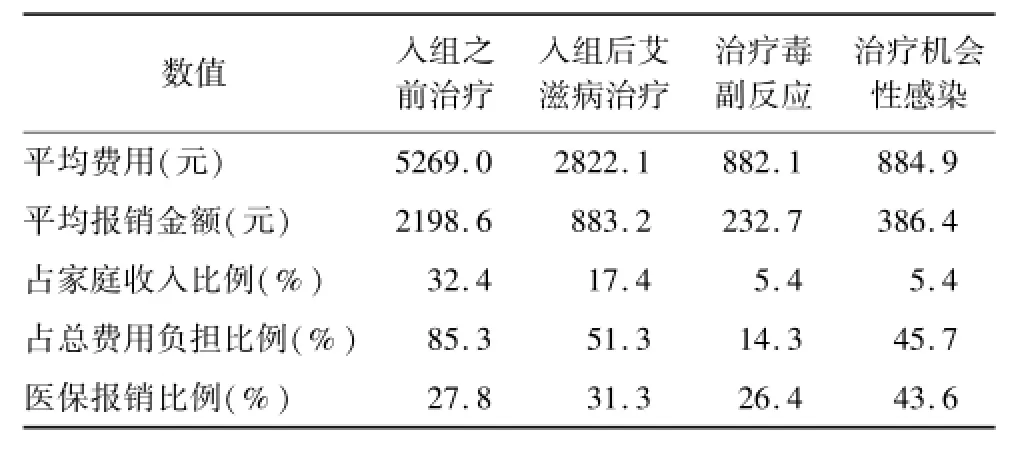
表2 PLWHA入组前后1年HIV相关治疗费用情况
3 讨论
3.1 PLWHA报销比例总体水平较低,费用负担仍然沉重
艾滋病患者因其免疫系统破坏,发生卡波济氏肉瘤、宫颈癌、淋巴瘤等恶性肿瘤的危险性远高于普通人群[6],对于普通门诊和住院服务的就诊频率及卫生支出也会高于普通人群。此外,患者所处的疾病病期不同,求医频率及费用消耗也存在较大差别[7]。因此,在PLWHA人群中,艾滋病病人的医疗费用远高于无症状的感染者的费用。本次研究中艾滋病患者与HIV感染者的住院医疗费用较为接近,但门诊费用相差较大。艾滋病患者的两周门诊费用是HIV感染者的1.64倍。此结果与杨红梅等人的研究结果略有不同,该研究中,艾滋病患者与HIV感染者的门诊费用相差不大,而住院费用上前者是后者的4.69倍[7]。但各项研究结果都证明了患者所处感染时程越晚,病情越重,消耗的卫生资源越多,医疗费用也就越高。
为此,社会医疗保障尝试建立艾滋病人群的特殊保障政策,如样本地区新农合尝试建立的大病医保制度,以试图减轻PLWHA除艾滋病相关治疗以外的较高的费用负担。但是,本次调查中,PLWHA无论是两周门诊费用还是住院费用,亦或是年总费用的报销比例均低于50%,可见PLWHA人群的医疗费用负担仍然较为沉重。尤其是艾滋病病人的医疗费用负担,虽然其门诊、住院及年总费用的报销比例高于50%,其高出的比例在庞大的费用基数面前显得微乎其微,需自付的医疗费用负担仍然沉重。相较于新农合和城镇职工基本医疗保险的较高门诊和住院报销比例,城镇居民基本医疗保险的保障水平明显偏低。应适当放宽城镇居民医疗保险偿付的条件,同时探索新农合大病医保的附加保险类型,以切实解决艾滋病人的医疗负担重问题[8]。
3.2抗毒副反应治疗成为PLWHA疾病费用负担的主要来源
艾滋病作为一种长期性疾病给病人及其家庭带来的经济压力非常大,据统计一个危重艾滋病人一年的医疗费用达25万元以上[9]。本次研究结果显示,艾滋病病人在入组治疗后由于国家减免抗病毒治疗费用使得总治疗费用大幅度降低,机会性感染与毒副反应的治疗费用成为其医疗费用负担的主要组成部分,该结果与王启林等人的研究结果相似[10]。
通过政策梳理,发现机会性感染的减免政策在2004年卫生部出台的《艾滋病及常见机会性感染免、减药费治疗管理办法》中首次做出规定;2006年国务院《艾滋病防治条例》规定机会性感染治疗药品费用减免由县级人民政府统筹,范围扩大至农村艾滋病病人和城镇经济困难的艾滋病病人。机会性感染治疗药品于2010年进入基本药物目录,其后目录中相关必需药品种类不断得到扩充。2013年底,国家卫生计生委疾病预防控制局《关于进一步推进艾滋病防治工作的通知》中要求各省份必须在2014年6月底前将艾滋病机会性感染纳入新农合大病保障范围。然而,与较为完善的机会性感染治疗的保障相比,毒副反应的大部分治疗费用仍属于患者的自筹范围,与研究结果抗机会性感染和毒副反应的报销比例(43.6%和26.4%)具有较好的一致性。何婷婷等人在对四川省艾滋病治疗相关费用的研究中也指出大部分区县对毒副反应的治疗没有给予特殊的减免政策,患者仍需为此支付一大笔医疗费用[11]。《艾滋病及其常见机会性感染免、减费药物治疗管理办法》规定机会性感染的减免费用由地方财政安排,因此在落实现有政策的基础上,当地政府应合理安排地方财政,尽快将毒副反应治疗的费用也纳入到医保支付范围中,并设立专项经费用于毒副反应治疗的相关减免[8]。
[1]Joint United Nations Programme on HIV/AIDS.UNAIDS 2011-2015 Strategy:Getting to Zero[R].Geneva:UNAIDS,2010.
[2]张德利.山西省部分地区艾滋病相关医疗费用现况调查分析[D].山西医科大学,2010.
[3]张春瑜,成刚,孟庆跃.我国艾滋病政策评述[J].中国卫生事业管理,2006,22(1):40-42.
[4]蒲诗璐.艾滋病病毒感染者艾滋病病人纳入资中县新型农村合作医疗的关怀政策的可行性研究[D].四川大学,2006.
[5]李刚,张万宏,石卫东,等.男男同性恋人群利用VCT服务的现状及需求分析[J].现代预防医学,2009,36 (18):3555-3556.
[6]Guss D A.The acquired immune deficiency syndrome:an overview for the Emergency Physician[J].The Journal of emergency medicine,1994,12(3):375-384.
[7]杨红梅,李洁,吴尊友,等.艾滋病病毒感染者和艾滋病患者卫生服务利用及医疗费用的研究[J].中华流行病学杂志,2003,24(5):393-396.
[8]王桂英,刘康迈,吕繁,等.《艾滋病防治条例》实施以来媒体及社会反应的调查分析[J].口岸卫生控制,2007,12(3):29-34.
[9]姜毅.艾滋病群体社会保障问题分析[J].中小企业管理与科技,2010(4):79-79.
[10]王启林,王晓锋,劳云飞,等.云南省国家免费抗病毒治疗艾滋病病毒感染者/病人相关医疗费用及分担方式研究[J].卫生软科学,2008,22(6):515-519.
[11]何婷婷,赖文红,刘毅.四川省艾滋病人抗病毒治疗相关费用抽样调查[J].现代预防医学,2010(2):264-265.
Health Expenses and Medical Insurance among Peop le Living with HIV/AIDS Based on Retrospective Survey in the High HIV Epidem ic Area
Wan Jin et al
School of Public Health,Fudan University,Shanghai,200032
Objective:To explore the health expenses of PLWHA and the reimbursement rate ofmedical security.Methods:Dali,Yunnan was selected as the sample area.Based on the registration time,274 HIV carriers and 187 AIDS patientswere random selected for retrospective survey.Other information were also collected by HIS.Results:For two weeks outpatient expenditure,that of AIDS patients(1225.9 RMB)is higher than that of HIV carriers(745.6 RMB),the similar trend could be found in annual hospitalization expenses and total annual treatment costs;as for reimbursement rate,that for AIDS patients(50.7%、54.7%、51.8%)are higher than that for HIV carriers without any symptoms (36.6%、43.4%、38.9%).Among the AIDS treatmentexpenditure,costs of treatments for anti-toxicity reaction of HAART and anti-opportunistic infections take a large portion which account for 14.3%and 45.7%separately.Conclusion:After compensation,there is still a heavy financial burden on PLWHA due to the highmedical costs.Among the costs,those of treatments for anti-toxicity reaction of HAART take a large portion.Since national policy focused on anti-opportunistic infections has been improved,specificmedical fund and insurance for anti-toxicity reaction of HAART treatment should be set up to reduce the costs.
Health Expenses;Medical Security;AIDS
R197.1
A DOI:10.13723/j.yxysh.2015.03.005
艾滋病全球基金项目,编号为2010年第(243)号;国家自然科学基金,编号为71473046;国家自然科学基金,编号为71373008;全球卫生政策制定和治理核心机构(Consulting service for center of excellence in Global Health Policy Development and Governance in China),基金代码为GHSP-CSOP3-02。
徐鹏,xupeng2007@fudan.edu.cn。
(2014-11-28; 编辑 张晓莉)
