三维平板透视引导上颈椎椎弓根螺钉置入准确性及疗效分析
2014-11-29杜军陈烁王和洪孟磊曹建刚刘宏滨
杜军,陈烁,王和洪,孟磊,曹建刚,刘宏滨
(1.蚌埠医学院,安徽 蚌埠 233000;2.中国人民解放军第97医院,江苏 徐州 221004)
上颈椎(又称枕-寰-枢椎复合体)是指包括寰枢椎在内的枕颈结合区域的颈椎节段。上颈椎骨折脱位大多由交通事故、高空坠落以及重物砸伤造成,发生率约占颈椎损伤的13.56%,占脊柱损伤的3.54%[1]。随着上颈椎生物力学研究和内固定技术的不断发展,我科于2012-06-2013-10对11例上颈椎骨折脱位患者采用三维平板透视引导上颈椎椎弓根螺钉短节段固定加植骨融合技术进行手术治疗,取得了令人满意的临床疗效,现总结如下。
1 资料与方法
1.1 一般资料
本组11例,男7例,女4例;年龄28~56岁,平均41.2岁;致伤原因:车祸6例,高空坠落2例,重物砸伤3例。寰椎椎弓骨折4例(侧块粉碎性骨折1例,Jefferson骨折3例);寰椎横韧带断裂伴寰枢椎脱位2例;齿状突骨折5例(Ⅱ型骨折2例,Ⅲ型骨折1例,齿状突骨折合并寰枢关节脱位2例),均属不稳定型骨折,有明确手术指征。患者主要临床症状表现为颈部疼痛、活动受限或伴有四肢麻木无力、肌张力增高等症状。脊髓功能依据Frankel分级标准评价;C级2例,D级5例,E级4例。入院后JOA评分平均9.09±1.92分。
1.2 影像学检查
术前完善各项检查,包括:X线检查,颈椎正、侧位及开口位,主要测量寰齿前间距并判断是否存在上颈椎其它畸形;CT平扫及三维重建,以了解寰枢椎骨折类型及C1-2椎弓根形态及径线;MRI检查,了解重要韧带损伤程度,脊髓形态及脊髓受压情况。
1.3 手术方法及内固定材料
患者全麻后取俯卧位,保持颈椎稳定,颈椎轻度过屈位颅骨牵引,三维平板透视系统(简称术中CT)透视定位伤椎位置并标记,术区常规消毒铺巾;首先,于髂后上嵴处取适当髂骨松质骨块,关闭髂部切口。然后,取颈后正中切口,从枕后隆凸至颈5、6棘突切开皮肤及皮下,电凝止血,切开项韧带,显露颈椎棘突,剥离两侧颈项诸肌肉并显露寰椎后弓、侧块及颈2、3棘突、椎板。根据术前CT测量的数值及术中CT透视确定进钉点及进钉方向:一般寰椎进钉点位于距侧块内侧缘2mm、后弓下缘2mm的交界点,方向与中线垂直,钉尖向头侧倾斜约5°;枢椎的进钉点位于距椎弓根内侧缘2mm、椎板上缘2mm的交界点,进钉方向为向内倾斜15°~20°,钉尖向头侧倾斜20°~25°。低速电钻1.5mm克氏针开孔,进针4.5mm后术中CT多角度透视,观察克氏针位置、方向,确认无误后继续钻入,用探针确认钉道四周均为骨性结构,3.5mm丝锥攻丝后植入直径3.5mm长度合适的钛质椎弓根螺钉,术中CT再次从不同的角度(正、侧位)透视获得手术部位的不同断层及三维图像,确定所有螺钉位置良好,安装连接棒,锁紧固定螺帽(器械采用威高公司PCF3.2颈椎后路椎弓根钉棒系统)。最后,用磨钻将寰椎后弓及枢椎椎板皮质打磨呈鱼鳞状,将髂骨块植于椎体表面,用丝线8字捆绑固定,冲洗后逐层关闭切口并放置引流。
1.4 术后处理
术后常规给予预防感染,镇痛,防血栓等治疗,3天后在颈围保护下下床行走,术后第3、6、12个月复查,确定植骨融合后去除颈围外固定。
1.5 疗效评定
脊髓功能采用Frankel分级标准A损伤平面以下深浅感觉完全消失,肌肉运动功能完全消失;B损伤平面以下深浅感觉完全消失,仅存某些感觉;C损伤平面以下仅有某些肌肉运动功能,无有用功能存在;D损伤平面以下肌肉功能不完全,可扶拐行走;E深浅感觉、肌肉功能及大小便功能良好,可有病理反射。疗效评定采用颈椎JOA评分系统,改善率=[(术后JOA评分-术前JOA评分)/(17-术前JOA评分)]×100%,改善率≥75%为优、50%~74%为良、25%~49%为可、<25%为差。
1.6 统计学处理
所得数据采用SPSS19.0统计学软件进行处理,计量资料以均数±标准差(±s)表示,采用t检验,P<0.05为差异有统计学意义。
2 结果
11例患者共置入椎弓根螺钉44枚,长度22~30 mm,平均24mm。术后X线及CT检查显示,所有螺钉均在位良好,未发生脊髓及椎动脉损伤等任何与置钉相关的并发症,患者自述枕颈部疼痛较术前明显缓解。手术时间90~190min,平均130min,术中出血150~650ml,平均280ml。本组10例患者获得随访,1例失访,随访6~18个月,平均12.5个月,植骨均完全融合,平均时间为3.6个月,无螺钉断裂、松动。脊髓损伤恢复情况按Frankel分级标准评价。表1。
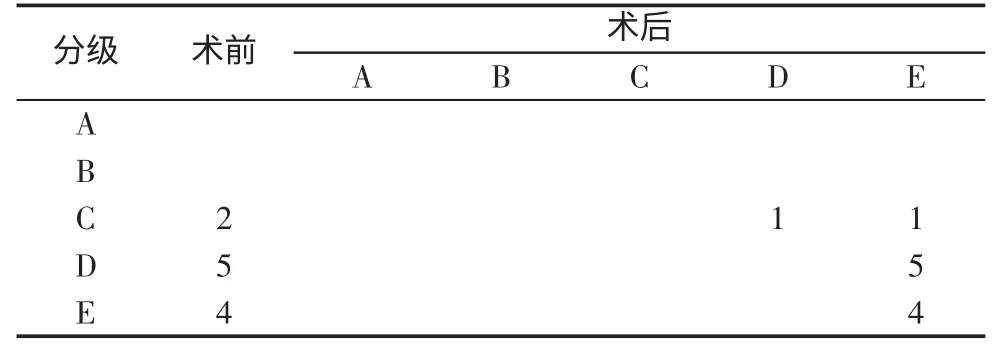
表1 脊髓神经功能Frankel分级
疗效评定采用颈椎JOA评分,术前与术后1年JOA评分相比,差异有统计学意义(P<0.05)。表2。
表2 患者随访颈椎JOA评分比较(±s)

表2 患者随访颈椎JOA评分比较(±s)
?
3 讨论
3.1 上颈椎骨折分型及治疗方法选择
颈椎的主要功能集中在寰枢椎,伸屈运动主要发生在寰枕关节,而旋转运动发生在寰枢关节,占整个颈椎运动的50%。寰枢椎的作用在整个颈椎中至关重要,同时寰枢椎的骨折脱位对颈椎的影响也最大。对寰椎的骨折分类目前尚无定论,Jefferson首先对寰椎骨折进行分类,并由Gehweiler等修正。Ⅰ型:单纯后弓骨折;Ⅱ型:单纯前弓骨折;Ⅲ型:后弓双侧骨折合并单侧或双侧前弓骨折;Ⅳ型:侧块骨折;Ⅴ型:前弓横行骨折。最常见的寰椎骨折为Ⅰ型及Ⅲ型骨折,经典的Jefferson骨折为Ⅲ型并伴有侧块的侧方移位。枢椎骨折主要有Hangman骨折、枢椎椎体、侧块骨折和齿状突骨折。Anderson-D'Alonzo(1974年)根据骨折线的解剖位置不同,又将齿状突骨折分为3型。I型:又称齿突尖骨折。临床较少见,约占4%,主要是翼状韧带传导牵拉外力所引起,通常对寰枢关节的稳定性影响较小;Ⅱ型:又称齿状突基底部骨折。为齿状突与枢椎椎体连接处的骨折,寰枢关节的稳定性因此遭到破坏。最为常见,约占65%。Ⅲ型:齿状突骨折线累及枢椎椎体。骨折线常涉及一侧或两侧的枢椎上关节面,并破坏了寰枢关节的稳定性,约占31%。
是否存在上颈椎不稳定以及是否合并脊髓或神经压迫症状是上颈椎骨折治疗方法的主要选择依据。Kakarla等[2]通过文献回顾发现,大部分寰椎骨折仅需要保守治疗。对于明确存在横韧带损伤并伴有寰枢椎不稳表现的患者应早期行手术治疗[3]。手术治疗的适应证包括:(1)寰椎骨折合并横韧带损伤;(2)寰椎骨折合并齿状突骨折;(3)Ⅱ型、Ⅲ型齿状突骨折伴有寰枢椎脱位;(4)不稳定Hangman骨折;(5)对于伤后即刻出现寰枢椎不稳和存在潜在性寰枢椎不稳的骨折患者,如通过CT及MRI检查显示有横韧带撕脱骨折,应选择早期手术治疗,使寰枢椎尽快恢复稳定性,从而避免寰枢椎长期不稳定及迟发性颈脊髓损伤。
对于已经出现脊髓或神经压迫症状的患者,更应选择及早手术。脊髓功能的恢复程度与手术时机密切相关,早期手术减压可以减轻脊髓水肿,改善脊髓血循环,避免或减轻脊髓或神经的继发性损害,同时有效的内固定可使颈椎获得即刻稳定,利于脊髓或神经的功能恢复。
对于引起颈椎不稳的上颈椎骨折,需采用C1-2固定融合手术,主要包括以下5种方法:(1)C1-2后路经关节突螺钉内固定术,即Magerl手术;该术式抗旋转能力良好,而抗屈伸能力较差。(2)C1-2前路经关节突螺钉内固定,即反Magerl手术,该术式对于寰枢椎不稳定的患者,无法一期植骨融合。(3)前路经口内固定术,适用于寰椎骨折伴有横韧带损伤患者。(4)颈前路经口咽寰枢椎钢板内固定术,手术入路较后路困难。(5)后路C1侧块C2椎弓根螺钉内固定术,该术式临床疗效突出但是操作难度较大,意外损伤发生率较高。
3.2 颈椎椎弓根螺钉内固定的优势
自从2002年Resnick[4]首次运用寰椎椎弓根螺钉治疗Ⅱ型齿骨突骨折不愈合,取得显著疗效,颈椎椎弓根螺钉内固定技术在国内外迅速发展并因其独特的优越性被广泛应用于临床。颈椎椎弓根螺钉内固定系统拥有许多生物力学优势:(1)马向阳等[5]通过力学实验证明,寰枢椎椎弓根螺钉的抗屈伸性能、抗侧屈性能、抗旋转能力均能满足坚强内固定的需求。Kotani等[6]研究发现椎弓根固定所能提供的三柱稳定性是目前最好的;(2)对于无法应用钢丝及经关节突螺钉技术的患者,此技术可避免行枕颈融合术[7];(3)椎弓根钉棒系统在连接时可产生一定的提拉作用,使颈椎骨折进一步复位,并防止颈椎脱位发生,螺钉的抗拔出强度与经关节突螺钉固定加钢丝技术相似,而且后侧入路经过的软组织区域重要的血管神经较少,不易造成严重血管神经损伤。
3.3 三维平板透视系统引导下置钉的优势分析
上颈椎椎弓根螺钉内固定手术成功与否很大程度上取决于精确的进钉点、方向。颈椎椎弓根较细小、变异较大且周围均为重要结构,虽然临床疗效十分显著,但是手术技术难度大,危险系数高,限制了此术式的推广。既往此术大多依赖术前CT测量和术者的临床经验选择进钉点,穿破椎弓根外侧壁造成椎动脉和脊髓神经损伤的概率很高,后果非常严重甚至危及生命。我们引进德国奇目C型臂X线机(ZiehmVisionFDVario3D),对术中正确选择进钉点和方向,降低手术风险、提高手术安全性起到至关重要的作用:首先,普通透视设备灵活性不足,而该套设备可在术中对患者不同部位进行360度的全方位精确扫描定位,从而帮助术者在术中选择最佳的进钉点和方向以及合适的螺钉直径、长度;其次,该设备摄片清晰度较普通设备明显提高,并可将术中所摄的高清图像呈现在显示器上,通过再次选择不同角度及断层、调节对比度、亮度等,使术者更加清晰的观察到椎体固定的效果;再次,该设备较普通透视设备的另一突出优点是具有较大的储存空间,可将术中所摄的影像资料保存并打印;最后,该设备拥有强大的三维图像功能可进行即时的CT断层扫描和三维图像重建,术者在术中就可以清晰的看到椎体的各个断层面(矢状位、冠状位),直观清楚的确定置入螺钉的位置是否合适及骨折部位的复位情况如何,普通透视设备则不具有断层扫描和三维重建功能。三维平板透视系统的这些优势大大提高了颈椎椎弓根螺钉内固定手术的安全性和手术质量,使术中置钉的准确性极大提高,最大程度得降低了患者术中发生意外损伤的概率。
近年来,国内外脊柱外科手术越来越高科技化、数字化:(1)计算机辅助导航系统因其创伤小、精度高、辐射小等优点被脊柱外科医生所关注,但是其繁琐的注册过程、昂贵的费用等限制了该技术在临床的普及应用;(2)个性化导航模板拥有操作简单、准确性高等优点,但是模板设计需要同时精通计算机和专业知识的人员方能完成,而且快速成型设备价格昂贵,限制了该技术的临床普及应用;(3)有限元分析可以建立逼真的脊柱模型并赋予生物力学特性,从而帮助术者选择最合理的器械及手术方式,但由于数据采集困难并不能完全模拟出脊柱的真实情况,相关技术仍需进一步完善。
3.4 上颈椎椎弓根螺钉内固定技术要点
上颈椎椎弓根螺钉内固定技术从后方稳定颈椎,在伤椎上直接置钉,复位和操作简单,临床证实其即可提供坚强的三维稳定性又提高了植骨的融合率[8]。上颈椎解剖结构复杂:C1-2椎弓根直径仅有5 mm,内侧是脊髓的生命中枢,上面和外侧有重要的大血管和神经。手术操作时要求每一步都精准到位,特别是置钉的过程不允许有任何失误,稍有不慎就有可能造成极其严重的后果[9]。因此,此术式不仅对术者的技术和经验的要求高,而且对引导定位设备性能的要求也很高。采用三维平板透视系统的精确引导定位,充分保障了手术的安全性。以下是我们的几点体会:(1)术中恰当的透视角度可以大大增加螺钉置入的准确性和降低意外损伤的发生概率,故对辅助透视设备的活动性和灵活性要求较高;(2)手术操作的关键是准确的置钉,进钉点和方向的正确选择极其重要,每位患者都需要个性化的设计方案;(3)采用低速电钻开口,攻丝后再拧入螺钉较为安全;(4)在保证抗拔出力的前提下,选择直径较细的螺钉,这样术中螺钉可调整的角度较大;(5)术中为避免伤及C2神经根及寰枢间静脉丛,应紧贴寰椎后弓后下方的骨膜下进行操作;(6)术前通过X线及CT扫描测量,如发现寰椎椎弓根发育异常,应选择其它内固定方式。
综上所述,在三维平板透视系统的引导下,运用上颈椎椎弓根螺钉内固定治疗不稳定型上颈椎骨折,能最大限度地保留颈部的活动度,而且可操作性强、安全性高,是颈椎后路固定术中理想的手术方式之一。因此,高性能的透视定位设备和显著的临床疗效,使上颈椎椎弓根螺钉内固定术成为值得进一步推广的手术治疗方式。
[1] 李辉南.颈椎骨折脱位1266例临床流行病学分析[D].吉林大学,2003.4.
[2] Kakarla UK,Chang SW,Theodore N,at al.Atlas fractures[J].Neurosurgery,2010,66:60-67.
[3] 贺永雄,刘斌,邢文华,等.单纯后路颈椎椎弓根钉棒系统内固定治疗下颈椎骨折脱位[J].中华创伤骨科杂志,2011,13:378-380.
[4] Resnick DK,Benzel EC.C1-C2pedicle screw fixation with rigid cantilever beam construct:case report and technical note[J].Neurosurgery,2002,50(2):426-428.
[5] 马向阳,尹庆水,吴增晖,等.枢椎后路侧块螺钉与椎弓根螺钉固定强度的生物力学评价[J].中华创伤杂志,2006,22(5):345-347.
[6] Kotani Y,Cunningham BW,Abumi K,et al.Biomechanical analysis of cervical stabilization systems.An assessment of transpedicular screw fixation in the cervical spine[J].Spine,1994,19:2529-2539.
[7] 沈源彬,关宏刚,陈苑妮,等.Iso-C 3D导航系统下椎弓根钉内固定治疗颈椎骨折脱位[J].中国矫形外科杂志,2012,20(14):1278-1281.
[8] 陈敬煌,徐杰.寰枢椎椎弓根螺钉内固定技术研究进展[J].国际骨科学杂志,2012,33(03):184-185.
[9] 王守国,徐用亿,谢跃,等.后路椎弓根螺钉内固定融合术治疗创伤性寰枢椎不稳[J].中国矫形外科杂志,2011,19(16):1332-1335.
