某市公立医院门诊和住院患者医疗费用与支付方式的调查分析
2014-02-08吴海峰张维斌潘传波
潘 伦,何 坪,吴海峰,邓 宇,张维斌,潘传波
随着新医改的逐步推进,基本医疗服务的保障提供显得尤为迫切和重要[1]。基本医疗的保障提供对于分流患者,合理利用医疗资源,缓解“看病难、看病贵”,让居民感受新医改的成效等具有十分重要的现实意义和政策应用价值[2]。本研究通过调查分析某市居民实际门诊和住院医疗的疾病类型、医保类型、医疗费用结构、费用支付方式等,分析基本医疗保障中存在的问题,并在此基础上提出相应的保障措施。
1 对象与方法
1.1 调查对象 将某市主城区公立医院分为一级医院、二级医院、三级医院三类,采用随机抽样方法,从三类医院中各抽取1家医院。
1.2 调查方法 2011年1—12月,从每月中随机抽取某1天,获取“门诊与出院患者及费用”等数据,分析现状和存在的问题。

2 结果
2.1 门诊服务现状 门诊就诊者平均总费用为134.13元,其中自费117.39元,报销比例为12.48%。药品费用占门诊医疗费用的比例为74.37%。
2.1.1 不同等级医院就诊者的医保类型、医疗费用及费用支付情况 三类医院的门诊总量为1 968人次,其中一级、二级、三级医院的门诊量分别为162人次、871人次、935人次,占门诊总量的8.23%、44.26%、47.51%;门诊就诊者主要集中在二级、三级医院,占总量的91.77%。1 968人次中,医保类型为职工医保、城乡医保、自费者分别为523人次、95人次、1 350人次,占总量的26.57%、4.83%、68.60%;门诊就诊者医保类型以自费类型为主。一级、二级、三级医院就诊者的自费比例分别为12.96%、70.72%、76.26%;一级、二级、三级医院门诊就诊者的医保类型比较,差异有统计学意义(P<0.05)。一级、二级、三级医院门诊就诊者的药品费、检查费、治疗费比较,差异均有统计学意义(P<0.05)。一级、二级、三级医院门诊就诊者的统筹支付、自费费用比较,差异均有统计学意义(P<0.05,见表1);二级、三级医院门诊就诊者的自费金额分别为一级医院的1.16倍、1.68倍。
2.1.2 不同疾病类型就诊者的医保类型、医疗费用及费用支付情况 不同类型疾病的门诊量为547人次,其中普通疾病、慢性疾病、重大疾病、预防保健的门诊量分别为492人次、43人次、4人次、8人次,占门诊量的89.95%、7.86%、0.73%、1.46%;门诊就诊者主要为普通疾病。547人次中,医保类型为职工医保、城乡医保、自费者分别为128人次、21人次、398人次,占总量的23.40%、3.84%、72.76%;门诊就诊者医保类型以自费为主。普通疾病、慢性疾病、重大疾病、预防保健就诊者的自费比例分别为77.64%、25.58%、25.00、50.00%;不同类型疾病就诊者的医保类型比较,差异有统计学意义(P<0.05)。不同类型疾病就诊者的药品费、检查费、治疗费比较,差异均有统计学意义(P<0.05)。不同类型疾病门诊就诊者的统筹支付、自费费用比较,差异均有统计学意义(P<0.05,见表2);重大疾病就诊者的自费金额分别为普通疾病、慢性疾病、预防保健的1.10倍、1.66倍、1.34倍。
2.1.3 不同等级医院常见病医疗费用、费用支付情况 对调查的3所公立医院发病率处于前十位的上呼吸道感染、慢性支气管炎的医疗费用进行比较,结果显示:不同等级医院上呼吸道感染的药品费、检查费、统筹支付及自费金额间差异有统计学意义(P<0.05);不同等级医院慢性支气管炎的药品费、检查费、治疗费、统筹支付及自费金额间差异有统计学意义(P<0.05,见表3)。一级医院上呼吸道感染的自费支付金额为40.8元,是二级医院、三级医院的36.88%、55.75%;慢性支气管炎的自费支付金额为95.3元,是二级医院、三级医院的73.05%、88.64%。

表1 不同等级医院就诊者的医保类型、医疗费用及费用支付情况比较
注:门诊总量为抽样12 d的门诊总量;*为χ2值
2.2 住院服务现状 住院患者平均总费用4 123.38元,其中自费2 325.75元,报销比例为43.60%。药品费用占住院医疗费用的63.33%。
2.2.1 不同等级医院就诊者的医保类型、医疗费用及费用支付情况 三类医院平均每天的出院总人次为90人次,其中一级、二级、三级医院的出院人次分别为9人次、33人次、48人次,占出院总人次的10.00%、36.67%、53.33%;出院主要集中在三级医院,占总量的53.33%。90人次中,医保类型为职工医保、城乡医保、自费者分别为26人次、27人次、37人次,占总量的28.89%、30.00%、41.11%,自费比例较高。一级、二级、三级医院就诊者的自费比例分别为0、42.42%、47.91%;一级、二级、三级医院住院者的医保类型比较,差异有统计学意义(P<0.05)。一级、二级、三级医院住院者的药品费、检查费、治疗费比较,差异均有统计学意义(P<0.05);二级、三级医院住院者的药品费用分别为一级医院的1.52倍、1.70倍。一级、二级、三级医院住院者的统筹支付、自费费用比较,差异均有统计学意义(P<0.05,见表4);住院者的自费金额二级、三级医院分别为一级医院的3.42倍、4.90倍。人均住院总费用在一、二、三级医院分别为2 302.8元/人、3 962.2元/人、4 730.1元/人,人均住院总费用三级医院最高,一级医院仅约为三级医院的一半。
2.2.2 不同疾病类型就诊者的医保类型、医疗费用及费用支付情况 平均每天不同类型疾病的出院人次为30人次,其中普通疾病、慢性疾病、重大疾病的出院量分别为21人次、8人次、1人次,占70.00%、26.67%、3.33%;出院者主要为普通疾病。不同类型疾病出院者的医保类型比较,差异无统计学意义(P>0.05)。不同类型疾病出院者的药品费、检查费、治疗费比较,差异均有统计学意义(P<0.05);药品费用是医疗费用的主体,均超过医疗总支出的60%以上,其中以重大疾病最高(77.42%),其次是慢性疾病(68.68%),普通疾病最低(66.49%)。不同类型疾病出院者的统筹支付、自费费用比较,差异均有统计学意义(P<0.05,见表5);重大疾病、慢性疾病、普通疾病人均自费支付金额分别为5 180.3元、2 888.9元、2 005.4元,普通疾病的个人负担占2011年全市城镇居民家庭人均可支配收入(20 249.7元[3])的9.90%。
2.2.3 不同等级医院常见病住院医疗费用、费用支付情况 对调查的3所公立医院发病率处于前十位的支气管炎、冠心病、高血压、糖尿病的医疗费用进行比较,结果显示:不同等级医院上述常见病的药品费、检查费、治疗费、统筹支付及自费金额间差异有统计学意义(P<0.05,见表6)。一级医院的住院总费用、自费支付金额较低,仅为二、三级医院的1/2~1/3。
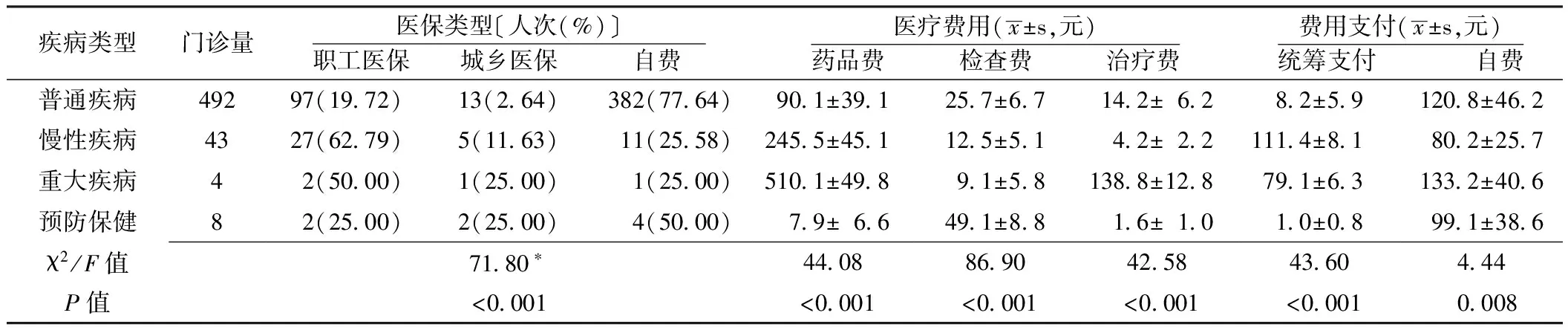
表2 不同疾病类型就诊者的医保类型、医疗费用及费用支付情况比较
注:门诊量为3所医院门诊量总和/3;*为χ2值
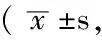
表3 不同等级医院常见病的医疗费用、费用支付情况比较元)
注:门诊量为12 d门诊量总和/12

表4 不同等级医院住院者的医保类型、医疗费用及费用支付情况比较
注:出院人次为3所医院抽样12 d的出院人次量总和/36;*为χ2值

表5 不同疾病类型出院者的医保类型、医疗费用及费用支付情况比较
注:-为采用确切概率法;出院人次为3所医院抽样12 d的出院人次量总和/36

表6 不同等级医院常见病的住院医疗费用、费用支付情况比较元)
注:出院人次为12 d出院人次之和
3 讨论
3.1 某市居民门诊医疗费用存在的问题 (1)门诊自费人数比例较高,费用报销比例较低。特别是在二、三级医院,自费人数比例都在70%以上,自费支付比例几乎达到总费用的90%以上。结合门诊疾病类型的统计结果,应与某市没有实行普通疾病门诊统筹有关,直接导致居民医疗成本和负担的上升。(2)门诊量主要集中在二、三级医院。尽管二、三级医院门诊费用高,报销比例低,但居民看病依然青睐二、三级医院,基层医疗机构的门诊量不足二、三级医院的两成。分析原因,可能仍与医保政策引导不力和基层医疗机构自身业务能力水平不高有关。(3)门诊疾病类型以普通疾病为主体,达到门诊总量的89.95%。提示普通疾病门诊需求较大,应尽快推行门诊普通疾病统筹,切实降低居民就医成本。(4)药品费用比例较高,占门诊医疗费用的74.37%。提示目前医院“以药养医”的现象依然突出,降低药品费用,能有效降低整个医疗费用。(5)同样类型的疾病,基层医疗机构药品费用竟高于二、三级医院,提示可能存在过度利用基本医疗保险基金,甚至套取医保资金的现象,可能与医疗保险经办机构监管手段少,监管措施简单、不力有关。
3.2 某市居民住院费用存在的问题 (1)住院费用报销比例依然不高。虽然按照医保政策,参加城乡居民医保的患者,最低报销比例应在40%以上,参加职工医保的患者,最低报销比例在85%以上,但实际报销比例仅43.60%。根据调查结果,每位住院患者需自己负担2 325.75元,这一比例达到该年某市城镇居民人均可支配收入的11.49%。提示医保政策设计和报销制度上可能存在一些不足和缺陷。(2)药品费用占主导,达到住院费用的63.33%。尽管某市实行了药品统一采购平台,但药品费用依然居高不下,提示降低药品费用乃至整个医疗费用,仍是一个任重道远的事情。(3)同一病种,不同级别的医院费用相差较大。一级医院费用较低,住院总费用仅为二、三级医院的1/2~1/3。而三级医院的住院总费用最高。
3.3 建议
3.3.1 建立基本药物统一采购、供应制度,各级医院同步使用基本药物,完善基本药物制度,着力推进药品管理体制改革,降低基本医疗费用 通过市级医保合作管理平台,共同推进并完善国家基本药物制度改革。一是建立科学的基药目录的遴选机制,逐步使医保甲类药品目录与基本医药目录并轨。可根据基本医疗服务需求及医疗保险筹资水平、医疗卫生资源配置等,动态调整医保药品目录,遴选专家应增加基层用药者或药学专家比例(达到80%以上),将基层用药经验与药学效力理论有机结合,保证基药目录的科学性和实用性,提高市级基药增选质量。二是基本医疗保障制度确定的药物目录为基础,完善药品定价政策。建立药品谈判采购、供应机制,可采取集中或分散采购办法,控制药品价格。对生产基药的厂家,财政给予适当补偿或者合理动态定价,遵循药物生产的价格规律,保证生产稳定和药品配送,利于企业发展,也保证医疗机构与居民的用药。三是同一品规的药品应确定不少于3家中标生产企业,以便断档时选择替代。四是对用基本医疗服务用药量较大的药品可通过公开招标药品和卫生材料生产企业或本地优质国有企业试行定点生产与供应,简化包装,降低成本,定点生产的基本药品实行政府统一定价。在保证基层主要用药基础上,促进本地企业发展并良好地履行国有企业社会责任。五是对不按约定要求生产、配送的企业进行限制和处理(如对替代药品价格补差等),情节严重者终止合同退出平台或不续合同。六是各级医疗机构同步实施基本药物,二级医院基本药物使用量和销售额应达到50%以上;三级医院基本药物销售额要达到25%以上。所有基本医疗保障定点医疗机构的基本药物实行统一配送,统一零售价格。保证居民用药的连续性,降低药品费用,控制医疗成本。
3.3.2 建立完善、科学的基本医疗保险支付体系,充分发挥医保资金的保障效率 根据国家人社局《人力资源社会保障部关于进一步推进医疗保险付费方式改革的意见》(人社部发[2011]63号)和卫生部、财政部《关于推进新型农村合作医疗支付方式改革工作的指导意见》(卫农卫发[2012]28号),调整基本医疗保险制度的顶层设计,实现“基本医疗”和“重特病”两手抓,制定统一的医疗保险政策。
3.3.2.1 引导基本医疗进基层医疗机构,降低医疗费用 (1)建立有助于形成分级医疗体系的费用支付制度,逐步提升基层医疗机构服务费用报销比例,合理核定大中型医疗机构医保费用分担额度、拉大报销比例和起付线等,引导医保资金向基层医疗机构倾斜[4-6]。建议基层医疗机构门诊报销比例上浮20%,住院报销比例上浮10%,全面取消基层医疗机构起付线。二级医疗机构则保持不变,起付线调至300元,三级医疗机构报销门诊报销比例下调20%,住院报销比例下调10%,起付线调至650元。(2)将慢性病的临床预防、康复服务、全科医师签约式服务[7]等基本医疗服务纳入医保统筹支付范畴试点,引导患者到基层医疗机构就诊。(3)整合基本公共卫生服务投入,探索建立基层医疗机构签约服务,按服务人头预付医保费制度[8],适应全科医师制度的落实。
3.3.2.2 实行门诊统筹,建立基本医疗服务包,提高门诊支付力度 落实国家医保制度改革政策,建立全市医疗保险门诊统筹基金,将两类医保人群整合,实行统一报销标准,根据筹资水平设定限额报销标准(超过部分,通过大病统筹基金按一定比例报销),对市民门诊医疗服务费用予以统筹支付,引导患者基本医疗主要接受门诊诊疗服务,减少居民一般常见病、多发病“小病住院医疗、过度医疗”等现象。建议门诊普通疾病报销比例55%(一级医疗机构75%,二级医疗机构55%,三级医疗机构35%),报销限额5 000元/人·年。一年累计5 000元以上的部分,可通过大病统筹基金进行报销,70岁以下报销比例60%,70岁以上报销比例70%,报销限额为2万元/年·人。
3.3.2.3 加大纳入基本医疗服务包疾病的住院报销比例,继续坚持“保重大”,防止“因病致贫、因病返贫” 建议住院普病报销比例75%(一级医疗机构85%,二级医疗机构75%,三级医疗机构65%)。继续坚持“保重大”,重特病按医院等级报销比例达到92%(一级)、88%(二级)、84%(三级)。
3.3.2.4 探索按病种付费制度,及时修订基本医疗服务诊疗目录和标准 住院及门诊大病医疗费用的支付,要结合医疗保险统筹基金支付水平逐年提高,探索实行以按病种付费为主的付费方式[9]。可优先选择临床路径明确、并发症与合并症少、诊疗技术成熟、质量可控且费用稳定的常见病、多发病。同时,兼顾儿童白血病、先天性心脏病等当前有重大社会影响的疾病。例如,2008年在我市6县(黔江、九龙坡、永川、荣昌、石柱、梁平)的按临床路径试点,探索按病种分组(DRGs)付费的办法所取得的成功经验,值得推广与应用。其次,及时修订基本医疗服务诊疗目录与支付标准[10],既可以控制医疗机构的不合理扩张和医疗费用的过度上涨,又能保障对医疗机构服务给予合理的补偿。
3.3.2.5 建立基本医疗保障与公共卫生服务的有机衔接,降低居民发病率 落实预防为主、防治结合的卫生工作方针,实现人人享有基本卫生保健的目标。将基本公共卫生服务融入到基本医疗保险制度中。从基本医疗保障基金中落实部分公共卫生服务经费,逐步扩大公共卫生服务包内容(如慢性病的临床预防等)[11],让参保人群享有更多的公共卫生服务。促成“医防结合”的基本医疗卫生服务模式形成,降低居民发病率、减少医疗费用支出,保障医保资金来源和合理有效使用。
3.3.3 建立基本医疗监管机制,防止资金滥用 目前,医疗保险经办机构对基本医疗服务行为监管手段少,监管措施简单、不力,这就可能造成定点医疗机构与患者合谋,过度利用基本医疗保险基金,甚至套取医保资金。但是,单由市级医保中心实施监管,一是权力过于集中容易产生腐败,二是现有力量明显不足难以实施其责。建议建立利益相关群体(医院监管员、医保专家)组成医疗质量管理和医疗保险相结合的基本医疗服务监管队伍,制订监控标准体系,明确监控重点环节,实行组织、行业监管和社会监督并举综合监督措施。充分利用信息管理系统,通过建立基金决策分析系统、预警系统,完善数据采集和加强数据分析,对单位和个人缴费、参保人员就医、医生医疗、两定机构费用支出的实时监控,强化对医疗行为和医疗费用的监控,建立诚信档案,将监测、考评和监督检查的结果与医保实际付费挂钩。确保实施支付方式改革后医疗机构服务内容不减少,服务水平不降低,保证服务质量和控制费用不合理上涨的双重目标,切实维护参合人员利益。
1 雷海潮.实现人人享有基本医疗卫生服务的关键问题探讨[J].卫生经济研究,2008,25(5):3-5.
2 王云竹.中国基本医疗保障研究[D].上海:复旦大学社会发展与公共政策学院,2007.
3 重庆统计年鉴2012[EB/OL].http://www.cqtj.gov.cn/tjnj/2012/indexch.htm,2012-3-15.
4 杨文怡.新医改背景下基本医疗服务和基层医疗卫生机构关系探讨[J].2011,9(2):46-47.
5 刘小兵.对中国基本医疗保险范畴界定的再研究[J].财经研究,2002,28(11):32-33.
6 雷光和.以基本医疗保险为视角的双向转诊激励与约束机制构建研究[J].中国全科医学,2013,16(6):1829-1832.
7 程敏,田军.城市社区卫生服务中心家庭医生工作的探索与思考[J].中国全科医学,2013,16(7):2260-2263.
8 何坪,刘平,潘传波,等.基层医疗卫生机构综合配套改革与实践(以重庆市渝中区为例)[J].重庆社区卫生,2012,(4):13-17.
9 陈自满.我国医疗服务支付机制的改革与思考[J].铜陵学院学报,2012,11(3):26-28.
10 王云竹.中国基本医疗保障研究[D].上海:复旦大学社会发展与公共政策学院,2007.
11 吴海峰,何坪,潘伦,等.基于能力角度对重庆市基本公共卫生服务的思考[J].中国全科医学,2013,16(4):62-65.
