不同前置胎盘类型与孕期出血状况临床研究
2012-09-13李富萍赵有红脱淑梅
李富萍 赵有红 脱淑梅
甘肃省妇幼保健院,甘肃兰州 730000
前置胎盘是妊娠晚期的严重并发症,是最常见的产科急症之一,与围生期母儿的发病率和死亡率密切相关,也是严重产后出血的常见原因之一[1]。国内报道前置胎盘分娩时发生率为0.24%~1.57%,国外文献报道为0.3%~9.0%。本文对我院2008年5月~2012年1月的前置胎盘患者相关资料进行回顾性分析,探讨前置胎盘的诱发因素及产前出血状况。现报道如下:
1 资料与方法
1.1 一般资料
选取我院2008年5月~2012年1月治疗的前置胎盘患者198例作为病例组,根据每一例病例住院号选择与其最接近的同期住院并排除病理性妊娠的正常产妇作为对照组。198例前置胎盘患者均根据末次月经、孕期B超检查结果核实孕周无误,孕龄满28周。其中完全性前置胎盘组93例,部分性前置胎盘50例,边缘性前置胎盘37例,低置胎盘组18例。
1.2 方法
回顾分析前置胎盘患者及同期对照组孕妇的病例资料,收集其围生期的主要临床资料,将收集到的前置胎盘患者数据进行分析。前置胎盘类型诊断标准参照乐杰主编的教育部普通高等教育“十一五”国家级规划教材《妇产科学》(第七版),孕前诊断根据分娩前超声检查定位胎盘位置:完全性前置胎盘指胎盘完全覆盖宫颈内口;部分性前置胎盘指胎盘边缘覆盖部分宫颈内口;边缘性前置胎盘指胎盘下缘达宫颈内口但未覆盖宫颈内口;低置胎盘超声诊断界值为胎盘边缘距离<5cm。少数产前无B超检查提示,仅剖宫产术中证实为前置胎盘或产前B超与剖宫产术中或产后诊断不符者以后者为准。出血终止妊娠者指孕34周前因突发性大出血急诊终止妊娠,出血未终止妊娠者至少有过1次出血史但非突破性大出血,无出血者是指孕34周前无出血史。
1.3 统计学方法
采用SPSS 19.0统计软件进行分析。计量资料数据以均数±标准差(±s)表示,比较采用t检验,不同类型间比较采用方差分析,行F检验。计数资料比较采用χ2检验。以P<0.05 为差异有统计学意义。
2 结果
2.1 对照组与前置胎盘组产科高危因素分析
将对照与前置胎盘组的产科高危因素年龄、孕次、产次、人流次及有无剖宫产史加以分析,可发现孕次、产次、人流次、剖宫产史的组间差异有统计学意义;在发生前置胎盘的病例中≥30岁的孕妇占56.06%,与对照组(42.06%)比较,差异有统计学意义,见表1。
2.2 不同类型前置胎盘产科危险因素比较
前置胎盘组病例资料中有一种或多种产科危险因素的病例达132例,占总数的66.7%。产科危险因素中,4 组年龄、孕次、产次、人流次和剖宫产次比较,差异无统计学意义(P>0.05),见表2。
表1 对照组与前置胎盘组产科高危因素分析(±s,次)
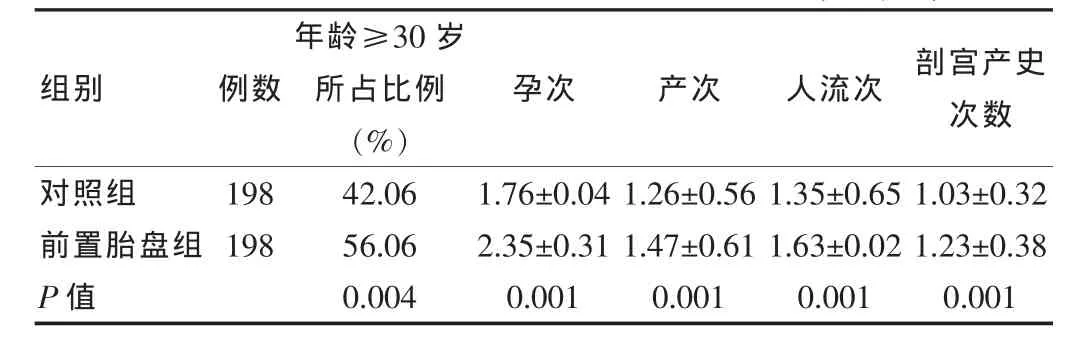
表1 对照组与前置胎盘组产科高危因素分析(±s,次)
组别例数年龄≥30岁所占比例(%)孕次 产次 人流次 剖宫产史次数对照组前置胎盘组P值198 198 42.06 56.06 0.004 1.76±0.04 2.35±0.31 0.001 1.26±0.56 1.47±0.61 0.001 1.35±0.651.63±0.02 0.001 1.03±0.32 1.23±0.38 0.001
表2 不同类型前置胎盘产科高危因素比较(±s)

表2 不同类型前置胎盘产科高危因素比较(±s)
因素 中央性 部分性 边缘性 低置 F值 P值年龄(岁)孕次(次)产次(次)人流(次)剖宫(次)30.68±5.16 2.48±0.39 1.75±0.67 1.71±0.18 1.18±0.44 30.70±3.84 2.22±0.23 1.38±0.53 1.52±0.74 1.10±0.30 29.51±4.72 2.35±0.23 1.37±0.49 1.64±0.551.16±0.38 27.94±3.81 2.00±0.251.44±0.70 1.44±0.28 0 2.450.92 1.49 0.58 1.46 0.07 0.43 0.22 0.63 0.23
2.3 不同类型前置胎盘34周前出血状况比较
前置胎盘组病例资料中孕34周前发生出血的例数为109例,占55.1%,因出血终止妊娠者41例,占20.7%,中央性前置胎盘中发生突破性大出血者占25.8%,略高于其他类型前置胎盘组,但不同前置胎盘类型在孕34周前发生产前出血几率无比较,差异无统计学意义(χ2=2.443,P=0.486>0.05)。见表3。

表3 不同类型前置胎盘34周前出血状况比较[n(%)]
3 讨论
目前前置胎盘形成的病因尚不清楚,多数研究认为可能与产科危险因素如既往剖宫产史、人工流产史、多产或多胎妊娠、孕妇高龄等有关[2]。研究表明,随着年龄的增长,前置胎盘的发生危险增加,年龄每增加1岁发生前置胎盘的危险增加12%,34岁以上的孕妇的前置胎盘发生的危险性是20岁以下孕妇的3 倍。从生理学方面来说,随着妇女年龄的增加,越来越多的胶原蛋白替代了子宫肌层动脉壁的正常肌肉成分。这些血管壁损害可以限制动脉管腔的扩张,继而影响胎盘的血运。这些情况被推测有可能在高龄孕妇前置胎盘的发生过程中起重要作用[3]。剖宫产、多次妊娠、流产和分娩等对子宫内膜或肌层损伤较重,引起炎症或萎缩性病变,影响子宫内膜生长,进一步导致前置胎盘的发生。本组病例调查分析提示年龄(≥30岁)、人工流产史、孕产次、剖宫产史均与前置胎盘存在关联,与文献报道一致。不同胎盘类型之间年龄、孕次、产次、人流次和剖宫产次比较,差异无统计学意义(P>0.05),提示产科高危因素可能与前置胎盘类型无关。Bahar等[4]在不同类型前置胎盘的高危因素及妊娠结局的研究中亦有相同结论,认为产科高危因素与前置胎盘类型无关。
前置胎盘的主要症状为妊娠晚期或临产时发生无诱因、无痛性的阴道流血。有文献报道[5],前置胎盘患者在34周前有1/2 以上会发生产前出血,但大部分很少会发生严重后果,需要终止妊娠,从本组病例中可以看到前置胎盘在孕34周前发生出血的几率为55.1%,因出血终止妊娠者仅占20.7%。因此,在前置胎盘治疗中,妊娠未达34周者,在确保母儿安全的情况下以期待保守治疗为主,尽可能延长孕周,提高胎儿存活率,降低围生儿死亡率,胎肺成熟后随时考虑适时终止妊娠。
前置胎盘发生阴道流血的时间、次数、出血量,一般认为与前置胎盘类型有关,前置胎盘类型可以提示病情的轻重,决定母儿的预后[5]。本组病例研究发现,孕34周前发生产前出血及因出血需紧急终止妊娠者的比例差异无统计学意义(P>0.05),说明轻度前置胎盘同样有大出血的可能,且病情的轻重与出血量有关,而不能由前置胎盘类型来衡量,前置胎盘类型并不能预测产前是否发生突破性大出血,决定母儿预后。
[1] Dola CP,Garite TJ,Dowling DD,et al.Placenta previa:does ittype affect pregnancy outcome[J].Am J Perinatol,2003,20(7):353-360.
[2] Tuzovic L,Djelmis J,Ilijic M.Obstetric risk factors associated with placenta previa development:case-control study[J].Croat Med J,2003,44(6):728-733.
[3] 聂红.前置胎盘危险因素与妊娠结局的病例对照研究[J].广东医学,2008,29(6):996-998.
[4] Bahar A.Risk factors and pregnancy outcome in different types of placenta previa[J].J Obstet Gynaecol Can,2009,31(2):126-131.
[5] 支佩颖,陈朝芬.前置胎盘剖宫产产后出血高危因素分析[J].中国现代医生,2011,49(30):144-145.
