规范全脑血管造影术的并发症分析
2012-06-09录海斌马丽徐海芳
录海斌 马丽 徐海芳
随着医学诊疗技术的发展,特别是头部3.0T MRI及256排螺旋CT检查的逐渐普及,使脑血管成像检查取得了长足的进步,但是这些检查目前仍无法全面、清晰、动态的了解脑血管情况,特别是在脑灌注及侧支循环的评估方面,故全脑数字减影血管造影(digital subtraction angiography, DSA)仍被视为诊断脑血管疾病的“金标准”[1]。随着全脑DSA各级医院的逐渐普及,其有创性及风险性越来越受到关注。现将本院规范开展脑血管造影730例患者的临床资料进行回顾分析。
1 资料与方法
1.1 一般资料 选择2007年3月-2012年2月在本院行全脑血管造影术患者730例,男412例,女318例;年龄16~83岁,平均(62±3)岁。其中脑梗死399例,短暂性脑缺血发作189例,脑出血68例,蛛网膜下腔出血50例,其他疾病24例。造影检查标准符合1995年全国第四届脑血管病学术会议制定的标准,均经临床及影像学证实。
1.2 方法
1.2.1 术前准备
1.2.1.1 患者准备 (1)详细了解患者的症状体征,了解双股动脉及双足背动脉搏动情况;(2)常规术前检查、血常规、凝血功能、肝肾功能、血糖、甲状腺功能、心电图及胸片、颈部血管彩超、经颅多普勒(Transcranial Doppler, TCD),必要时行脑磁共振血管造影(magnetic resonance angiography,MRA)或CT血管造影(CT Angiography, CTA);(3)应用二甲双胍的糖尿病患者停用该药物至少48 h,造影后至少48 h重新应用;(4)术前禁食8 h;(5)蛛网膜下腔出血患者血管痉挛期给予尼莫地平针静脉推注。
1.2.1.2 物品准备 脑血管造影手术包1个,压力袋2个,戈德曼Y型连接阀1个,三通接头2个,5F猪尾巴导管1根,5F单弯导管1根,泰尔茂6F导管鞘1个,0.035in160 cm弯头泥鳅导丝1根;高压注射器及其连接管;绷带2卷;带有指脉氧监测的监护器一台;输氧管道1套;软包装生理盐水或软包平衡液500 ml×4瓶,2%利多卡因针5 ml×1支,碘比醇300非离子型造影剂(三代显),造影剂用量一般不超过8 ml/kg。
1.2.2 术中操作
1.2.2.1 操作程序 应用改良的Seldinger穿刺技术穿刺右侧股动脉,以此连接高压注射器、Y型连接阀、三通注射器及造影导管、压力袋加压的生理盐水滴注,形成一个密闭的管道通路,严格排空空气,保持生理盐水滴速20~30滴/min。在导丝引导下由动脉鞘导入造影导管,透视下依次到达靶血管,退出导丝后“冒烟”确认导管头端到位满意,开通三通连接高压注射器的通道,行脑血管造影。造影剂用量及压力见表1。
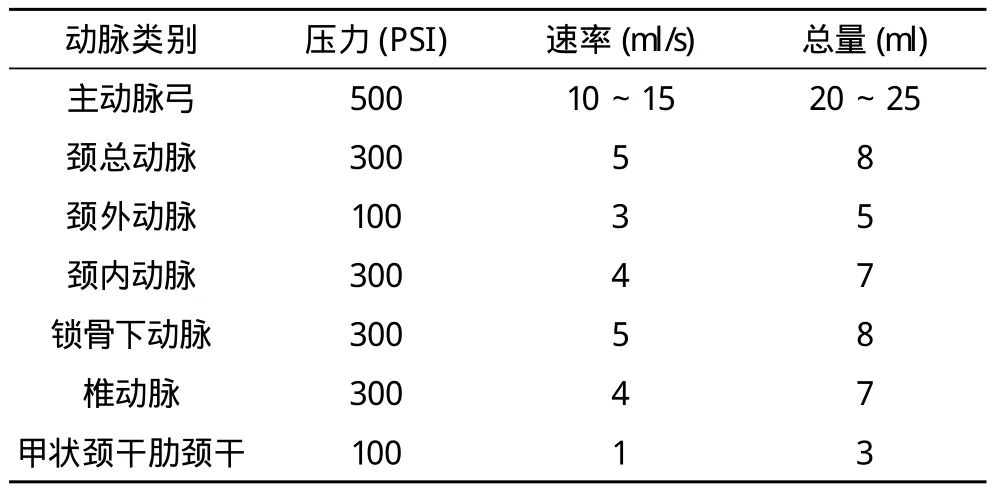
表1 全脑血管造影检查各动脉造影剂用量及压力参考表
1.2.2.2 造影思路 采取“分级造影”的方法:(1)猪尾导管主动脉弓造影,观察头臂干、左侧颈总动脉、左侧锁骨下动脉显影,观察有无斑块、狭窄;(2)单弯导管行双侧颈总及锁骨下动脉造影,观察颈内动脉及椎动脉开口情况;(3)超选椎动脉及颈内动脉造影。操作过程中只要发现靶向血管有斑块或狭窄,则尽量避免进一步深入导管,避免出现血栓脱落导致脑供血动脉栓塞。
1.2.3 术后处理 拔动脉鞘,压迫止血15 min。注意事项:(1)压迫手法:左手中指压迫内穿刺点,无名指压迫内穿刺点近段,食指压迫远端,右手食中两指压迫外穿刺点,压迫时间15 min,分5-5-5压迫法,即每5 min适当放松压迫力量。(2)压迫后绷带加压包扎,1 kg盐袋放置包扎部位6 h,右下肢制动12 h,24 h内禁止下床活动,3 d内禁右下肢承重、屈曲及可能增高腹压的动作。水化:嘱患者大量饮水,2500 ml/d,连续3 d,不能进食者静脉输液补充液体,3 d后复查肾功能。
2 结果
本组中共出现并发症19例,发生率2.60%。神经系统并发症6例,占0.82%,分别为意识障碍1例,皮质盲1例,短暂性全面遗忘2例,血管痉挛1例,恶心、呕吐1例。局部并发症11例,发生率1.50%,其中穿刺部位皮下血肿7例(1例后期合并下肢静脉血栓形成),局部淋巴结肿大2例,股动脉夹层2例。全身并发症2例,发生率0.3%,表现为皮疹。以上症状经及时积极对症处理,均无相关后遗症。
3 讨论
3.1 皮下血肿 穿刺部位皮下血肿7例,发病率0.96%,表现为穿刺部位及周围皮肤瘀斑,皮下血肿,早期有压痛,听诊无异常血管杂音,彩超排除动静脉瘘及假性动脉瘤。其中3例患者术前联合口服阿司匹林肠溶片及氯吡格雷片,且起病早期应用低分子肝素钙针抗凝;1例患者有房颤病史,长期口服华法令钠片;3例患者在穿刺时进行了重复多次的穿刺,间隔期压迫时间较短;其中5例患者出现在前360例造影检查术中。发现以上情况后,此后针对此类患者造影后延长压迫止血时间及穿刺侧肢体制动时间,后期此类并发症仅2例。Kaufmann等[2]回顾性分析显示,皮下血肿发生率为4.2%,与其相比,本组病例中其发生率明显降低。
3.2 穿刺侧下肢深静脉血栓 在发生穿刺部位皮下血肿的患者中,1例患者左下肢肌肉萎缩,右下肢代偿粗壮,股动脉迂曲;穿刺及压迫止血困难,压迫止血及下肢制动时间均延长,但术后穿刺部位仍出现面积较大皮下血肿、右下肢水肿,考虑下肢深静脉血栓形成,后经彩超证实,给予积极抗凝、活血等治疗,下肢水肿消失,复查彩超提示血栓消失。本例深静脉血栓形成原因考虑为在患者基础疾病的基础上,制动时间延长,穿刺部位血肿压迫股动脉鞘内结构,导致股静脉回流障碍所致。
3.3 淋巴结肿大 穿刺部位引流淋巴结肿大2例,经彩超排除血肿等其他情况,确认为淋巴结肿大;给予热敷及外用药物对症治疗,约4周后淋巴结肿大消失。淋巴结肿大的报道较少见,本组病例主要表现为穿刺部位疼痛,可触及皮下肿物,质韧,有压痛,活动度小,边界清楚,考虑与穿刺时局部刺激有关,初疑为皮下血肿,后经彩超证实为肿大的淋巴结。因此,穿刺点选择时尽量避开腹股沟淋巴结组群部位。
3.4 动脉夹层 本组发生穿刺股动脉夹层2例,为逆行夹层,重新选择对侧股动脉穿刺,于脑血管造影结束后在髂总动脉造影见夹层已消失。本组未出现脑供血动脉夹层并发症。赵燕民等[3]报道2460例脑血管造影,有3例出现脑供血动脉夹层。分析股动脉夹层原因可能与反复穿刺、应用直头导丝、进导丝时动作粗暴、遇到阻力不透视观察等有关,故应严格规范操作程序,最大程度的避免出现此类情况。造影时尽量轻柔操作,始终保持导丝头端及导管头端在透视野之内,应用导丝引导造影导管,每次导管到位撤出导丝行造影前观察导管头端是否在血管内随脉搏跳动,形态上是否张力较高,轻轻手推帽檐,证实导管不贴血管壁,不顶血管;然后行造影。经以上步骤基本上最大程度上避免血管夹层形成。
3.5 血管痉挛 本组发生血管痉挛1例,发生率0.1%,与赵燕民等[3]报道接近。本例为48岁男性蛛网膜下腔出血患者,于出血后第3天行DSA检查,单弯导管进入右侧颈内动脉之后行造影检查时发现血管痉挛。分析原因:该患者为蛛网膜下腔出血后第3天,理论上为血管痉挛期,导管进入颈内动脉过高,行300 PSI压力高压造影,刺激血管导致痉挛发生,可见颈内动脉成串珠样改变,立即回撤导管,手推“冒烟”见痉挛缓解,但未完全解除,随即给予尼莫同2 ml+生理盐水8 ml自造影导管注入颈内动脉5 ml,5 min后“冒烟”复查,血管痉挛消失。可以采取术前尼莫同4 ml/h持续泵入预防血管痉挛,术中轻柔操作,尽量避免术中导管位置过高,颈内动脉造影时导管位置不超过第2颈椎水平,选择压力不超过200 PSI为宜。
3.6 血栓栓塞事件及气栓事件 本组病例未出现血栓栓塞事件。血栓事件是造影过程中最严重的并发症,可能导致患者失语、偏瘫、昏迷、植物状态,甚至出现死亡;气栓事件可能导致患者在手术过程中癫痫发作。主要原因是斑块脱落、导管内血栓形成、快速回撤导丝致导管系统内负压形成气泡等。预防方法:(1)严格连接导管系统形成密封管道;(2)持续加压袋泵入液体(3)回撤导丝速度要慢;(4)每次冒烟或者造影前回抽导管,检查有无气泡形成;(5)术前常规检查颈部血管彩超,若有斑块,特别是易损斑块时,尽量在造影时采取分级造影的方法,避免导管进入有斑块区域,或者造影时应用“路图”、借助导丝避开斑块。有报道显示,避免血栓形成在全身肝素化的情况下进行[4],结合具体情况考虑肝素化可能导致患者穿刺部位血肿几率增大、出血患者不适合肝素化等。本组患者均未采用全身肝素化,仅给予密闭持续滴注的管道系统应用。
3.7 短暂性全面遗忘症(transient global amnesia, TGA)短暂性全面遗忘2例,发生率0.27%,均为男性,1例患者40岁,造影时和手术医师对答流利切题,造影结束压迫止血时突然出现全面遗忘,不知自己身在何处,在做什么,不能回忆进手术室后的过程;另一例男性患者56岁,于造影术后返病房后出现类似症状。两例患者均在应用扩容、抗凝及小剂量甘露醇处理后,于24 h内症状消失。目前TGA发病机制不明,且无相关病理报道,普遍认为与大脑后动脉和椎基底动脉供血不足有关[5]。考虑本组两例病案可能的原因为后循环在反复高压注入较多量的造影剂之后出现短暂的血流量灌注不足、后循环小血管痉挛、术中微血栓形成或者造影剂对后循环的刺激所致,因未能行出现症状后的脑MRI、脑灌注成像,不能明确病因。结合本组病例考虑尽量减少导管在后循环的停留时间、减少后循环造影剂用量和压力可能减少或避免次情况发生,出现情况后给予扩容、抗凝、及适当的脱水治疗可使症状很快消失。
3.8 皮质盲 皮质盲是指双侧外侧膝状体、内囊后肢、视辐射或枕叶视皮质病变引起的双眼视力丧失。本组病例中发生1例皮质盲,发生率0.137%,与朱青峰等[6]报道的发生率0.125%接近。本例为42岁腔隙性脑梗死女性患者,造影结束返回病房途中突诉失明,查眼球活动正常,瞳孔对光反射正常,眼科会诊眼底检查正常,6 h后磁共振未见到后循环缺血情况,反复阅读患者DSA检查,无相关血管事件。本病发生机理不明,有学者认为是血管痉挛,有学者认为是造影剂毒性作用。笔者认为两者都不能忽视,在与家属充分沟通的前提下,给予患者心理安抚,同时给予水化、扩容(706代血浆)、改善循环(丁咯地尔)等治疗,约72 h后患者视力恢复正常。
3.9 皮疹 本组出现全身并发症2例,发生率0.3%,表现为皮疹。1例为60岁男性,皮疹较轻,除水化外,无特殊处理,皮疹消失;另1例为24岁女性,皮疹较重,给予水化外,应用甲基强的松龙40 mg静脉推注,连用3 d,皮疹逐渐消退。此并发症与造影剂的副作用有关,处理往往以水化和激素治疗为主。
3.10 恶心、呕吐 1例54岁男性脑出血患者,出血后3 d行全脑DSA,在手术台上频繁呕吐,给予肌注胃复安针10 mg,地塞米松针10 mg入壶静脉滴注;症状缓解后继续造影,未再出现不适。考虑原因为脑出血后颅内压力较高,同时与造影剂存在副作用有关。与造影操作的关系不大。
3.11 意识障碍 23岁男性,硬脑膜动静脉瘘患者,造影见高排低阻的颈外动脉异常血流,导致颅内压力增高,颈内动脉向颅内灌注明显不足,血流循环时间延长,造影后出现意识障碍,复查头CT可见颅内造影剂滞留;随即行介入栓塞异常供血的血管,患者意识转清,神经系统症状恢复到术前水平。该病易出现癫痫、意识障碍等严重症状,特别是大量造影剂淤滞在颅内时,出现意识障碍的可能更大。该病的确诊及指导介入治疗的金标准是DSA,所以真正避免此类并发症的方法是减少造影剂用量,术后水化要足够,及时脱水降颅压,同时积极处理原发病。
总之,全脑血管造影检查前充分的评估患者情况,借助必要的辅助检查如彩超、MRA/CTA等,术中严格规范操作,术后严密观察,使全脑血管造影检查更安全可行。
[1]马廉亭,潘力.脑血管造影仍是诊断脑血管病的金标准[J].中国现代神经疾病杂志,2007,7(5):413-415.
[2]Kaufmann T J, Huston J, Mandrekar J N, et al. Complications of diagnostic cerebral angiography: evaluation of 19826 consecutive patients[J]. Radiology,2007,243(3):812-819.
[3]赵燕民,朱凤水,李慎茂,等.全脑血管造影术并发症的分析[J].中国脑血管病杂志,2010,7(1):17-20.
[4]李慎茂,凌锋,缪中荣,等.颈动脉狭窄血管内支架治疗并发症的临床分析[J].中国脑血管病杂志,2005,2(2):56-61.
[5]吴红.短暂性全面遗忘[J].中华神经精神杂志,1993,26(5):308.
[6]朱青峰,王国芳,禹书宝,等.脑血管造影术后发生皮质盲1例报告[J].中国临床神经外科杂志,2010,15(9):575-576.
