颅脑手术使用两种不同引流装置发生颅内感染的临床分析1)
2011-01-23麦燕萍曹奔放
简 清,麦燕萍,张 成,曹奔放
神经外科手术时常于硬膜外、硬膜下、瘤残腔、创腔或脑室放置引流管以引流术后残留积血或渗血的目的。由于引流管与外界相通,增加了感染的机会,若护理不当,易发生颅内感染。一旦发生感染,则病情危重,病死率及致残率较高,而且住院时间延长,增加病人经济负担。为此,我科对使用两种不同的引流装置发生颅内感染的情况进行了研究,并对发生颅内感染病例进行分析,现报道如下。
1 资料与方法
1.1 一般资料 观察病例为钦州市灵山人民医院收住院的脑外伤、脑出血或脑肿瘤行开颅手术且放置头部引流管的病人。对照组为2006年1月—2008年5月行颅脑手术放置引流管病人438例,其中留置创腔引流管375例次,脑室引流管172例次,发生颅内感染23例,感染率为5.25%,引流装置为8号~12号硅胶引流管外接引流袋。实验组为2008年6月—2010年8月行颅脑手术放置引流管的病人375例,其中留置创腔引流管266例次,脑室引流管 187例次,发生颅内感染3例,感染率为0.80%,引流装置为山东威海村松医用制品有限公司制造的一次性颅脑外引流器8号~12号。对照组23例颅内感染病人中,男16例,女7例,年龄 34岁~76岁,平均 58.9岁,术前诊断:脑出血21例,颅脑损伤1例,脑肿瘤1例;实验组3例颅内感染病人均为男性,年龄 35岁~86岁,平均 61.3岁,术前诊断:3例均为脑出血。
1.2 颅内感染诊断标准 开颅术后3 d~14 d出现高热、头痛、脑膜刺激征阳性是常见的临床表现,体温波动在38.5℃~40.0℃之间,在原病情改善的情况下再次加重,脑脊液有炎症改变,颜色混浊、絮状沉淀甚至为脓性。实验室检查:①脑脊液(CFS)中白细胞数>10×106/L,其中多核白细胞数>50%,糖定量<2.25 mmol/L,蛋白>450 mg/L,氯化物<120 mmol/L;②细菌培养阳性结果。凡符合第②条即可确诊,如细菌培养阴性,需符合其他条件。在本研究资料中,对照组脑脊液细菌培养:阳性6例,其中溶血性葡萄球菌2例,鲍曼不动杆菌2例,屎肠球菌1例,聚团肠杆菌1例,阴性17例。实验组脑脊液细菌培养:阳性1例,且发生2次不同菌株的颅内感染,第1次感染细菌为溶血不动杆菌,第2次感染细菌为洛菲氏不动杆菌,阴性2例。
1.3 治疗 本组发生颅内感染病例均行细菌培养+药敏试验,药敏试验结果回报前均使用了大剂量广谱抗生素(头孢他啶、头孢曲松钠等)静脉输注,培养结果出来后根据药敏试验结果调整抗生素,而且根据药敏结果进行小剂量的鞘内注射抗生素。鞘内抗生素应用方法:直接腰椎穿刺法,每日或隔日行腰椎穿刺术,间断缓慢放出感染的脑脊液,后缓慢注入抗生素,抗生素一般为常用剂量的1/10加生理盐水10 mL稀释后鞘内缓慢注射。应注意抗生素用量,若过大可致蛛网膜下隙粘连,加重对脑组织的刺激,有诱发癫痫发作的可能。
1.4 疗效判定 痊愈:临床症状、体征完全消失,腰椎穿刺脑脊液检查白细胞数、蛋白定量、糖定量连续 3次正常;好转:临床症状、体征明显减轻,腰椎穿刺检查结果明显好转,但尚未完全恢复正常;无效:经治疗临床症状无改善或加重,腰椎穿刺脑脊液检查无变化或加重;死亡。
1.5 统计学处理 所有数据采用SPSS11.0软件包进行统计学处理。
2 结果
2.1 两组病人临床资料比较 两组病例分布、性别构成、年龄、住院天数比较,差异均无统计学意义(P>0.05),具有可比性,详见表 1。
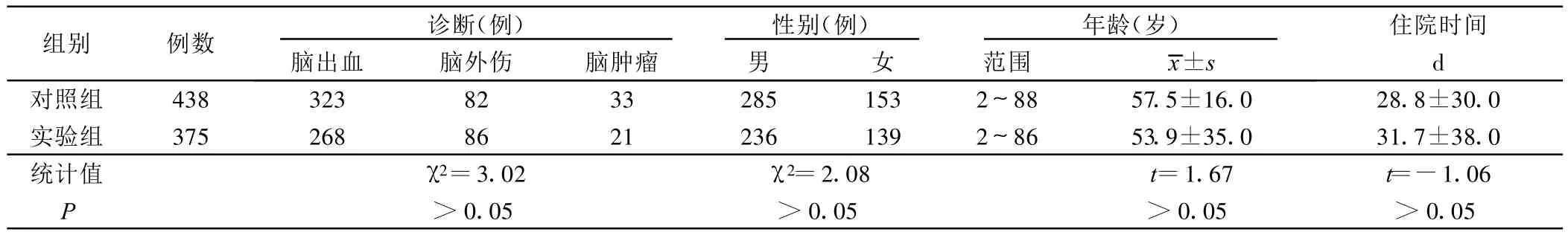
表1 两组病人临床资料比较
2.2 两组病人手术后发生颅内感染比较 两组留置管道种类构成差异无统计学意义(P>0.05),管道留置时间差异有统计学意义(P<0.01);两组病人在护理措施相同的情况下,对照组颅内感染率为5.25%,实验组颅内感染率为0.80%,差异有统计学意义(P<0.001),实验组明显低于对照组。详见表2。
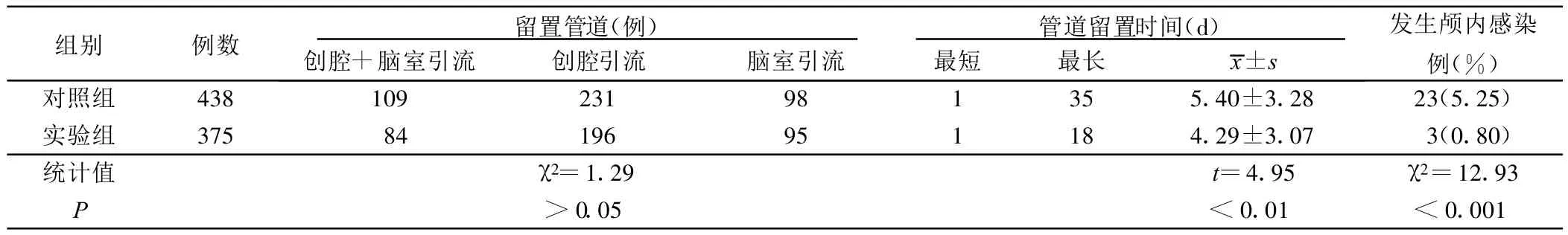
表2 两组病人手术后颅内感染情况比较
2.3 两组发生颅内感染病例临床资料比较 两组病人年龄一致,说明术后发生颅内感染与年龄无关。详见表3。

表3 两组颅内感染病例临床资料比较
2.4 两组发生颅内感染后治疗效果比较 对照组术后颅内感染发生时间:7 d内3例,7 d以上20例;实验组术后颅内感染发生时间:7 d内1例,7 d以上2例,两组术后发生颅内感染时间经校正 t检验,差异无统计学意义(t'=2.20,P>0.05),说明与手术后时间无关;两组住院时间一致。治疗效果见表4。

表4 两组颅内感染病例治疗结果比较
3 讨论
3.1 引起颅内感染因素 神经外科手术引起颅内感染因素很多,目前认为颅内感染的高危因素多达10余种[1,2],而本组资料研究证实,所有发生颅内感染的病例均放置有颅内引流管,其中对照组9例有创腔管和脑室引流管,2例有双侧脑室引流管,7例有单侧脑室引流管,5例有创腔引流管。实验组2例有双侧脑室引流管,1例有创腔引流管。关于放置引流管的感染率国内外均有报道,研究较多的是脑室外引流的易感性。国内有学者报道,脑室外引流感染率为10%~17%[3],赵新亮等[4]研究提示,脑室外引流术的病人感染率为10.4%,剔除脑室外引流因素后,置管病人感染率仍高达3.22%。手术时机与颅内感染关系较大,对照组发生颅内感染23例,其中有20例为急诊手术,占87.0%,而实验组发生颅内感染3例均为急诊手术。急症手术可能与手术时病人已存在全身感染、一般状况差、病情危重等有关[5]。术后脑脊液漏也是发生颅内感染的重要因素之一,本组中,对照组有4例发生脑脊液漏,占17.4%。江玉泉等[6]的研究结果同样显示脑脊液漏是术后颅内感染的重要危险因素。许刚等[7]的研究也证明了脑脊液漏是感染的高危因素,感染率高达13.21%。脑脊液漏使脑内与外界直接相通,细菌易于侵入脑内引起感染。
3.2 颅内感染发生时间 颅内感染的发生时间以手术后3 d~7 d为多[4],但本组资料表明:7 d内 4例,占 15.4%;7 d~14 d 12例,占46.2%,14 d以上10例,占38.5%。有学者报道,多发生在术后>1周或2周,与本组资料相符合[3,7]。
3.3 管道护理 本组中,分析感染原因可能来自细菌的逆行感染,如对引流管的护理不当,更换引流瓶时无菌操作不严格,悬挂引流袋过高或翻身、外出检查时没有夹闭引流管,造成引流液逆流,增加感染机会。对照组使用的引流装置为8号~12号硅胶引流管外接引流袋,在护理时稍有不慎极易将引流袋内的液体逆流入颅内,引起颅内感染,其发生率为5.25%;实验组使用山东威海村松医用制品有限公司制造的一次性颅脑外引流器,引流器有一个特制的玻璃瓶,瓶内有一倒立U形小玻璃管,下接引流袋,接口处有一个三通开关,此装置有防止液体倒流的功能,无论引流袋位置的高低,均能有效地防止引流袋内的液体逆流入颅内,从而降低颅内感染的发生率,其发生率仅为0.80%。因此,实验组使用的引流装置比对照组好,值得临床推广应用。
综上所述,颅内感染是颅脑手术的常见并发症,且治疗困难,严重影响手术效果及病人预后,应从多方面预防其发生,建议如果脑室引流管留置时间超过10 d尚不能拔管时,应考虑改行内引流术。一旦发生颅内感染应及早采取有效措施积极治疗,做到早发现、早治疗、联合治疗,这样才能提高病人的治愈率,降低病死率。
[1]陈英贤.颅脑损伤并发颅内感染的诊治体会[J].中华现代外科学杂志,2005,2(14):1329-1330.
[2]卢玉贞,吴惠文,洪丽霞.开颅术后颅内感染持续脑室冲洗引流病人的护理[J].家庭护士,2007,5(4C):18-19.
[3]吴维民,罗云平.侧脑室侧角穿刺外引流治疗急性梗阻性脑室内出血[J].广西医科大学学报,2000,17(1):40-41.
[4]赵新亮,申长虹,甄自刚.神经外科术后颅内感染的临床研究[J].中华医院感染学杂志,2006,16(3):278-280.
[5]邓民强,黄书岚.颅脑手术后颅内感染危险因素及用药途径的探讨[J].临床和实验医学杂志,2007,6(2):16-17.
[6]江玉泉,徐卫萍,吴承远.颅脑手术后发生颅内感染的危险因素探讨[J].山东大学学报(医学版),2003,41(6):689-691.
[7]许刚,张帆,陈谦学.颅脑术后并发颅内感染的高危因素分析[J].中国临床神经外科杂志,2008,13(6):362-364.
