大肝癌外科治疗的安全性评估
2011-01-23黄新军李向农
黄新军, 李向农
原发性肝癌(简称肝癌)是全球第5位常见的恶性肿瘤。我国发病患者数居全球首位,死亡率在各种恶性肿瘤中居第二位[1]。由于其早期症状隐匿,大多数患者就诊时已属中晚期,即大肝癌或巨大肝癌(约占临床确诊患者的75%),因此疗效差,平均5年生存率只有7%左右[2]。目前,大肝癌外科治疗最主要的方法仍是根治性手术切除,而大肝癌手术切除的死亡率及术后并发症发生率相对较高。近年来,由于外科手术技术水平的提高、新技术的应用以及治疗观念上的更新,大大改善了大肝癌的手术治疗效果。我们对2004年1月至2010年12月收治的755例肝癌患者的临床资料进行回顾,分析大肝癌外科治疗的安全性。
1 资料与方法
1.1 一般资料 根据肿瘤直径的大小分为两组:大肝癌组(n=457,肿瘤直径>5 cm,包括大肝癌和巨大肝癌);小肝癌组(n=298,肿瘤直径≤5 cm,包括小肝癌和微小肝癌)。大、小肝癌两组患者的一般临床资料见表1,术前肝功能情况见表2。经统计学分析,两组病例的年龄、性别比例、肝硬化合并率、AFP阳性率、肝炎史、嗜酒史以及术前肝功能情况等差异均无统计学意义(均P>0.05),具有可比性。

表1 大肝癌组和小肝癌组一般临床资料比较
1.2 治疗方法 采用右肋缘下斜形切口或上腹正中切口或双侧肋缘下“人”字形切口。大肝癌组根据不同情况,采用相应的肝血流控制方法,其中423例(92.6%)采用常温下间歇性第一肝门阻断方法,25例采用半肝入肝血流阻断法,9例采用保留腔静脉通畅的全肝血流阻断法。在断肝方法上,415例(90.8%)采用钳夹法、刀柄分离法或刮吸法离断肝实质,其中钳夹法159例,刀柄分离法132例,刮吸法73例,上述各法联合使用51例;另42例(9.2%)采用超声刀断肝。
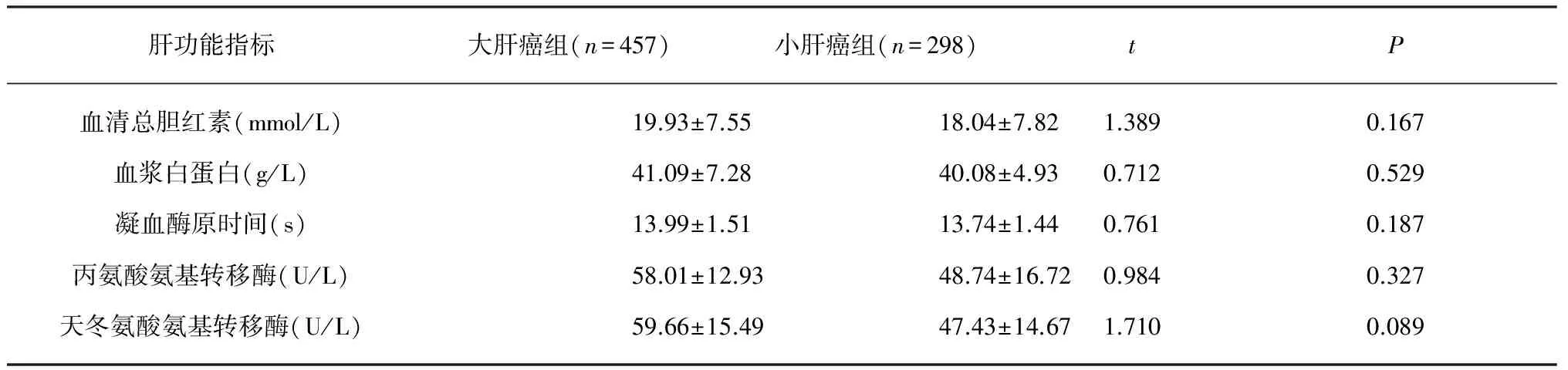
表2 大肝癌组和小肝癌组术前肝功能比较
1.3 观察指标 观察大、小肝癌组术中出血量以及术后第3天、第7天肝功能恢复情况。

2 结果
2.1 肝功能的比较 术后第3天两组的丙氨酸氨基转移酶(AST)和天冬氨酸氨基转移酶(ALT)均明显升高,且差异无统计学意义(P>0.05);大肝癌组的总胆红素(TBIL)水平明显高于小肝癌组(P<0.05),见表3。术后第7天两组肝功能均有明显改善,但大肝癌组的总胆红素水平仍明显高于小肝癌组(P<0.05),见表4。

表3 大肝癌组和小肝癌组术后第3天肝功能的比较
*:vs.小肝癌组,P<0.05。

表4 大肝癌组和小肝癌组术后第7天肝功能的比较
*:vs.小肝癌组,P<0.05。
2.2 术中出血量的比较 大肝癌组术中出血量300~2 000 mL,平均(923.81±416.09)mL;小肝癌组术中出血量50~500 mL,平均(301.53±118.90)mL。大肝癌组术中出血量明显多于小肝癌组(P<0.05)。
3 讨论
原发性肝癌(以下简称肝癌)是常见的恶性肿瘤之一。由于肝癌早期症状隐匿,大多数患者就诊时已属中晚期,因此,大肝癌(直径>5 cm )在我国大陆地区很常见。大肝癌的治疗有多种方法可供选择,但目前手术切除仍是治疗大肝癌的首选方法及最有效的措施。
本研究通过对755例肝癌患者的临床资料进行统计学分析,发现大、小肝癌患者ALT、AST在术后1周内均呈现先升高后下降的趋势,且两组术后第3天、第7天的ALT、AST水平相比,差异无统计学意义。这提示大肝癌手术切除对肝脏的机械性损伤并不比小肝癌明显增大,这可能与手术技术(如肝脏游离、肝血流控制、切肝技术)的进步和手术时间缩短等因素有关。此外,接受手术治疗的大肝癌患者术前均经过仔细的肝功能评估,而且非患侧肝叶常有代偿性增大,这些都有利于保证术后有足够的肝贮备能力[3]。大肝癌术后第3天、第7天的血清胆红素明显高于小肝癌组,笔者认为,可能的原因有: (1) 大肝癌术中出血相对较多,滞留在创面及腹腔内的血细胞破坏、吸收使血清胆红素升高明显。(2) 肝内部分胆管被结扎、缝合、扭曲变形,引起肝内胆管梗阻;周围肝组织水肿压迫使胆汁排泄不畅,致使血清胆红素升高。然而,由于本研究中大肝癌患者于术前均经仔细筛选,多数患者肝硬化程度并不严重或对侧肝叶增大,故术后7天左右大部分患者的肝功能包括血清胆红素基本恢复正常。 本组的大肝癌切除术中出血量比小肝癌多,其原因可能是:(1) 癌灶体积大,切肝创面大而失血增多;(2) 癌灶位于肝膈面且侵犯膈肌,分离或切除部分膈肌致出血增多;(3) 癌灶紧邻或侵犯右侧肾上腺或重要血管,尤其当癌灶紧邻第二、三肝门,游离肝脏或癌灶时易造成损伤出血;(4) 存在门静脉、肝静脉、下腔静脉或胆管癌栓,取癌栓时增加了出血量。
我们在肝切除过程中采取了多种肝血流阻断方法。第一肝门阻断法安全、简单、易行,适用于多数肝切除手术。其优点是可以完全阻断入肝血流,无需过多解剖肝门,操作简单、省时,但此法主要缺点是阻断时间受限制。第一肝门阻断法分为持续性阻断法和间断性阻断法。目前一般认为预计阻断时间在60 min以内的,可用持续性阻断法;而预计阻断时间超过60 min的,则可选择间断性阻断[4]。本研究中使用常温下间歇性第一肝门阻断法占92.5%,可明显减少术中出血,肝脏缺血性损伤多可在术后1周左右恢复。由于我们的切肝技术不断进步、熟练,绝大部分病例仅一次阻断即可完成肝切除。我们通常采用的阻断时间为15~30 min。对于少数肝硬化较重、肝功能稍差、或手术难度大预计断肝时间较长者,我们酌情选用间断性第一肝门阻断法、半肝入肝血流阻断法或保留腔静脉通畅的全肝血流阻断法。
在断肝技术方面,尽管超声刀、微波刀、氩气刀等新技术的应用越来越广泛,但本组90.8%的病例仍采用指捏法、钳夹法、刀柄法或刮吸法断肝。即先充分游离肝脏,在距离肿瘤边缘1~2 cm 预定切除线后再切开肝包膜, 单独或联合使用上述各法,钝性分离肝组织,同时钳夹、切断、结扎肝内血管、胆管。此方法简便易行,可提供良好手术视野,显著缩短手术时间,尤其适用于基层医院。少数病例(9.2%)采用超声刀断肝。超声刀断肝的优点是安全、出血少,特别适用于险要部位的肝癌切除。主要缺点是切肝速度慢,比上述方法长近一倍时间。此外,超声刀费用较高,对肝纤维组织多(如肝硬化)的肝脏,切割效果较差。
对于大肝癌,特别是对伴有肝硬化者,应尽量减少肝组织的丧失,以减少术后肝功能衰竭的发生。切除方式以尽可能彻底切除病灶为原则,切缘大多不超过肿瘤边缘2 cm,不强求行规则性肝叶切除。对于紧贴第一、第二或第三肝门处的大肝癌患者,可紧贴肿瘤包膜切除肿瘤,这样不但可减少术后肝功能衰竭的发生率,而且为术后复发患者创造了综合治疗的条件。
[1] 钱建民. 肝癌外科治疗的临床进展[J]. 中国肿瘤外科杂志, 2009, 1 (1) :7-10.
[2] Bosch FX, Ribes J, Díaz M, et al. Primary liver cancer: worldwide incidence and trends[J]. Gastroenterology, 2004, 127(5 Suppl 1):S5-S16.
[3] 杨甲梅, 耿利. 大肝癌的手术切除治疗[J]. 肝胆外科杂志, 2010, 18(1):3-5.
[4] Smyrniotis VE, Kostopanagiotou GG, Contis JC, et al. Selective hepatic vascular exclusion versus Pringle maneuver in major liver resections:prospective study[J]. World J Surg, 2003, 27 (7) : 765-769.
