价值医疗驱动的DRG/DIP权重支付值加成系数研究
2024-07-09王建军牛仕良王婷孟永洁
王建军 牛仕良 王婷 孟永洁
[收稿日期]2023-10-30
[作者简介]王建军(1968— ),男,甘肃兰州人,高级经济师,主要研究方向:医院管理(通信作者)。
[摘 要]我国大多数省份实行的是医保基金地区统筹,域外就医病人的医疗费用按就诊医院所在地区的疾病诊断相关分组(Diagnosis Related Groups,DRG)或者区域点数法总额预算和按病种分值付费(Diagnosis-Intervention Packet,DIP)权重支付值计算,相同权重值病组的结算费用往往是域外大于域内。为了避免大型三甲医院对医疗欠发达地区的医疗资源虹吸,文章按照价值医疗和医疗成本的评价规则,提出对这些地区的特殊病种、专科医院应支付系数加成,并对加成系数的构成从服务可及性、医疗服务能力提升、患者满意度提升、健康结果、流程管理及实际成本消耗6个方面进行研究,希望促进我国整体医疗服务水平提高。
[关键词]医疗费用;权重;支付值;价值医疗;系数加成
doi:10.3969/j.issn.1673 - 0194.2024.10.017
[中图分类号]R197.1[文献标识码]A[文章编号]1673-0194(2024)10-00-03
1 现状与问题
DRG/DIP支付方式是深化医疗保障制度改革的重要内容,是提高医保基金使用效率、促进医疗机构由规模扩张式发展转向内涵式发展的关键举措。DRG/DIP支付模式下,医保管理部门主要按病例的DRG相对权重值(Relative Weight,RW)向医疗机构购买医疗服务,权重值是医疗服务价格最重要的决定因素。病例权重值不是通过计算每个DRG分组的实际成本和实际收益取得,仅是按照近3年住院病例的历史费用数据测算得到的,每单位RW支付值标准也是比较各地区当年医保基金统筹额及总RW值取得,因此,越是经济欠发达地区,医疗服务价格越扭曲,不能很好地体现医务人员技术劳务价值,DRG权重支付值也无法精准表达医疗服务价值[1]。在此背景下,如果不对DRG权重支付值进行校正,在医疗资源配置不均衡省份,患者将会大量涌入省会等中心城市。一方面,那些业务水平高、管理能力强的医院将在支付方式改革中受益,而那些技术力量薄弱的基层医院将会在改革中步履维艰;另一方面,基层医院将会出现推诿重症患者、大量收治轻症患者等问题,长此以往,这些地区的社会医疗服务水平会降低,进而损害参保人的权益。国家医疗保障局于2019年10月印发的《国家医疗保障DRG分组与付费技术规范》中就明确提出,要对基于费用比较的相对权重进行调整。为了保障医疗服务的可及性,提高全民健康保障水平,需要全社会关注基层医院、专科医院等各种类型的医疗机构的发展。基于价值医疗的衡量标准,建立对DRG权重值进行调整的加成系数,对推动医疗机构落实功能定位,在地区间形成优势互补、协同发展的良好局面具有重大意义。
2 价值医疗及其购买策略决定
2006年,美国管理学家迈克尔·波特提出了价值医疗(Value-Based Medicine/Health-care)的概念,其基本理念强调性价比是医疗服务应追求的重点目标。他指出:医疗体系的核心是价值,医疗机构应重视每单位医疗开支所获得的医疗效果,而非只着眼于医疗服务量,即强调以同样甚至较低的医疗支出实现医疗质量或医疗效果最大化。医疗质量是价值医疗的核心要义,主要组成内容有3项:一是医疗服务的可及性(如等待时间、医疗服务的可获得性、服务水平等),二是健康结果(如临床诊断结果、活动能力、生产能力等),三是满意度或患者体验感(如病人满意度或就医体验、医护人员满意度等)。医疗成本则包括两个方面:总体的医疗服务成本、医疗服务提供的数量。科学、合理的医疗费用支付价格应该由医疗质量和实际耗费的医疗成本等决定。为了实现价值医疗购买,可围绕价值医疗的质量与成本因素制定加成系数,对历史费用计算的权重值进行结构调整,明确医保支付政策导向[2]。
3 可以对相对权重支付值进行调整的加成系数构成
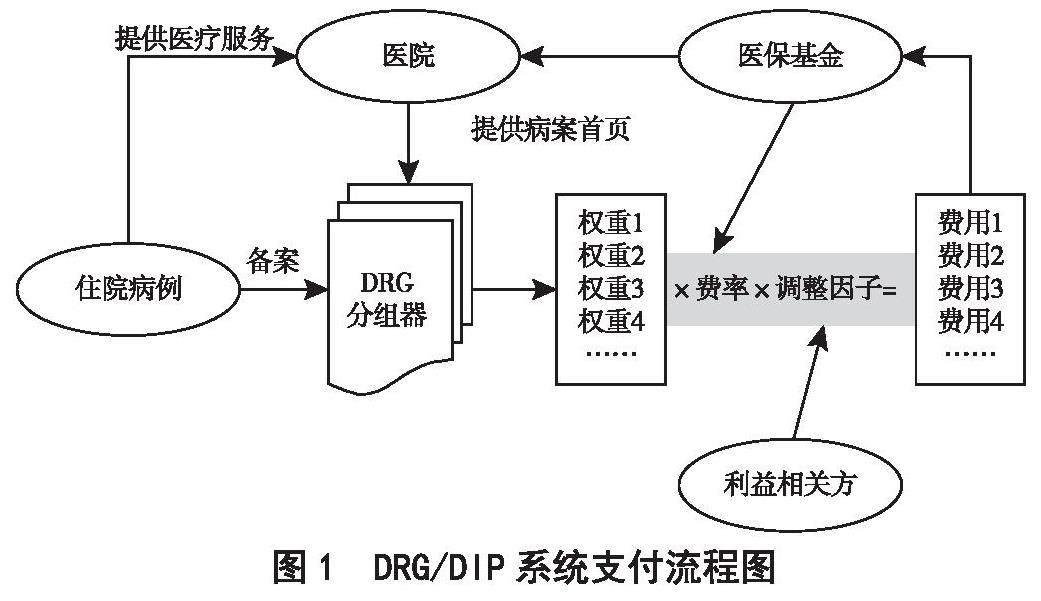
图1是DRG/DIP系统支付流程图,对相对权重支付值进行调整的方法是在原支付额计算公式中乘以加成系数(支付额=权重×基础费率×调整因子×加成系数)。加成系数可由以下几项内容综合确定。
图1 DRG/DIP系统支付流程图
3.1 基于服务可及性的加成系数
3.1.1 医院功能定位确定的加成系数
按功能定位,医院可以分为综合医院和专科医院。综合医院具有多专科性的优势,可以有效实现现代医学所要求的对患者进行多专科协作诊疗的功能。由于可诊治的病组多,盈利病组可以弥补亏损病组的亏损。专科医院是指为诊疗某些特种疾病而设立的单科性医疗机构。按主要诊治的疾病可划分为儿童医院、妇幼保健院、肿瘤医院、口腔医院、中医医院、传染病医院、精神病医院等。由于功能定位不同,即使同一地区、同一等级医院,综合医院、专科医院在救治同种疾病时,所消耗的医疗资源也存在一定差异。此外,专科医院因为诊治的DRG/DIP病组相对较少,病组发生亏损后很难弥补。DRG/DIP支付方式改革对专科医院的生存和发展产生了至关重要的影响,因此,医保机构要考虑医院功能定位的差异,给予特殊专科医院系数加成。
3.1.2 偏远地区医院的加成系数
地区医疗资源配置与经济发展水平高度相关,经济欠发达地区医疗资源配置不均衡的矛盾尤为突出。偏远地区交通不方便,各级医院承担着为患者提供便利、及时提供医疗服务的重任。为了促进偏远地区医疗事业的发展,应对所在地的医院给予鼓励性政策扶持。医保机构要充分考虑就医数量不足对边际成本的影响,以及偏远地区医疗机构的不可或缺性,制定适用于这些地区不同级别医疗机构的加成系数,给予政策倾斜。
3.2 基于提升医疗服务能力的加成系数
3.2.1 区域优势、特有病组加成系数
医疗资源不足的省份或地区选择域外就医的病人较多,为了降低转诊率,补齐省、区内医疗的短板,遴选区域内难度较大,相较其他省、区有技术优势或特有地方重要病组应纳入加成病组目录,给予开展医院一定加成系数鼓励。
3.2.2 重症患者加成系数
由于重症患者的医疗服务成本高、风险大,在DRG支付制度下,病组亏损面较大,存在医院推诿病人的风险。为了引导医院积极收治重症患者,可对重症患者所在病组制定加成系数,提高病组补偿水平。也可对伴有严重并发症与合并症(重症组)、伴有一般并发症与合并症(中症组)病例的补偿到位情况进行测算分析,设置重症组、中症组医保支付率保护线。对于支付补偿达不到保护线水平的,通过加成系数予以调整。
3.2.3 新技术、新业务加成系数
对于新技术、新业务的开展,医院需要在设备、人力、房屋等方面大量投资。业务开展初期,患者数量少,很难入组。在高昂的成本压力下,补偿不到位将会限制新技术的推广应用。例如,使用机器人辅助外科手术的手术成本是不使用该技术的若干倍。若按相同标准支付,机器人辅助外科手术业务将会萎缩。为了消除医疗机构的后顾之忧,在新技术、新业务成组前通过加成系数,适当提高补偿率。待其成组后,可调整其所在组的权重。
3.2.4 中医药适宜技术加成系数
在DRG改革中,中医和西医的诊断与代码难以完全对应。中医患者普遍年龄较大,并发症、合并症较多,开展中医药服务的亏损风险较大。为了促进中医药技术发展,可制定加成系数,适度提高补偿率。
3.3 基于提升患者满意度的加成系数
3.3.1 老年患者加成系数
老年患者往往身体机能相对低下,康复能力较差,也常伴随其他基础代谢疾病。一般情况下,老年患者所花费的医疗费用高于中青年患者,支付率低的话,容易被医院推诿。为了减少此类风险,维护老年患者权益,应按照各医院收治一定年龄段老年人的比例,分梯度设置加成系数。对于老年住院人次高于市/省平均水平的医院,可以设置整体加成系数。
3.3.2 儿童加成系数
为了提升对儿童的照顾能力,保障儿童健康成长,可根据年龄对MDC15(新生儿与其他源于围产期病态的新生儿)、其他儿童内外科系统的疾病制定加成系数。加成比例可依据省、区儿童病例的结构和测算数据确定。
3.3.3 慢性病患者加成系数
随着老龄化进程的加快,慢性病患者(糖尿病、高血压、慢性心力衰竭等)日益增多。慢性病患者成为我国医疗保障的重点保障群体之一。为了维护慢性病患者权益,要关注慢性病患者所在病组支付情况。对补偿不到位且实行慢性病管理医院的病组,酌情进行系数加成。
3.4 基于健康结果的加成系数
3.4.1 不良健康结果的负系数加成
为了保障参保人员医疗安全,提高医保资金的使用效率,对于可以避免的不良健康结果应建立基于加成系数的奖惩机制。例如,对可避免的附加损害、跌倒、压疮、肺梗死等设负加成系数;对于非计划性再次手术病例设负加成系数或不进行特病单议;对临床效果差或技术不确定的病组设负加成系数。
3.4.2 良好健康结果的加成系数
为了激励医院提高医疗质量和患者治愈率,对于诊疗效果远远高于本地区同类型医疗机构的医院,应予以奖励。据此,要构建包含时间消耗指数、费用消耗指数、15天再入院率、死亡率等的指标体系,对恶性肿瘤、急性失能康复、五大中心(胸痛中心、卒中中心、创伤中心、危重孕产妇救治中心、危重儿童和新生儿救治中心)关键病组进行综合评价。对于评价效果持续提高的医院,给予系数加成[3]。
3.5 基于流程管理的加成系数
3.5.1 临床路径的加成系数
临床路径管理是医院医疗质量管理和成本控制的有力抓手。由于患者个体差异大,完全遵循临床路径可能影响疾病的诊疗。所以,对于有三基临床路径的病组,当项目、费用和时间变异大于10%时,需要研判变异原因。对于患者个体因素导致的变异,可制定加成系数,适度提高补偿率。
3.5.2 全程医疗服务的加成系数
通过预住院服务,将手术前必需的检查、化验调整到住院前开展,可缩短患者诊疗时间。在这些医院就诊的病人,若其预住院期间医疗服务费可捆绑支付,就能够缩短患者诊疗时间,加速医院床位周转;部分疾病诊疗周期较长且需要医院提供院后服务(如造口护理、换药、拆线、康复等),病人如不出院,则耗费大量的医疗资源,如出院,则需要患者后期反复去医院挂号、缴费、治疗等,这些活动无效且不增值[4]。若医保机构将医院提供的院后服务一次性捆绑支付,可以提升患者就医体验[5]。对于以上情形,若不能提供捆绑支付,可给予一定的系数加成。
3.6 基于实际成本消耗的加成系数
3.6.1 特定病组的医疗服务成本和总体医疗服务成本比较加成系数
首先,在目标地区选取亏损较为严重的1~2所医院,并从中筛选补偿严重不到位的病组,按作业成本法原则,将门诊、预住院、住院、院后服务等费用分为“检查检验”“医疗服务”“药品耗材”“院后服务”“管理”五类,分类计算各类成本的实际发生额。其次,在中心城市选取规模相似、级别相同的医院,用相同办法选取相同病组进行成本测算。最后,在省级范围内确定上述测算病组的平均支付额,比较分析三者之间的差额,测算加成系数。
3.6.2 特定病组的边际成本和医疗服务提供的数量加成系数
依据本量利分析的原则,选取并计算特殊、特色病组的边际成本,确受人口、发病率等因素影响,造成诊疗数量较少且很难增加,权重支付值不足以弥补成本,而又需要扶持和鼓励的病组,应给予一定的系数加成。
4 结束语
在建设“健康中国”的过程中,医保支付改革需要以价值医疗的内涵为驱动,医保机构要始终关注医疗的质量和全民健康保健结果,从宏观、长远、全面的视角出发,不断调整支付政策,打造医保、医院、患者三方共赢的局面。本文试从DRG/DIP权重支付值加成系数角度出发,以DRG/DIP系统支付流程为依据,从服务可及性、医疗服务能力提升、患者满意度提升、健康结果、流程管理及实际成本消耗6个方面研究加成系数的构成,以期为医保支付改革提供参考。
主要参考文献
[1]姜立文,刘晨红,蔡美玉,等.价值医疗视角下医院按DRG付费制度实施效果分析[J].中国医院管理,2022(3):67-69.
[2]王博文,边黎明,汪卓赟.价值医疗理念下公立医院绩效考核的探索与思考[J].中国医院管理,2023(3):63-66.
[3]潘佳佳,王长青,张文良,等.价值医疗视角下中医医院DRG综合运营管理方案探索[J].中国卫生经济,2021(6):77-81.
[4]黄成凤,申丽君,杨燕绥.价值导向型医保付费政策效果探讨:基于柳州市中医优势病种的实证分析[J].卫生经济研究,2022(5):37-41.
[5]何安南.基于DRG和RBRVS绩效管理模式推动医院高质量发展[J].江苏卫生事业管理,2023(11):1480-1483,1487.
