胸腹部平扫CT值用于机会性筛查骨质疏松的可行性
2024-03-21王旭刘磊刘义军童小雨范勇王诗耕
王旭,刘磊,刘义军,童小雨 ,范勇,王诗耕
骨质疏松症的是一种常见的进行性疾病[1],通过筛查早期发现和治疗有助于预防骨质疏松相关疾病,因此骨密度评估变得越来越重要[2]。诊断骨疏松最主要的指标为骨矿物质密度(bone mineral density,BMD)[3],其含量的降低与骨质疏松直接相关。BMD的测量方法主要有双能 X 线吸收法(dual-energy X-ray absorptiometry,DXA)和定量 CT(quantitative CT,QCT)。DXA结果受椎体及椎小关节骨质增生、韧带钙化的影响较大,易导致假阴性结果[4]。QCT对骨松质的细微变化具有高度敏感性,准确率高,但需要特定体模及配套的后处理软件才能实现[5],与 DXA检查相比,辐射剂量也相对较高,在一定程度上限制了该技术的应用。
随着CT检查的广泛应用,机会性使用已有的成像数据受到了许多关注。常规胸腹CT扫描在疾病的诊断和治疗中有着广泛的应用,其扫描图像均包含椎体,承载着有价值的骨质量信息[6]。本研究基于QCT探讨胸部120 kVp平扫和腹部能谱成像(gemstone spectral imaging,GSI)平扫所获得的椎体CT值在机会性筛查骨质疏松的应用价值。
材料与方法
1.一般资料
前瞻性收集2022年3月-2022年7月于本院接受胸腹部平扫的患者463例。纳入标准:配合完成胸腹部平扫检查者,且胸部为常规120 kVp、腹部为GSI平扫。排除标准:①椎体外伤史、手术史,体内有金属植入物(n=11);②椎体明显增生、严重退行性变、脊椎肿瘤及畸形等(n=12);③患有骨质代谢疾病(甲状旁腺功能亢进、1型糖尿病等)及长期使用皮质激素等药物(n=9)。最后共纳入431例患者,男234例,女197例,年龄22~90岁,平均(53.2±16.1)岁。本研究经医院伦理委员会批准,患者均签署知情同意书。
2.仪器与方法
采用GE Revolution CT扫描仪对患者完成胸部和腹部平扫检查。患者仰卧位,头先进,双手上举过头顶,于吸气末屏气进行扫描,胸部采用常规kVp扫描模式,腹部采用能谱GSI扫描模式。胸部扫描参数:管电压120 kVp,3D智能mA(100~600 mA),扫描范围为肺尖至肋膈角下缘水平。腹部扫描参数:管电压80~140 kVp瞬切,采用GSI assist调制mA,扫描范围为膈肌上到肝下缘或耻骨联合水平。其余扫描参数相同:胸腹部噪声指数(noise index,NI)均设置为11,ASIR-V 40%,探测器宽度80 mm,转速0.6 s/r,螺距0.992:1,矩阵512×512,扫描层厚5 mm。所有图像均采用标准算法stnd、1.25 mm层厚重建;腹部重建70 keV单能量图像,重建图像均传送至AW4.7工作站用于椎体CT值测量。胸部重建图像同时传至QCT工作站(Model 4 QCT Pro V6.1,Mindways)用于测量椎体BMD。
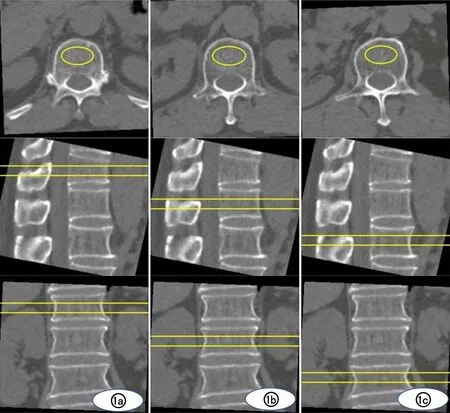
图1 QCT测量椎体BMD的VOI选取示意图。a)T11;b)T12;c)L1。从上到下分别为对应椎体横轴面、矢状面、冠状面图像。
3.数据测量
每日患者检查前按照质控标准对Mindways非同步QCT系统(Model4校准体模)进行校准。由两名观察者选取T11~L1椎体中间层面较均匀、无异常密度的骨松质作为测量区域进行BMD测量,软件自动生成感兴趣容积(volume of interest,VOI)区,在横轴面上进行适当调整,横截面积≥100 mm2,各VOI设定高度为9 mm,范围应小于骨皮质边缘,避开骨岛及椎体后静脉丛等区域,包含尽可能多的骨松质(图1),按照步骤经计算机处理分析得出BMD。记录各椎体BMD值(单位:mg/cm3)。
在矢状面多平面重组图像上选择单椎体正中最大层面及相邻上下层面,在三个层面对应横轴面放置ROI(图2),面积为(200±30) mm2,ROI尽可能多的包含椎体骨松质而不包括皮质骨、椎体静脉丛、骨岛、局灶性异常病变及伪影。取三个层面测量的平均值,作为单椎体的CT值。胸腹两次扫描的T11~L1椎体使用AW4.7工作站compare功能实现同步测量,保证同一椎体测量层面的一致性。每一椎体的120 kVp-CT值和GSI-CT值均由两名观察者重复测量两次。
4.统计学分析
采用SPSS 24.0和MedCalc 18.1统计分析软件。组内相关系数(intra-class correlation coefficient,ICC)评估观察者间数据测量的一致性,Kolmogorov-Smirnov检验行正态性分析,不符合正态分布的计量资料采用中位数(四分位间距)表示。以椎体作为研究对象,Spearman相关性检验用于分析椎体BMD值与CT值之间的相关性。不同椎体间CT值差异采用Friedman秩和检验,同椎体120 kVp和GSI下CT值采用Wilcoxon秩和检验。按照QCT诊断标准[7],先将单椎体分为骨质疏松、骨量减少和骨量正常组(BMD>120 mg/cm3为骨量正常,80 mg/cm3≤BMD≤120 mg/cm3为骨量减少,BMD<80 mg/cm3为骨质疏松),采用Kruskal-Wallis比较三组间及组内CT值差异,组内常规120 kVp和能谱GSI椎体CT值比较采用Wilcoxon秩和检验。以T11~L1椎体BMD均值行患者骨质状态判断,采用受试者操作特征(receiver operating characteristic,ROC)曲线,依据Youden指数确定120 kVp-CT值和GSI-CT值判断骨量减低、骨质疏松的最佳截断值,求出相应的特异度和敏感度,DeLong检验比较其曲线下面积(area under curve,AUC)。以P<0.05为差异有统计学意义。
结 果
1.观察者间数据测量一致性
两位观察者测量的各椎体BMD、CT值一致性均良好(ICC:0.982~0.997,P<0.001)(表1)。
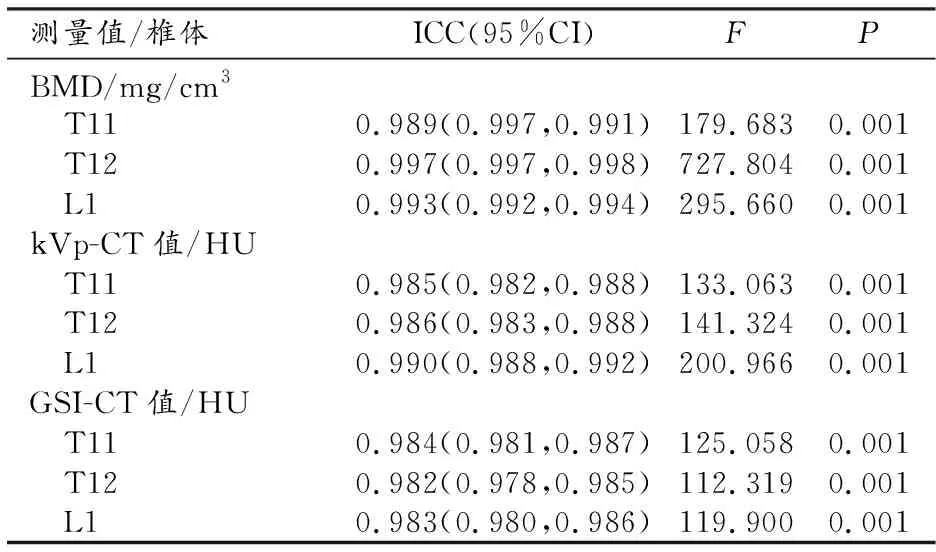
表1 观察者数据测量一致性检验
2.BMD值与CT值的相关性
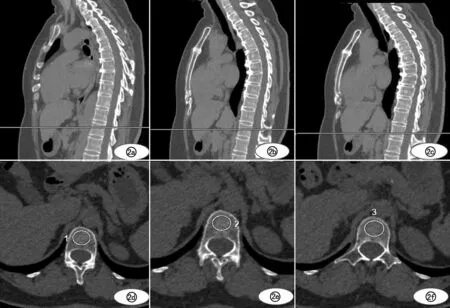
图2 椎体CT值测量示意图。a~c)矢状面 ROI放置的三个层面;d~f)横轴面图像ROI勾画。
BMD值与120 kVp-CT值和GSI-CT值均呈线性相关(r=0.976、0.963,P<0.001),120 kVp-CT值相关系数高于GSI-CT值(图3)。
3.不同椎体间CT值比较
120 kVp和GSI下T11~L1不同椎体间CT值差异均有统计学意义(P<0.001),且均呈逐渐降低趋势(表2)。同椎体GSI-CT值均高于kVp-CT值,差异有统计学意义(P<0.001,表2)。
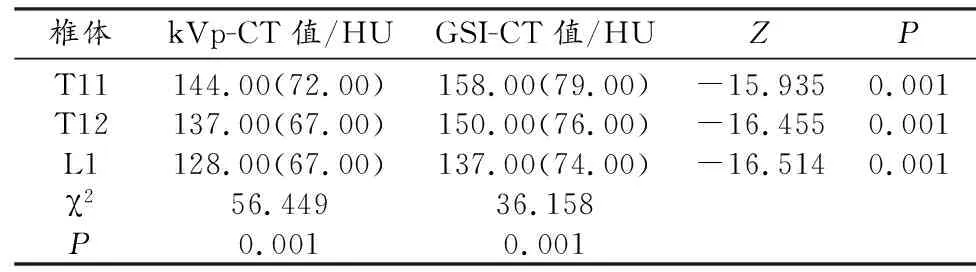
表2 不同椎体间CT值比较
4.不同骨质状态组组间及组内CT值比较
431例患者共1293个椎体,骨量正常组椎体496个、骨量减少组椎体415个、骨质疏松组椎体382个。120 kVp和GSI下椎体骨量正常组、骨量减少组和骨质疏松组CT值逐渐降低,不同骨质状态组间椎体CT值差异有统计学意义(P<0.05),且骨量正常、骨量减少及骨质疏松组两两比较,CT值差异均有统计学意义(P<0.05)。各组组内椎体GSI-CT值均高于椎体120 kVp-CT值,差异有统计学意义(P<0.05,表3)。

表3 三组椎体CT值比较
5.CT值对骨质状况判定的诊断效能
以T11~L1椎体BMD均值作为患者骨质状态判断标准,CT值诊断骨量减少、骨质疏松的的ROC曲线见图4。诊断骨量减少与骨量正常的120 kVp-CT值最佳截断值为145.3 HU,敏感度和特异度分别为92.82%、94.24%,AUC为0.976;GSI-CT值最佳截断值为164.43 HU,敏感度和特异度分别为95.68%、88.48%,AUC为0.967。诊断骨质疏松与骨量正常120 kVp-CT值最佳截断值116.27 HU,敏感度和特异度分别为100.00%、100.00%,AUC为1.000;GSI-CT值最佳截断值为125.63 HU,敏感度和特异度分别为100.00%、100.00%,AUC为1.000。120 kVp-CT值、GSI-CT值诊断骨量减低与骨质疏松的AUC差异均无统计学意义(P=0.0937、1.000)。
讨 论
CT值作为CT影像常用的定量指标,在目标区域勾画ROI即可获得该组织的CT值,简单易得。骨组织密度越大,CT值越高,骨折的可能性越低,因此CT值有望成为一种新的骨质状况判定工具[8],并且利用临床常规CT胸部和腹部扫描图像就可获得椎体CT值信息,不会增加患者额外的辐射剂量和检查费用,可用于机会性筛查骨质疏松。
目前推荐在L1和L2处进行椎体骨密度的测量用于反应患者的骨质状态,但胸部CT联合QCT在筛查肺癌的同时筛查骨质疏松一站式检查逐渐得到应用推广[9]。藤剑等[10]研究表明测量下段胸椎BMD诊断骨质疏松的敏感度和特异度高,诊断效能佳。本研究中,测量分析了T11~L1椎体,在胸部和腹部CT检查中以上椎体均包括在内,而且胸腰段椎体是骨质疏松症并发压缩性骨折的常见部位[11],对高危人群进行T11~L1椎体CT值测量具有重要意义。同时Zhang等[12]研究表明在矢状面、冠状面和横轴面上的CT测量值之间无显著差异,本研究考虑到横轴面为观察胸腹部病变的常用方位,采用横轴面进行CT值测量。
能谱CT为临床诊断提供更加丰富的影像和数据信息,使得CT由形态学成像发展到定量及功能成像阶段,临床应用越来越广泛[13]。能谱数据无法用于QCT BMD测量,先前研究多采用物质分离技术,选择合适的基物质对来反应骨质状态[5],GSI扫描模式下CT值评估椎体骨质状态的研究较少。本研究利用了腹部能谱扫描的图像,测得T11~L1椎体的GSI-CT值,并与常规胸部120 kVp扫描下椎体CT值进行了比较。能谱可提供40~140 keV的101种单能量图像,本研究中采用的能级为70 keV,此能级能量点与120 kVp相对应,并且图像质量更佳[14]。
为了更准确地说明BMD与CT值的关系,本研究先以单个椎体为研究对象,研究结果显示BMD值与120 kVp-CT值和GSI-CT值均呈线性相关,但120 kVp-CT值相关系数高于GSI-CT值,是因为BMD测量的过程中CT值参与了转化,此CT值是基于120 kVp条件获得的。Wang等[15]分析了T10~L3椎体CT值与QCT BMD的相关性,结果显示各椎体与BMD值相关性显著,r值均>0.900,本研究结果与之相符。同时,本研究发现120 kVp和GSI下T11~L1不同椎体间CT值均呈逐渐降低趋势,与以往报道的胸腰椎骨密度变化趋势一致[11]。Li等[16]的研究中,骨量正常组、骨量减少组和骨质疏松组的椎体CT值差异具有统计学意义,本研究与其结果类似。本研究还发现不同骨质状态下,椎体GSI-CT值均高于120 kVp-CT值,对于不同的骨质状态,CT值升高幅度不一,骨质正常组、骨量减少组和骨质疏松组分别增加了10.00%、8.93%、6.32%,骨密度越高,增加幅度越大,这是因为CT值与X线射线能量和物质的密度有关。管电压决定着X线能量,X线能量较低时,光电效应的比重较大,能谱为80~140 kVp瞬切,成像过程中80 kVp参与的权重更大,与120 kVp相比为低管电压,由于光电效应,X线穿过被照物体时被吸收,探测器接收物质衰减系数μ值增大,所以椎体CT值升高[17];μ物也随物质的密度的增加而增加,致密骨本身衰减系数高于疏松骨,所以骨量正常组CT值提高幅度最大。
本研究中120 kVp-CT值与GSI-CT值诊断骨量减低、骨质疏松的ROC曲线AUC均大于0.95,敏感度和特异度均在90%左右或以上,诊断试验的真实性较好,符合疾病诊断试验要求,这说明CT值可以准确地评估骨质状态,其中120 kVp-CT值与GSI-CT值诊断骨质疏松的AUC均为1.000,即两种扫描方式下的CT值诊断骨质疏松效能是等效的,而120 kVp-CT值诊断骨量减低AUC略大于GSI-CT值,这与高骨量椎体在能谱下CT值受影响较大对应。Zaidi等[18]总结了以往的文献,推荐135 HU和110 HU作为在高危人群中诊断骨量减低和骨质疏松的截断值。本研究中120 kVp-CT值诊断骨质减少和骨质疏松的截断值分别为145.3 HU和116.27 HU,与以往研究中的截断值接近,但有所不同,可能是因为纳入了胸椎部分椎体。
本研究的不足:①为单中心研究,得出的最佳截断值还需要多中心大数据的进一步验证;②对70 keV下椎体CT值进行了测量分析,不同单能量下椎体CT值与BMD的关系需进一步探讨。
综上所述,CT值用于机会性筛查骨质疏松是可行的,可实现对低骨密度的椎体识别,从而尽早治疗以预防重大脆性骨折,且不增加患者额外的检查费用和辐射剂量。120 kVp-CT值和GSI-CT值均可用来进行骨质状态判定,预测骨质疏松。
