2023年美国妇产科医师学会《妊娠期病毒性肝炎临床实践指南》解读
2024-03-21胡海燕李俊男
官 军,胡海燕,李俊男△
(1.重庆医科大学附属第一医院产科,重庆 400016;2.重庆大学附属涪陵医院妇产科,重庆 408000)
病毒性肝炎是由多种肝炎病毒引起的常见传染病,主要包括甲、乙、丙、丁、戊型,其中乙型肝炎病毒(hepatitis B virus,HBV)和丙型肝炎病毒(hepatitis C virus,HCV)更为常见,是肝硬化、肝细胞癌的重要病因之一。据估算,全球约2.4亿慢性HBV感染者,1.1亿抗-HCV阳性者,每年约140万人死于相关疾病,在我国约有7 000万慢性HBV感染者和1 000万慢性HCV感染者[1]。
甲型肝炎由甲型肝炎病毒(hepatitis A virus,HAV)感染引起。HAV是小RNA病毒科(直径27 nm)嗜肝病毒属成员,人类是其唯一已知的储存宿主,常通过粪口途径传播,可以是人际接触传播,也可以是通过摄入被污染的水或食物传播,目前还没有关于母体-胎儿传播的报道。HAV感染的平均潜伏期为28 d(15~50 d),通常是一种自限性疾病,不会发展为慢性疾病。此外,HAV感染可产生终身免疫,通过接种疫苗可预防感染。
乙型肝炎由HBV感染引起。HBV是一种双链DNA病毒(直径40~42 nm),属于嗜肝DNA病毒科,具有高致病性和传染性。HBV感染分为急性和慢性,平均潜伏期60 d(40~90 d)。HBV急性感染的诊断依据为检出乙型肝炎病毒表面抗原(hepatitis B surface antigen,HBsAg)和乙型肝炎病毒核心抗原IgM抗体(antibody to hepatitis B core antigen,抗-HBc),慢性感染的诊断以HBsAg持续阳性超过6个月为依据[2]。HBV的主要传播模式存在地区差异,母婴传播是高流行地区的主要传播方式,水平传播(特别是在儿童早期)是中度流行地区大多数慢性HBV感染的原因,而无保护性行为及注射毒品是低流行地区成人的主要传播途径,HBV的围产期传播是慢性感染的最大单一原因。
丙型肝炎由HCV感染引起。HCV是直径小于80 nm的包膜病毒,为单股正链RNA病毒。HCV主要经血液、不安全注射、性接触和围产期传播,围产期HCV传播见于5%~6%的HCV感染产妇分娩婴儿,且混合感染人类免疫缺陷病毒(human immunodeficiency virus,HIV)会明显增加HCV的垂直传播风险。急性HCV感染发生的潜伏期为30~60 d,其中75%的患者为无症状感染,50%的患者发展为慢性感染,而慢性HCV感染是慢性肝病的最常见病因之一。
丁型肝炎由丁型肝炎病毒(hepatitis D virus,HDV)感染引起。HDV是一种不完整病毒颗粒,包含1个RNA基因组、单个HDV编码的抗原和HBV提供的脂蛋白包膜。丁型肝炎患者均为HDV与HBV双重感染。尽管HDV可自主复制,但完整病毒体装配和释放需要同时存在HBV,因此存在HBsAg是诊断HDV感染的必要条件。
戊型肝炎由戊型肝炎病毒(hepatitis E virus,HEV)感染引起。HEV是一种小型二十面体无包膜单链RNA病毒,直径为27~34 nm,为急性病毒性肝炎最常见但诊断率最低的病原体之一。HEV的传播途径与HAV类似,常通过粪口途径传播,也包括摄入受污染的食物和水、输血及母婴传播,HEV垂直传播率近50%[3]。HEV感染的潜伏期为3~8周,平均40 d。孕妇暴发性HEV感染的风险较高,在亚洲和非洲的感染孕妇和胎儿死亡率分别高达20%~30%和35%[4-5]。
病毒性肝炎作为全球重大疾病负担,阻断母婴传播是从根源消除的重中之重,而妊娠期病毒性肝炎的管理尤为重要。2023年9月美国妇产科医师学会(the American College of Obstetrician and Gynecologists,ACOG)发表了《妊娠期病毒性肝炎临床实践指南》[6],取代了2007年版本。该指南依据证据质量分级和推荐强度系统(The Grading of Recommendations Assessment,Development and Evaluation,GRADE)提出了6个方面的建议,本文对指南的重要推荐更新进行逐一解读。
1 妊娠期HBV和HCV感染筛查建议
无论检测史或疫苗接种情况如何,推荐所有孕妇在每次妊娠早期进行产前HBsAg筛查(强推荐,中等质量证据)。
对所有18岁后无3项指标(HBsAg、抗-HBs和总抗-HBc)阴性结果的孕妇或未完成乙型肝炎疫苗全程接种的孕妇,或已知存在HBV感染风险的孕妇,无论疫苗接种状况或检测史如何,均推荐对上述3项指标进行筛查(强推荐,低质量证据)。
建议孕妇在每次妊娠的第1次产检时进行HBsAg筛查,此外对于>18岁且既往未进行过HBV感染筛查的孕妇,建议进行HBsAg、抗-HBs和总抗-HBc三联筛查,以明确HBV感染情况[2],见表1。
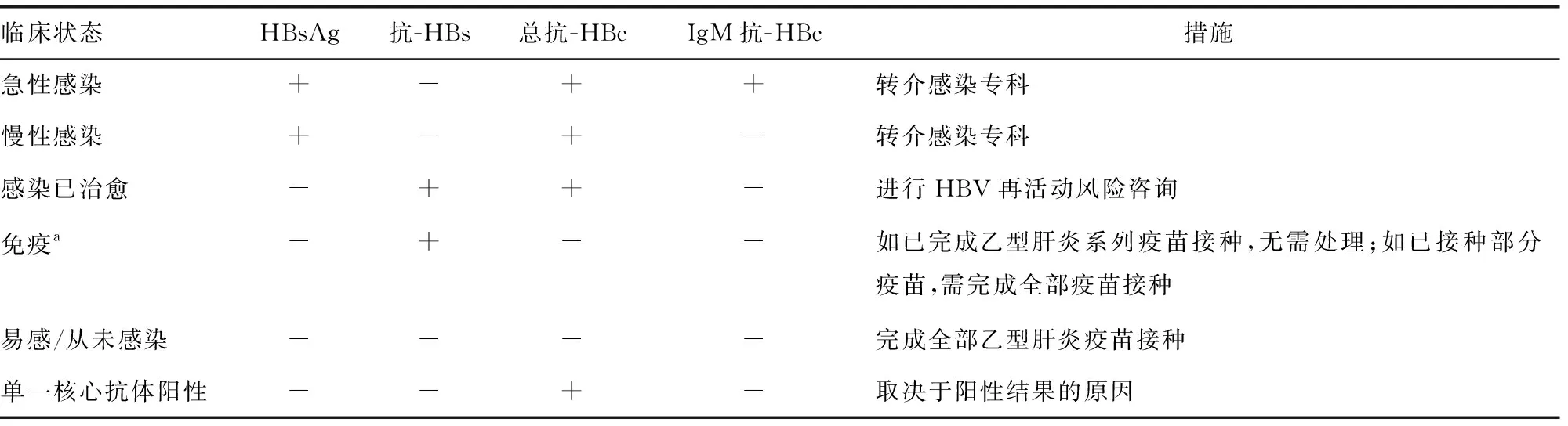
表1 HBV感染临床状态及对应措施
推荐所有患者在每次妊娠时都进行HCV抗体筛查(强推荐,低质量证据)。
推荐在妊娠前筛查HCV感染,若感染,尽可能在妊娠前进行治疗(强推荐,中等质量证据)。
目前还未提出针对妊娠期确诊HCV感染的治疗方案,也没有相应的推荐干预措施来降低围产期HCV传播风险。因此,建议最好在妊娠前筛查HCV感染,我国指南建议对育龄期备孕妇女进行抗HCV筛查,如抗HCV阳性,则应检测HCV RNA;如HCV RNA阳性,应尽快在治愈后再考虑妊娠;如妊娠期间发现丙型肝炎,可考虑继续妊娠,可在分娩哺乳期结束后给予抗病毒治疗[7]。
2 HBV或HCV感染者的孕前咨询与照护
对HBV或HCV感染妇女进行孕前咨询,包括妊娠对母体疾病的影响及对胎儿和新生儿的风险(良好实践要点)。
应采用多学科联合会诊(包括胃肠病学、感染病学及产科专家等)充分评估母体疾病的稳定性,如病毒载量、基因型和是否存在肝硬化等,这是决定能否妊娠的重要因素。HCV感染患者应该被告知胎儿生长受限、早产和妊娠肝内胆汁淤积症的风险增加。所有感染HBV或HCV的患者,包括孕妇应该劝告戒酒,同时接种经专家推荐的疫苗。
3 妊娠期、产时和产后HBV感染患者管理
推荐对所有HBsAg阳性的孕妇进行HBV DNA定量检测,以指导孕妇在妊娠期进行抗病毒治疗,预防围产期HBV传播(强推荐,低质量证据)。为了规范和更新慢性乙型肝炎的预防、诊断和抗病毒治疗,实现世界卫生组织提出的“2030年消除病毒性肝炎作为公共卫生危害”目标,中华医学会肝病学分会和感染病学分会结合我国实际情况制定了《慢性乙型肝炎防治指南(2022 年版)》[8],其中明确提出对于妊娠期首次诊断慢性乙型肝炎的患者,其治疗适应证同普通慢性乙型肝炎患者,即(1)对于血清HBV DNA阳性,ALT持续异常(高于正常值上限),且排除其他原因所致者,建议抗病毒治疗。(2)对于血清HBV DNA阳性者,无论血清ALT水平高低,只要符合下列情况之一,建议抗病毒治疗:①有乙型肝炎肝硬化家族史或肝细胞癌家族史;②年龄>30岁;③无创指标或肝组织学检查提示肝脏存在明显炎症(G≥2)或纤维化(F≥2);④HBV相关肝外表现(如HBV相关性肾小球肾炎等)。
推荐对HBV感染且病毒载量>200 000 IU/mL的患者在妊娠期使用抗病毒药物,以降低垂直传播的风险(强推荐,中等质量证据)。该指南对于抗病毒治疗阈值及药物推荐与目前国内外指南基本一致,富马酸替诺福韦二吡呋酯(tenofovir disoproxil fumarate,TDF)、替比夫定和拉米夫定中任何一种均能有效降低孕妇的病毒水平,无需联合用药。因TDF耐药率极低,目前被推荐为一线用药,当HBV DNA>200 000 IU/mL时,推荐在妊娠第24~28周开始抗病毒治疗,且已有大量研究表明该药具有良好的母婴安全性。
与羊膜腔穿刺术相关的HBV垂直传播风险通常较低,在对患者进行垂直传播风险咨询时,应与患者共同决策(良好实践要点)。有报道称,对HBsAg阳性但乙型肝炎病毒e抗原(hepatitis B e antigen,HBeAg)阴性孕妇行羊膜腔穿刺术,不增加母婴传播风险[9],因此这类孕妇如有羊膜腔穿刺指征,可选择进行。但对HBeAg阳性或高病毒载量(>107copies/mL)孕妇,羊膜腔穿刺术是否会增加HBV母婴传播风险,目前研究报道结论不一致[10-11],如确实有羊膜腔穿刺术指征,需权衡利弊与患者共同商讨后再决定。
建议将剖宫产用于符合产科指征的HBV感染患者(条件性推荐,低质量证据)。 目前并没有明确的研究结果提示剖宫产能减少HBV母婴传播,一项系统评价和meta分析显示剖宫产分娩和阴道分娩的新生儿HBV感染率无明显差异[12]。这说明剖宫产并不能降低HBV母婴传播率,因此不推荐剖宫产用于没有产科指征的HBV感染孕妇,这与我国现行指南推荐一致。
对于分娩时HBsAg阳性或状态不明的孕妇,推荐其新生儿出生12 h内注射乙型肝炎免疫球蛋白(hepatitis B immunoglobulin,HBIG)和接种乙型肝炎疫苗(强推荐,中等质量证据)。我国《乙型肝炎病毒母婴传播预防临床指南(2020)》[13]中提出,采取HBIG+乙型肝炎疫苗联合免疫预防后,对HBeAg阴性孕妇的新生儿保护率约为100%,几乎不再感染;对HBeAg阳性孕妇的新生儿保护率为90%~97%,感染率为3%~10%,如果在新生儿出生后1 h内使用联合预防,保护率可达97%以上,感染率<3%;如果不使用HBIG,仅使用乙型肝炎疫苗,保护率仅为55%~85%。因此,务必联合使用HBIG和乙型肝炎疫苗,且新生儿出生后越早使用越好,如果HBsAg结果不明,为避免漏诊发生母婴传播,一律按阳性处理。我国新生儿乙型肝炎免疫预防方案,见表2。
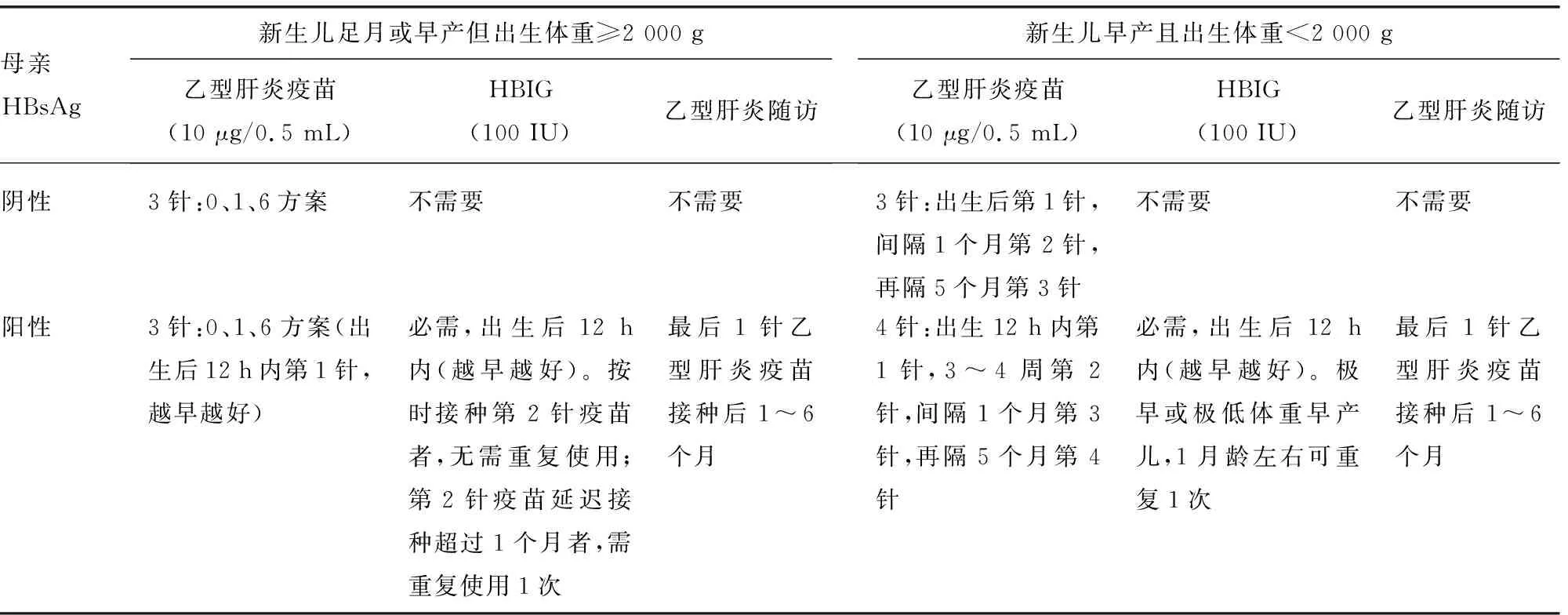
表2 新生儿乙型肝炎免疫预防方案
推荐在没有其他禁忌证的情况下,鼓励HBV感染妇女进行母乳喂养(强推荐,低质量证据)。多项研究表明,母乳喂养不会额外增加HBV母婴传播风险[14-16],因此鼓励HBV感染妇女进行母乳喂养,且新生儿在完成免疫预防后,即使出现乳头皲裂或损伤出血、婴儿口腔溃疡或舌系带剪开造成口腔损伤等情况仍可哺乳。对于接受抗病毒治疗的妇女,如接受TDF治疗,脐血和母体血清中药物浓度远高于母乳,多项研究一致证明接受TDF治疗的妇女提供母乳喂养是安全的[17]。
孕妇HBsAg阳性,不论新生儿是否早产及体重多少,只要身体状况稳定,需尽快注射第1针乙型肝炎疫苗,如需抢救或情况不佳,待病情稳定1周后接种第1针乙型肝炎疫苗;孕妇HBsAg阳性,不论新生儿是否早产、状况如何(包括抢救),必须在12 h内注射HBIG,且越快越好;孕妇HBsAg阴性,新生儿出生体重<2 000 g,待体量达到2 000 g时接种第1针乙型肝炎疫苗,若出院时体重仍未达2 000 g,在出院前接种第1针;孕妇HBsAg阳性,新生儿情况稳定,无需等待体重达2 000 g,需尽快接种第1针乙型肝炎疫苗。
4 妊娠期、产时和产后HCV感染患者管理
与羊膜腔穿刺术相关的HCV垂直传播的风险通常较低,在对患者进行垂直传播风险咨询时,应与患者共同决策(良好实践要点)。
与绒毛穿刺取样相关的HCV垂直传播风险通常较低,在对患者进行垂直传播风险咨询时,应与患者共同决策(良好实践要点)。
不反对HCV感染的妇女进行母乳喂养(良好实践要点)。目前小样本量和有限的数据表明羊膜腔穿刺术似乎不会增加垂直传播风险,本指南建议与2021 年美国母胎医学会(Society for Maternal-Fetal Medicine,SMFM)发布的《妊娠期丙型肝炎》意见相同,对于具有侵入性产前诊断的HCV感染患者,需告知其目前有关垂直传播风险的研究表明并未增加垂直传播风险,但样本量有限,与患者共同进行临床决策[18]。母乳喂养似乎不会影响HCV垂直传播的风险,疾病预防控制中心(Center for Disease Control and Prevention,CDC)与SMFM均提出母乳喂养对HCV感染者是安全的,但建议如果乳头出血或皲裂,应避免母乳喂养。同HBV感染一样,剖宫产也不能减少HCV的母婴传播,故HCV感染不作为剖宫产手术指征。
5 妊娠期医护人员意外或职业暴露于HBV或HCV的管理
对于意外或职业暴露于HBV或HCV的妊娠期医护人员,推荐与非妊娠期人员类似的方式进行管理(强推荐,低质量证据),见表3。

表3 医护人员乙型肝炎暴露后管理[19]
我国《慢性乙型肝炎防治指南(2022年版)》[8]明确提出,对于意外暴露HBV者可按照以下方法处理:(1)在伤口周围轻轻挤压,排出伤口中的血液,再用等渗盐水冲洗伤口,消毒液处理。(2)应立即检测HBsAg、HBV DNA,3~6个月后复查。(3)如接种过乙型肝炎疫苗并有应答,且已知抗-HBs阳性(抗-HBs≥10 mIU/mL)者,可不再注射HBIG或乙型肝炎疫苗;如未接种过乙型肝炎疫苗,或虽接种过乙型肝炎疫苗,但抗-HBs<10 mIU/mL或抗-HBs水平不详者,应立即注射HBIG 200~400 IU,同时在不同部位接种1剂乙型肝炎疫苗(20 μg),于1个月和6个月后分别接种第2剂和第3剂乙型肝炎疫苗(20 μg)。医务人员建议必须接种乙型肝炎疫苗,并在接种后筛查抗体水平,必要时再次加强接种。
中国CDC于2023年10月16日正式印发《丙型肝炎病毒实验室检测技术规范(2023年修订版)》[20],对于意外暴露于HCV者可按照以下方法处理。(1)发现暴露后:①若为皮肤暴露,用肥皂液和流动水清洗污染的皮肤。如皮肤有伤口,应当在伤口旁轻轻挤压(从近心端向远心端方向挤压),避免挤压伤口局部,尽可能挤出损伤处的血液,再用肥皂液和流动水冲洗10~15 min,随后用消毒液(如75%乙醇或0.5%聚维酮碘)进行消毒,并包扎伤口。②若为黏膜暴露,用生理盐水或流动水冲洗黏膜10~15 min。(2)如明确暴露源(患者)为HCV感染者(抗-HCV阳性、HCV RNA阳性),建议暴露后医务人员应尽快(最好48 h内)进行抗-HCV检测,留取抗-HCV本底资料。若此时医务人员抗-HCV阳性,应进一步检测HCV RNA,HCV RNA阳性者应及时转介治疗。若此时医务人员抗-HCV阴性,应于暴露后12周再次检测抗-HCV,抗-HCV阳性者进一步检测HCV RNA,HCV RNA阳性者建议进行治疗;HCV RNA阴性者于暴露后24周监测抗-HCV和ALT,并进行跟踪管理。《美国CDC 2020版医务人员潜在性暴露于HCV的检测与临床管理指南》[21]不推荐对职业暴露于血液和其他体液的医务人员预防性使用直接作用抗病毒药物,然而,一旦发现HCV RNA阳性的患者或医务人员时应及时治疗。因HCV现无有效疫苗可以使用,因此在工作中严格执行操作规范,加强院感管理尤为重要。
6 妊娠期甲型肝炎和乙型肝炎疫苗接种
推荐在妊娠期接种甲型肝炎疫苗和/或乙型肝炎疫苗(强推荐,中等质量证据)。HAV感染和HBV感染都可通过接种疫苗预防,而且二者都不是活疫苗,妊娠期不禁止接种。目前数据表明妊娠期接种甲型肝炎疫苗并未增加母婴不良事件发生率[22],如果孕妇属于建议接种甲型肝炎疫苗的风险人群(表4),则应给予接种;妊娠期接种乙型肝炎疫苗的安全性已得到证实[23],所有未接种过乙型肝炎疫苗的孕妇都建议接种疫苗。关于含胞嘧啶磷酸鸟嘌呤佐剂的乙型肝炎疫苗(HepB-CpG)和重组乙型肝炎疫苗PreHevbrio的数据目前不足以说明妊娠期接种相关风险,故暂不推荐[24]。

表4 甲型肝炎疫苗接种建议
有一种甲型乙型肝炎联合疫苗被批准用于成人。如果孕妇符合接种甲型肝炎和乙型肝炎疫苗的适应证,则可以选择联合疫苗[25]。
7 总 结
该指南对于妊娠期HBV感染的管理与我国现行指南无较大区别,但提出的三联筛查项目可以作为参考,我国目前对于HBsAg阴性的孕妇未再进一步筛查其他指标,可以参考三联筛查明确孕妇HBV感染情况,进一步指导疫苗接种等措施。
对于HCV感染,我国目前尚未纳入孕前及孕期必查项目,仅在入院分娩或输血前进行该项检查,可能导致HCV感染漏诊,发生母婴传播。因HCV感染目前在妊娠期无治疗方案,也无相应母婴阻断方案,因此建议将其纳入孕前检查项目,最好在妊娠前进行诊断及治疗。
侵入性产前诊断是否导致肝炎病毒宫内感染目前研究表明风险性较低,但是仍缺乏大量数据研究,且对于高病毒载量孕妇,其感染风险是否会增加也有待进一步研究。
各国应结合具体国情制定相应措施,提高孕前肝炎病毒感染检测及治疗率,进一步探索妊娠期HCV感染治疗及母婴阻断方案,提高肝炎疫苗接种率,争取早日实现“2030年全面消除病毒性肝炎作为重大公共卫生威胁”的重大战略目标。
