胆囊后三角解剖入路腹腔镜胆囊切除术治疗胆囊结石伴慢性胆囊炎的效果观察
2024-01-02欧祥杰
欧祥杰
(宜城市中医医院外科,湖北 襄阳 441400)
胆囊结石为临床上常见的一种胆管疾病,多伴有腹部胀痛等表现,进食油腻食物会进一步加重病情,诱发胆绞痛[1]。胆囊结石伴慢性胆囊炎可能是因为致病菌在经胆管逆行后进入胆囊,而胆囊结石后会导致胆汁排出不畅,使致病菌在局部繁殖后引发炎症病变[2]。目前,临床多采用手术治疗的方式,而腹腔镜胆囊切除术(LC)更是由于创伤小、失血量少及恢复快的特点成为临床治疗胆囊疾病的最佳选择[3]。但胆囊三角结构复杂,会增加手术难度,且可能会因胆囊三角解剖不当而出现胆漏、胆道损伤及出血等并发症[4]。而胆囊后三角解剖入路能准确分辨胆管结构,对解剖三角区有显著帮助。近年胆囊后三角解剖入路LC显示出了较好的治疗效果和应用前景[5]。因此,本研究探讨不同解剖入路LC治疗胆囊结石伴慢性胆囊炎患者的效果。
1 资料与方法
1.1 一般资料 按随机数字表法将2021年12月至2022年12月宜城市中医医院接收的90例胆囊结石伴慢性胆囊炎患者分为观察组和对照组,各45例。观察组患者中男性25例,女性20例;年龄20~70岁,平均年龄(45.89±3.56)岁;病程1~3年,平均病程(2.04±0.33)年;单发性结石28例,多发性结石17例。对照组患者中男性23例,女性22例;年龄22~72岁,平均年龄(46.05±3.81)岁;病程2~3年,平均病程(2.51±0.54)年;单发性结石30例,多发性结石15例。两组患者一般资料比较,差异无统计学意义(P>0.05)。纳入标准:①符合胆囊结石伴慢性胆囊炎的诊断标准,并经CT、超声等检查确诊[6];②年龄18~75岁;③符合LC手术指征。排除标准:①合并心、肝、肾等重要脏器功能衰竭者;②合并免疫系统异常者;③患有其他胆管疾病者或伴有恶性肿瘤者;④患有精神疾病或认知障碍者。本研究经宜城市中医医院医学伦理委员会批准,患者及其家属签署知情同意书。
1.2 手术方法 两组患者均进行LC手术。患者取仰卧位,常规消毒、铺巾,经气管插管后全身麻醉。对照组患者采用胆囊前三角解剖入路:首先,在脐部下缘处作1 cm横切口,置入气腹针建立二氧化碳气腹,并维持腹压在12~14 mmHg(1 mmHg=0.133 kPa)。采用3孔法置入腹腔镜(卡尔史托斯公司,国械注准20172226846,型号:TC200),明确腹腔病变位置及胆囊大小。采用海绵棒进行钝性分离胆囊三角区域,打开前三角区浆膜层,解剖胆囊管和动脉,明确胆总管、肝总管和胆囊管,采用钛夹钳在其近端位置顺行夹断,并将胆囊摘除。清洗干净后,缝合手术创口。观察组患者采用胆囊后三角解剖入路:建立气腹操作同对照组,置入腹腔镜,将胆囊壶腹部往左上方牵拉翻转,充分暴露胆囊后三角区域。采用电凝钩切开浆膜(胆囊底部交界处与胆囊管、胆囊壶腹部之间),至距离胆总管上方0.5 cm为止。随后钝性分离后三角区域组织并暴露壶腹部和胆囊管,往右下方位翻转壶腹部,暴露胆囊三角。横向切开浆膜层,使其击穿前后三角,明确胆总管、肝总管和胆囊管的位置关系,然后分离切断胆囊管,并夹闭胆囊血管,切除胆囊后取出,术毕清洗并缝合创口。
1.3 观察指标 ①比较两组患者围手术期临床指标。记录患者的手术时间和术后住院时间。采用红细胞压积(HCT)法评估术中出血量,术前、术后检测并记录HCT,术中出血量(mL)= (术前HCT-术后HCT)/术前HCT×体质量(kg)×7%×1 000。记录患者肠功能恢复时间:腹部肿胀症状得到改善,食物排空后出现饥饿感,肠道内有气体排出,视为肠功能恢复。计算结石清除率:通过检查确定结石清除情况,当检查结果显示结石直径≤3 mm且临床症状消失则为结石清除成功。②比较两组患者术后视觉模拟量表(VAS)疼痛评分。满分为10分,分数越高表示疼痛越重[7]。③比较两组患者手术前后炎症因子水平。采集患者空腹静脉血5 mL(手术前和手术后),以3 000 r/min转速离心10 min(离心半径10 cm),-70 ℃冰箱冻存待测。采用深圳迈瑞生物医疗电子股份有限公司生产的试剂盒以酶联免疫吸附法检测白细胞介素-6(IL-6)水平;采用星童医疗技术(苏州)有限公司生产的试剂盒以免疫比浊法检测血清C反应蛋白(CRP)水平。④比较两组患者并发症和中转开腹发生情况。记录患者术后出现的并发症(胆道损伤、出血和胆漏)及中转开腹发生情况。中转开腹指征:a.重度粘连,组织辨认不清;b.术中出现大出血或手术结束前出现原因不明的渗血;c.结石较大,影响手术视野;d.术中周围脏器严重损伤。符合以上其中一项则需要中转开腹。
1.4 统计学分析 采用SPSS 22.0统计学软件进行数据处理。并发症和中转开腹发生率结果以[例(%)]表示,组间比较采用χ2检验;临床指标、VAS疼痛评分及炎症因子水平以()表示,组间比较采用独立样本t检验,组内比较采用配对样本t检验,术后不同时间点疼痛评分比较采用重复测量方差分析,其两两比较采用LSD-t检验。以P<0.05为差异有统计学意义。
2 结果
2.1 两组患者围手术期临床指标比较 观察组患者的手术时间和住院时间比对照组短,肠功能恢复比对照组快,术中出血量比对照组少,差异有统计学意义(P<0.05);观察组中有43例患者清除结石,结石清除率为95.56%,对照组中有42例患者清除结石,结石清除率为93.33%,组间比较,差异无统计学意义(P>0.05),见表1。
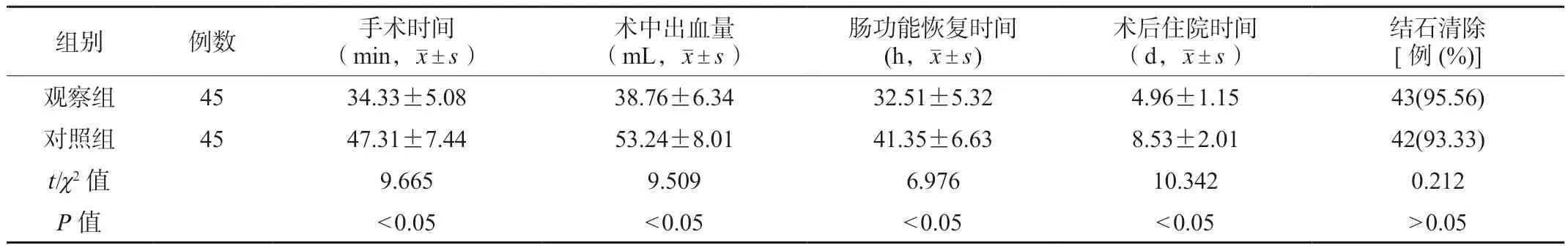
表1 两组患者围手术期临床指标比较
2.2 两组患者术后VAS疼痛评分比较 观察组患者术后各时间点的VAS疼痛评分均低于对照组,差异有统计学意义(P<0.05),见表2。
表2 两组患者术后VAS疼痛评分比较(分,)
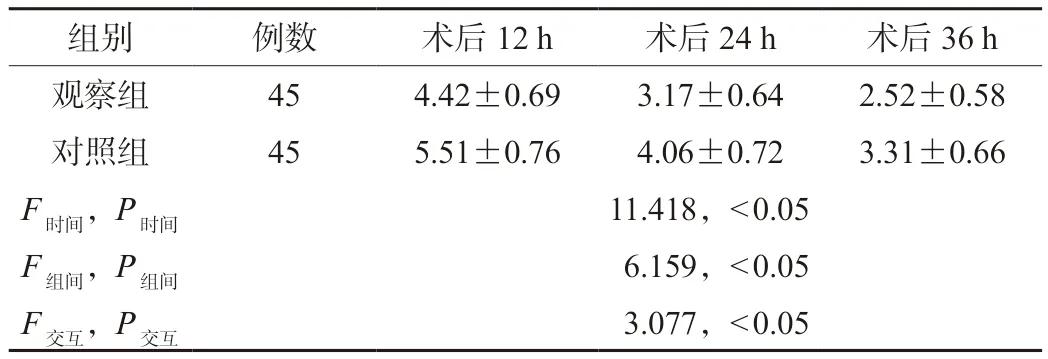
表2 两组患者术后VAS疼痛评分比较(分,)
注:VAS:视觉模拟量表。
组别例数术后12 h术后24 h术后36 h观察组454.42±0.693.17±0.642.52±0.58对照组455.51±0.764.06±0.723.31±0.66 F时间,P时间11.418,<0.05 F组间,P组间6.159,<0.05 F交互,P交互3.077,<0.05
2.3 两组患者手术前后炎症因子水平比较 术前,两组患者炎症因子水平比较,差异无统计学意义(P>0.05);术后,两组患者CRP、IL-6水平较术前升高,但观察组炎症因子升高幅度低于对照组,差异有统计学意义(P<0.05),见表3。
表3 两组患者手术前后炎症因子水平比较()

表3 两组患者手术前后炎症因子水平比较()
注:与同组术前比较,*P<0.05。CRP:C反应蛋白;IL-6:白细胞介素-6。
CRP(mg/L)IL-6(ng/L)术前术后术前术后组别例数观察组455.78±0.9412.89±2.21*8.52±1.5620.96±3.75*对照组456.14±1.0618.27±3.23*8.95±1.7933.13±6.69*t值1.7059.2221.21510.645 P值>0.05<0.05>0.05<0.05
2.4 两组患者并发症和中转开腹发生情况比较 观察组患者并发症总发生率和中转开腹率均低于对照组,差异有统计学意义(P<0.05),见表4。

表4 两组患者并发症和中转开腹发生情况比较[例(%)]
3 讨论
胆囊结石伴慢性胆囊炎主要表现为右上腹疼痛不适,特别是食用含油脂食物、饮酒后容易出现。疼痛可能放射至背部,还可能伴有恶心呕吐、消化不良,急性发作时发热、乏力等急性感染性症状。随着病情的不断进展,胆囊结石伴慢性胆囊炎患者的胆囊壁变厚、出现瘢痕化及组织粘连等现象,使胆囊功能发生异常,甚至会有癌变风险,严重影响患者身心健康和生活质量[8]。手术是治疗该病最有效的方式,目前临床多采用LC治疗胆囊结石伴慢性胆囊炎患者,但由于该手术操作空间受限,不能直视病变部位,胆囊前三角解剖入路LC易出现周围组织粘连,使胆囊三角结构混沌,可能无法找到胆囊甚至怀疑有胆囊内瘘,此时强行LC易造成胆管、结肠及十二指肠损伤等严重后果[9]。因此,寻找更为安全、有效的入路方式,对降低手术操作难度、提高患者疗效和改善预后十分重要。
本研究结果显示,与对照组相比,观察组患者手术时间和住院时间更短,肠功能恢复更快,术中出血量更少,观察组患者术后12 h、24 h、36 h的VAS疼痛评分更低,提示采用胆囊后三角解剖入路的治疗效果更显著,缓解患者术后疼痛的效果更好。分析原因,胆囊后三角解剖区域大多是疏松组织,在此经过的胆囊动脉支较少,能使术者获得清晰的手术视野,有效避让胆囊动脉,由易至难对三角区结构进行分离处理,尽可能减少术中出血量[10]。同时胆囊后三角位置牢固,变动较小,即使出现胆囊组织粘连的情况,也能通过紧贴胆囊壶腹并解剖打开,即可辨别三者关系,大大提高了分离的准确性,而且还能扩大LC的操作空间,进而降低手术操作难度,缩短手术时间,减少手术创伤,缓解术后疼痛[11]。另外,本研究结果显示,观察组患者结石清除率为95.56%,与对照组的93.33%比较,差异无统计学意义,说明胆囊后三角解剖入路LC不会影响结石清除的效果。
CRP能加速免疫反应中吞噬细胞的吞噬作用,其水平升高代表组织出现损伤;IL-6作为促炎因子,能刺激CRP分泌,造成细胞受损引起炎症[12]。本研究结果显示,术后患者的CRP、IL-6水平均升高,但观察组升高幅度小于对照组,提示观察组术式的应激反应更少,对患者的损伤更轻。分析原因,两组患者由于手术、术中出血等原因导致CRP、IL-6水平上升,但由于胆囊后三角解剖入路比胆囊前三角入路更明显、更清晰地显示胆囊三角的结构,并且比胆囊前三角更容易分离,行LC时可以有效的降低应激损伤的风险,对患者损伤较小,进而产生的刺激较少,炎症反应较轻[13]。本研究进一步比较两组患者胆道损伤等并发症的发生率和中转开腹率,结果发现观察组更低,提示胆囊后三角解剖入路LC能减少患者并发症和中转开腹发生率。分析原因,胆囊后三角解剖入路手术视野广阔且清晰,对胆囊三角区内结构观察更为准确,对胆管解剖更加精准,减少了对胆囊的损伤,进而降低中转开腹发生率和并发症的发生风险[14]。
综上所述,胆囊后三角解剖入路LC治疗胆囊结石伴慢性胆囊炎患者的效果较好,可有效改善临床指标,缓解术后疼痛,对机体炎症反应刺激小,同时能减少术后并发症及中转开腹发生率,值得在临床上应用。
