血管迷走性晕厥患者晕厥先兆的影响因素分析
2023-12-04王佳玉吴越阳张佳刘杰昕
王佳玉,吴越阳,张佳,刘杰昕
目的 分析血管迷走性晕 患者的临床特点,探讨其晕 前是否有晕 先兆的影响因素。
方法 回顾性纳入2017年1月—2022年6月首都医科大学附属北京天坛医院诊治的血管迷走性晕患者为研究对象。采集其一般资料、直立倾斜试验结果及血流动力学指标,采用多因素logistic回归分析探讨患者发生晕 先兆的影响因素。
结果 研究共纳入血管迷走性晕 患者1211例。根据其发生晕 前是否有先兆症状进行分组,其中无先兆组582例(48.06%),有先兆组629例(51.94%)。有先兆组患者的年龄(t=6.006,P<0.001)、女性比例(χ 2=11.749,P=0.001)、BMI(t=2.562,P=0.011),以及既往有高血压(χ2=12.643,P<0.001)、糖尿病(χ2=9.129,P=0.003)、脑血管病(χ2=4.060,P=0.044)的比例与无先兆组比较,差异有统计学意义。两组患者直立倾斜试验结果比较差异无统计学意义(χ2=6.205,P=0.102)。多因素logistic回归分析发现,年龄≤60岁(OR=1.727,95%CI 1.347~2.214,P<0.001)和女性(OR=1.440,95%CI 1.122~1.847,P=0.004)是血管迷走性晕 患者发生晕 先兆的危险因素。
结论年龄≤60岁和女性血管迷走性晕 患者更易发生晕 先兆,这可能与自主神经调节功能有关。
晕厥是一过性脑组织缺血所致的短暂意识丧失,常伴有患者跌倒、损伤甚至残疾。血管迷走性晕厥(vasovagal syncope,VVS)是晕厥最常见的分类,其诊断依靠临床病史、诱发因素和前驱症状等[1]。现有研究认为,自主神经功能障碍是VVS的重要发病机制,情绪激动、长时间站立、疼痛刺激等是VVS最常见的诱发因素[2-4]。晕厥先兆是指晕厥意识丧失前出现的头晕、心悸、面色苍白、冷汗、恶心等症状,但不出现意识丧失。若在晕厥先兆阶段患者及时采取保护措施,能够减少跌倒等进一步损伤。但并非所有VVS患者在发生晕厥前均出现晕厥先兆,探索晕厥先兆发生的影响因素在临床上有重要意义,而目前涉及晕厥先兆的研究相对较少。本研究通过分析VVS患者的临床特点,探讨其晕厥前是否发生晕厥先兆的影响因素。
1 对象与方法
1.1 研究对象 本研究为回顾性研究,选取2017年1月—2022年6月首都医科大学附属北京天坛医院门诊诊治的VVS患者为研究对象。研究方案符合《世界医学协会赫尔辛基宣言》的伦理准则,并经首都医科大学附属北京天坛医院伦理委员会批准。患者临床资料的使用获得患者本人、家属或法定监护人的知情同意。纳入标准:①临床诊断为VVS;②完成直立倾斜试验;③临床资料完整。排除标准:①除VVS外的神经介导的反射性晕厥(如情境性晕厥、颈动脉窦综合征等);②心源性晕厥、癫痫、假性晕厥以及任何可以影响自主神经功能的疾病;③直立倾斜试验阳性结果中合并出现其他血流动力学特征,如直立性低血压、直立性心动过速等;④认知障碍。
1.2 数据采集 采集患者的一般资料、直立倾斜试验结果和血流动力学指标。一般资料包括患者年龄(注:由于部分患者病程长或晕厥发作间隔时间长,其首次发作晕厥的年龄不能准确回忆,因此在本研究中所指年龄均为首次就诊时的年龄)、性别、身高和体重,并计算BMI,以及既往有高血压、糖尿病、冠状动脉粥样硬化性心脏病和脑血管病病史(包括脑梗死、脑出血和TIA)。直立倾斜试验血流动力学指标包括平卧位和倾斜直立位的收缩压(systolic blood pressure,SBP)、舒张压(diastolic blood pressure,DBP)、心率(heart rate,HR)、每搏输出量(stroke volume,SV)、心输出量(cardiac output,CO)和系统血管阻力(systemic vascular resistance,SVR)。
1.3 直立倾斜试验
1.3.1 方案 在9:00—13:00、保持室温相对稳定[(23±1)℃]的情况下完成。受试者试验前4 h禁食,停用可能影响自主神经功能和心血管活性的药物至少5个半衰期,不饮用酒、浓茶和含有咖啡因的饮料。在动态心电监测、无创连续血流动力学监测下,采用Italian方案进行直立倾斜试验[5]。
1.3.2 结果的评估 将患者直立倾斜试验中的血流动力学结果分为阳性和阴性。阳性包括血管减压型、心脏抑制型和混合型[6]。阴性是指患者在直立倾斜试验全程未出现终止条件、直立性低血压、直立性心动过速及心因性假性晕厥等特征性血流动力学反应。
1.3.3 血流动力学指标 血压和心率数据使用无创连续逐搏血压监测仪(指动脉红外光电容积描记法,Finometer Model 1,Finapres Medical System,荷兰)采集。获取患者血压的逐搏变化数据并脱机后使用BeatScope 1.1a软件(内置Modelflow算法),计算SBP、DBP、HR、SV、CO和SVR的逐搏数据。分别计算上述指标在平卧位和倾斜直立位的平均值,作为患者平卧位和倾斜直立位的血流动力学指标。
1.4 VVS的临床诊断及晕厥先兆 VVS的诊断依靠详细的病史采集、体格检查以及相关辅助检查进行综合评估。①初步评估:晕厥发作的情境、临床表现、持续时间、有无特殊用药史和晕厥家族史,通过体格检查明确有无器质性心脏疾病、神经系统疾病,除外其他原因导致的晕厥。②心脏自主神经功能评估:包括心电图、动态心电图、动态血压监测、瓦尔萨尔瓦(Valsalva)动作和深呼吸试验等检测。③直立倾斜试验。
晕厥先兆是指患者在发生晕厥前出现头晕、困倦、反应迟钝、黑矇、视力模糊、心悸、胸闷、胸痛、呼吸急促、出汗、面色苍白、肩颈部不适、腹痛、便意等临床症状[1]。
根据患者在发生晕厥前是否有晕厥先兆将其分为无先兆组和有先兆组。

2 结果
2.1 一般资料 研究共纳入VVS患者1211例,平均年龄(48.4±19.5)岁,女性661例(54.58%),无先兆组582例(48.06%),有先兆组629例(51.94%)。与无先兆组相比,有先兆组患者年龄更小、女性更多、BMI更低,既往有高血压、糖尿病和脑血管病者比例更低,差异均有统计学意义,有冠状动脉粥样硬化性心脏病者比例差异无统计学意义(表1)。
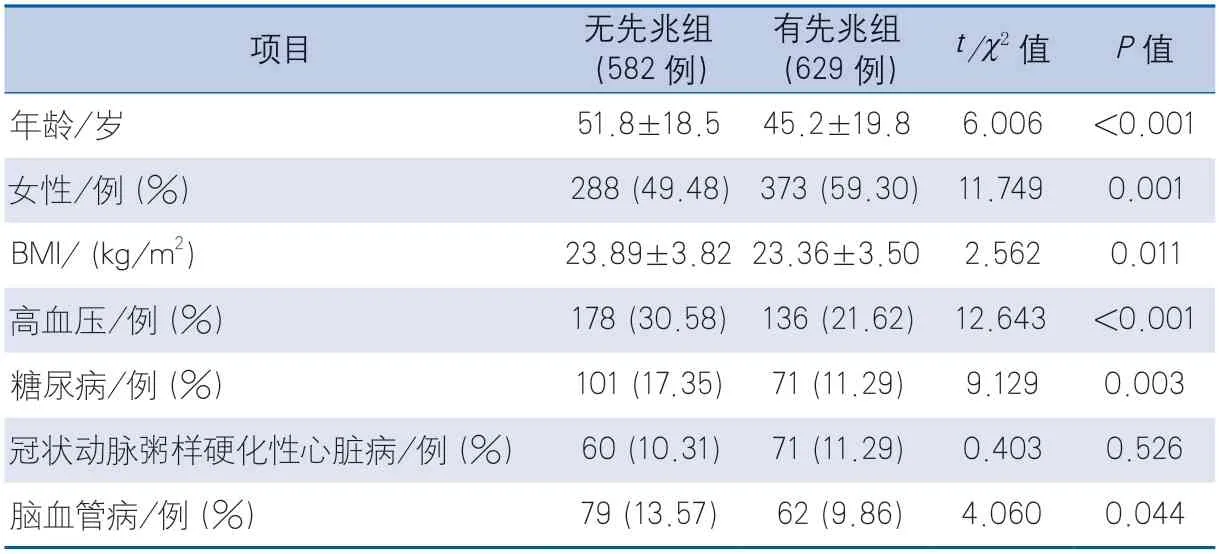
表1 两组患者一般资料的比较Table 1 Comparison of general information between two groups of patients
2.2 直立倾斜试验结果 两组患者直立倾斜试验结果比较差异无统计学意义。在血流动力学指标方面,平卧位时,与无先兆组相比,有先兆组SBP更低、DBP更高、HR更快、SV更低、CO更高、SVR更低,差异均有统计学意义;倾斜直立位时,与无先兆组相比,有先兆组SBP更低、DBP更高、HR更快、SV更低、CO更低,差异均有统计学意义。倾斜直立位与平卧位相比较的变化值,有先兆组HR和SVR增加、SV和CO下降的绝对值与无先兆组比较差异均有统计学意义(表2)。

表2 两组患者直立倾斜试验血流动力学指标的比较Table 2 Comparison of hemodynamic indicators in head-up tilt test between two groups of patients
2.3 晕厥先兆的多因素lo g i s t ic回归分析 单因素分析发现,有先兆组的年龄、女性比例、BMI、高血压、糖尿病和脑血管病6 个变量与无先兆组相比差异有统计学意义。结合本研究样本量及上述变量的临床意义,以患者发生晕厥前是否有晕厥先兆为因变量,将年龄(根据老年的年龄定义和既往研究的分类方法将其处理为分类变量:≤60岁和>60岁)、女性、BMI(根据《中国成人超重和肥胖症预防控制指南》将其处理为分类变量:低体重<18.50 kg/m2、正常体重18.50~23.99 kg/m2、超重24.00~27.99 kg/m2和肥胖≥28.00 kg/m2)、高血压、糖尿病和脑血管病作为自变量进行多因素logistic回归分析。结果显示,年龄≤60岁(OR=1.727,95%CI1.347~2.214,P<0.001)和女性(OR=1.440,95%CI1.122~1.847,P=0.004)是血管迷走性晕厥患者发生晕厥先兆的危险因素(表3)。
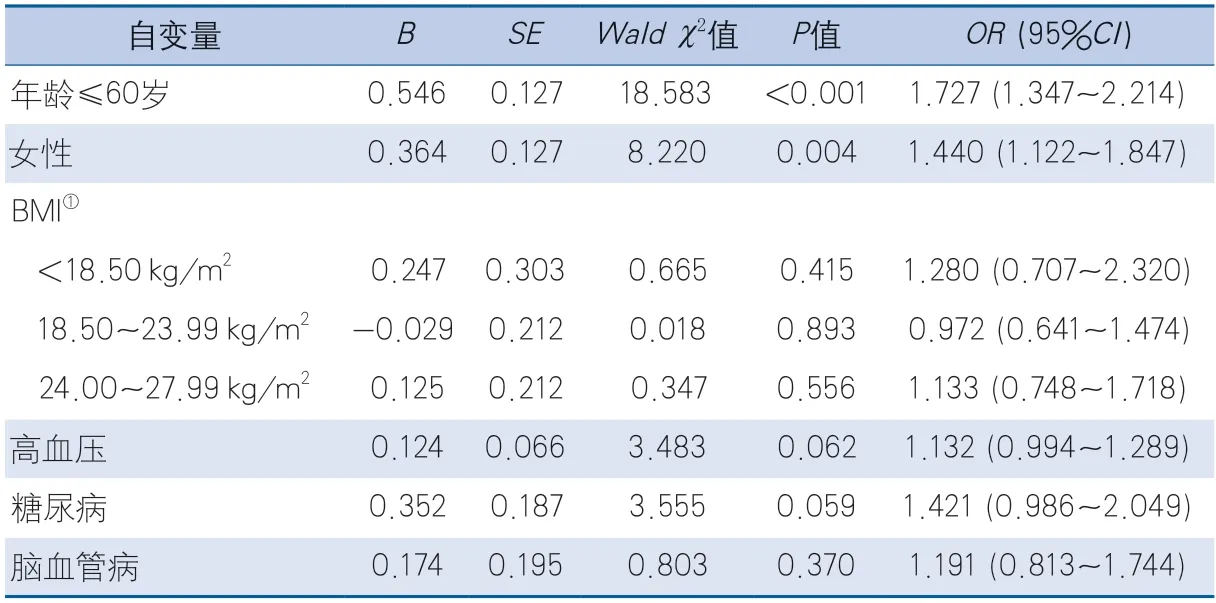
表3 血管迷走性晕厥患者晕厥先兆的多因素logistic回归分析Table 3 Multivariate logistic regression analysis of presyncope for patients with vasovagal syncope
3 讨论
根据病因将晕厥分为神经介导的反射性晕厥、直立性低血压、心源性晕厥等,其中神经介导的反射性晕厥是晕厥最常见的病因,而VVS则是神经介导的反射性晕厥中最常见的分类[1]。晕厥本身不致命,但晕厥导致的跌倒和外伤在严重情况下会损伤患者的活动和自理能力,引起焦虑或者抑郁[7-8]。患者若能在晕厥先兆发生阶段迅速采取保护措施,则可最大限度减少晕厥和跌倒导致的损伤。因此,识别哪些患者更易发生先兆症状,具有重要临床价值。
目前认为VVS的机制主要包括外周交感神经张力下降、交感神经过度激活诱发迷走神经张力增加和各种诱因导致的代偿性自主神经调节功能受损,而VVS的先兆症状也与迷走神经张力增加有关[9]。本研究发现,年龄≤60岁和女性患者更易发生晕厥先兆,可能的原因包括:①年龄≤60岁患者颈动脉窦敏感性高,对于血压变化较年龄>60岁患者敏感;后者心脏对α1-肾上腺素反应能力下降,交感神经活性减弱,对心率和血压变化的反应相对迟钝[9-10]。②女性对于直立耐受能力低于男性,在调节血压方面,女性迷走神经反应能力强于男性,交感神经反应能力弱于男性,因此女性更易出现先兆症状[11]。
既往研究发现,在发生脑血流或系统性血压改变之前155 s,患者开始出现晕厥先兆;在发生晕厥先兆的患者中,在系统平均动脉血压出现下降之前67 s,脑血流平均血流速度开始下降[12]。该研究最重要的发现是在患者出现晕厥先兆之前,就已经发生了相应的血流动力学变化。也有研究证实,脑血流舒张期血流速度下降、脑血流平均血流速度下降、搏动指数和脑血管阻力升高,提前于晕厥先兆发生[13-14]。TCD可以同步动态检测颅内血管的血流速度,进而分析在各种机制调控下的脑血流改变。在此后的研究中可以尝试使用直立倾斜试验联合TCD探索VVS患者的脑血流调节机制,同时,也可以在患者出现晕厥先兆之前终止直立倾斜试验,从而减轻患者的不适症状,提高检查的安全性。
在直立倾斜试验血流动力学指标方面,平卧位时,无先兆组患者SBP高、DBP低,这与该组中高血压患者较多有关(30.58%vs.21.62%);无先兆组患者HR慢,这与该组患者平均年龄大[(51.80±18.48)岁vs.(45.19±19.84)岁]有关。
在变化值方面,倾斜直立位与平卧位相比,有先兆组患者HR和SVR增加更多,SV和CO降低显著。可能的原因如下:第一,无先兆组患者平均年龄大,血管顺应性低,因此,倾斜直立位同平卧位相比,其SV下降程度较平均年龄小的有先兆组患者低。随着年龄增加,心肌顺应性降低,左室舒张充盈受限,心脏前负荷降低。在倾斜直立后心率加快的情况下,舒张期相对缩短,心脏前负荷降低更显著,倾斜直立时SV下降程度更小。第二,研究表明,正常情况下,直立后心率每分钟增加10~20次,舒张压增加约5 mmHg(1 mmHg=0.133 kPa);直立后心率增加<15次/分,提示自主神经调节功能减退[8,15]。在无先兆组患者中,倾斜直立后心率增加小于10次/分,提示随着年龄增加,患者自主神经调节能力减弱,倾斜直立后心率增加程度小。第三,两组患者倾斜直立后SVR均增加,但无先兆组患者SVR增加程度显著小于有先兆组患者,这提示无先兆组患者可能存在自主神经调节功能受损。本研究发现,直立倾斜试验血流动力学指标在两组间差异有统计学意义,但在多因素分析中未纳入分析。这是因为本研究探讨的晕厥先兆是就诊前晕厥发作是否有先兆,血流动力学指标是就诊后直立倾斜试验获得的参数,这些参数可能受到自主神经功能状态或直立倾斜训练的影响,加之首次就诊的患者可能未行直立倾斜试验,对识别具有晕厥先兆患者的临床意义有限,因此未在多因素分析中纳入。但有研究认为,在直立倾斜试验发生阳性事件前血流动力学参数的短时间变化可能对阳性结果有预测意义,因此在以后的研究中可对这部分内容进行分析。
本研究不足之处在于,为单中心回顾性研究,纳入样本量偏少,对晕厥患者自主神经功能评价不全面,缺少脑组织影像学资料,无法进一步探索结构对功能的影响。在以后的研究中,补充Valsalva动作、深吸气试验、心率变异性等自主神经功能评价结果,TCD监测脑血流变化指标以及脑组织影像学参数,可能有助于更好地解释本研究结果。
4 结论
综上所述,年龄≤60岁和女性VVS患者在晕厥前更易发生晕厥先兆,自主神经调节功能受损可能在机制上参与晕厥先兆的发生。
利益冲突所有作者均声明不存在利益冲突。
