基于决策树模型的日间化疗患者分组研究
2023-10-18中国医科大学附属第一医院110000卢欣阳
中国医科大学附属第一医院(110000) 马 冀 张 欣 卢欣阳 于 迪 罗 蓟
【提 要】 目的 探索适合本地区的日间化疗分组方案和费用标准,激励医疗支付过程标准化,促进费用控制和日间化疗长远发展。方法 采用多元线性逐步回归分析2019年2月1日至2020年12月31日5927例日间化疗患者费用的影响因素,基于CHAID算法对日间化疗患者进行分组并测算费用。结果 患者治疗方式、是否治疗合并症、是否复查三个变量纳入决策树模型(P<0.001),共分为8组;各组内CV值均小于1,组内同质性较好;不同组内费用差异有统计学意义(P<0.001),组间异质性较好;组1(一种治疗方式)线外人次最多、线外费用比例最高,组7(两种治疗方式,合并症)线外患者比例最高,为重点监测的对象。结论 本研究的日间化疗分组合理,建议未来对日间化疗合理化支付,促进日间化疗长远发展。
恶性肿瘤是我国居民的第一位死亡原因,给患者带来沉重的经济负担[1]。目前化疗是恶性肿瘤最主要的治疗手段之一,随着肿瘤患者逐年增加,有限的医疗资源已经不能满足患者入院化疗的需求。日间化疗作为一种人性化医疗服务模式在越来越多的医院应用[2-4]。与普通住院相比较,日间化疗在减少治疗时间、提高诊治效率、减轻患者经济负担等方面的优势体现得尤为显著[5]。2018年国家卫生健康委印发《关于进一步做好分级诊疗制度建设有关重点工作的通知》(国卫医发〔2018〕28号),推动实现“四个分开”助力分级诊疗制度建设,在三级医院推进日间手术、日间化疗等日间服务模式是促进急慢分开的重要举措。现阶段对于日间化疗的论述多集中在病房运营管理、患者护理、病案质控等方面,对于日间化疗患者医疗保险合理化支付的探讨较少。本文拟以某大型三级甲等医院为例,使用CHAID决策树方法对日间化疗患者进行分组并测算,为未来制定日间化疗合理化支付提供思路,为促进国家分级诊疗制度建设提供助力。
资料与方法
1.资料来源
数据来源于2019年2月1日至2020年12月31日某大型三级甲等医院病案首页和结算明细,全部数据均纳入北京版疾病诊断相关分组(diagnosis related groups,DRGs)“肿瘤的化学/或靶向、生物、免疫治疗(7天内)”(RU14)组,共18942例;其中日间化疗患者9273例,非日间化疗患者9669例。从病案首页中提取性别、年龄、主要诊断、住院日期、治疗方式等信息;从结算明细中提取治疗用药信息、检查信息。对日间化疗患者进一步整理,将影响住院费用的不合理因素排除,排除标准:(1)患者自备抗肿瘤药品;(2)主要诊断选择错误导致错误入组;(3)出院带药;(4)未进行化疗/靶向/生物/免疫治疗;(5)临床试验。共得到日间化疗患者5927例。
2.数据处理方法
根据专家建议及文献调查结果确定住院费用的可能影响因素,利用excel 2007初步进行数据筛选与整理,利用SPSS 22.0对数据进行单因素方差分析和多元线性逐步回归分析,进一步从相关因素中筛选出住院费用的重要影响因素;然后将筛选出的影响因素作为分类节点纳入决策树模型,采用CHAID法构建决策树。设置决策树的生长规则,最大深度为3层,父节点最少个案 100 例,子节点最少个案50例,决策树合并和拆分的检验水准α=0.05。使用变异系数(CV)、方差减少量(RIV)、非参数检验等相关指标对分组进行评价,以确定分组的合理性,P<0.05表示差异有统计学意义。
结 果
1.基本情况
RU14组中全部日间化疗患者9273例,人均费用7511.56元,人均报销4717.5元,人均盈利518.05元;全部非日间化疗患者9669例,人均费用9663.3元,人均报销6295.75元,人均超支794.75元;经Mann-Whitney U 检验P<0.001,两者存在显著性差异。
5927名日间化疗患者以女性为主,女性为4130人(69.68%),男性为1797人(30.32%)。年龄40岁以下664人(11.20%),41~60岁2721人(45.91%),61~80岁2515人(42.43%),80岁以上27人(0.46%)。5927名日间化疗患者中排名前五位的病种分别为乳腺癌(43.92%)、肺癌(16.01%)、消化系统肿瘤(13.99%)、淋巴瘤(10.75%)、卵巢癌(4.71%)。5097人(86%)住院期间行一种治疗方式,830人(14%)住院期间行两种及以上治疗方式。955人(16.11%)化疗期间同时进行复查,1544人(26.05%)化疗期间治疗合并症。在治疗合并症的患者中,治疗合并症的费用占总费用的25.61%,占药品费的28.48%。
2.影响住院费用的因素
经正态性检验,日间化疗患者住院总费用呈偏态分布,因此对住院总费用进行以10为底的对数转换,转换后的数据基本符合正态分布。经过单因素方差分析,治疗方式、是否治疗合并症、是否复查、年龄对日间化疗患者住院总费用的影响有统计学意义(P<0.05)。以住院总费用为因变量,以单因素方差分析中得出的4个影响日间化疗住院总费用的因素为自变量进行多元线性逐步回归分析,结果显示治疗方式、是否治疗合并症、是否复查进入方程。共线性诊断显示,方差膨胀因子VIF均<5,说明变量间不存在多重共线性(F=1343.693,P<0.001),拟合模型的决定系数R2=0.405,详见表1。

表1 日间化疗患者住院费用影响因素多元逐步线性回归分析结果
3.日间化疗分组结果及评价
本研究采用 CHAID 决策树算法,以住院总费用作为因变量,以治疗方式、是否治疗合并症、是否复查作为自变量作为分类节点;同时计算各病组的病种权重,即该组的例均住院费用与所有病例平均费用的比值,权重越高则说明消耗的医疗资源越多。结果显示,共分为8个日间化疗组,其中使用“一种治疗方式”组次均费用及权重最低,使用“两种治疗方式、治疗合并症同时伴复查”组次均费用及权重最高。分组评价方面,各日间化疗组CV值均小于1,各组内同质性较好。组间异质性评价方面,RIV值为0.51;再分别用非参数Kruskal-Wallis H检验、中位数检验、Jonckheere-Terpstra检验对组间异质性进行分析,P值均小于0.001,认为组间差异有统计学意义,分组较为合理。详见表2。
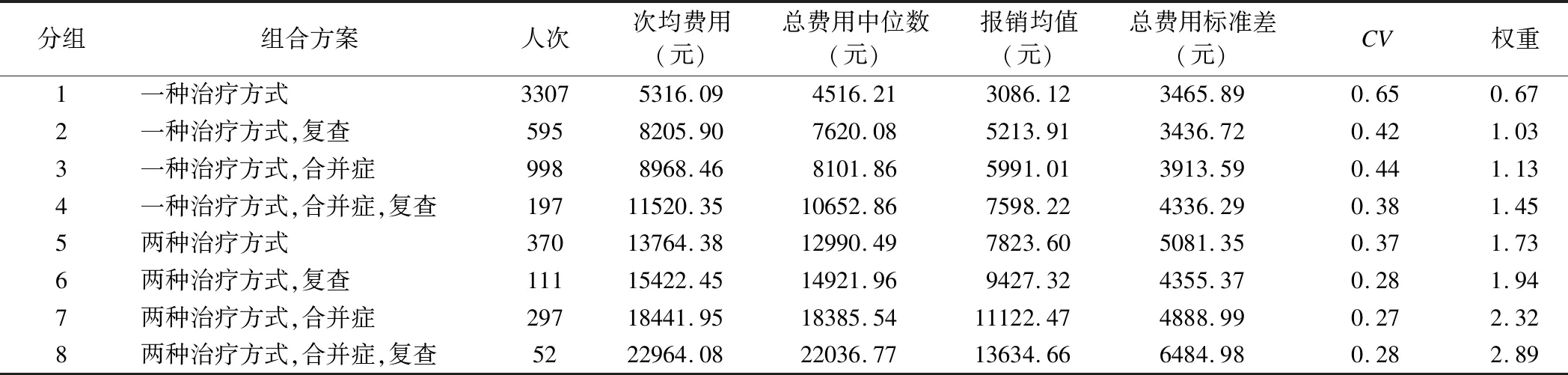
表2 日间化疗分组结果
4.病例组合费用标准及线外费用情况
用各组中位数作为住院费用的预测值,用各日间化疗组住院费用的75%分位数(P75)作为警示费用,75%分位数加1.5倍四分位间距(P75+1.5Q)作为费用控制的上限。用费用上限计算线外病人的比例、线外费用的比例,评价线外资源消耗情况;其中“线外资源消耗”为线外患者所消耗资源之和,“线外费用”即线外病人资源消耗超过标准预测值的费用部分。详见表3。

表3 日间化疗费用标准及线外消耗情况
讨 论
1.日间化疗支付方式
DRGs是以病例为基础数据源,以病例的诊断和(或)操作作为病例组合的基本依据,综合考虑病例的个体特征,如年龄、主要疾病、是否存在并发症和伴随症等情况,将临床过程相近、费用消耗相似的病例通过聚类法分到同一组的分组方法[6]。现阶段作者所在地对于化疗患者采用DRGs支付,依据化疗患者住院天数分成3个DRGs组,同一DRGs组内不论患者住院天数长短、治疗方式如何、是否针对合并症进行治疗、是否随诊复查均按照统一权重对医疗机构进行拨付。这就存在诱发分解住院、推诿重症患者的风险,不利于医疗资源的合理使用也不利于学科建设。本研究发现,RU14组内日间化疗患者人均费用7511.56元,人均报销4717.5元,人均盈利518.05元;非日间化疗患者人均费用9663.3元,人均报销6295.75元,人均超支794.75元,两者存在显著性差异。在日间化疗患者中,“一种治疗方式”组人均费用5316.09元,人均报销3086.12 元;“两种治疗方式,合并症,复查”组人均费用22964.08元,人均报销13634.66元,亦存在差别。未来如何为化疗患者制定更符合临床实际的支付政策关系到医保基金合理分配及日间化疗学科的长远发展。根据2019年国家医疗保障局《关于印发疾病诊断相关分组(DRG)付费国家试点技术规范和分组方案的通知》,恶性肿瘤化疗将分入“RE1”ADRG组,各试点城市制定本地的细分DRG分组。对于日间化疗的支付方式,建议未来可以根据治疗方式、合并症情况、复查情况完善ADRG组进行DRGs支付;也可以根据各组为患者报销均值“量出为入、量体裁衣”,对日间化疗定额拨付。
2.分组结果
本研究采用CHAID构建决策树模型,选择治疗方式、是否治疗合并症、是否复查3个变量作为分类节点,将日间化疗分为8组。决策树CHAID模型第一层分类节点为治疗方式。使用两种及以上治疗方式的患者资源消耗远高于单纯使用一种治疗方式。第二层分类节点为是否治疗合并症。有研究显示[7-8]化疗引起的骨髓抑制常导致停药或治疗延迟、剂量不足,甚至导致化疗终止,最终可能影响临床疗效和患者生存期;本研究显示,存在骨髓抑制的患者中,治疗骨髓抑制合并症的费用占总费用四分之一,治疗合并症是影响日间化疗费用的重要因素。第三层分类节点为是否复查。超声、CT、核磁共振等影像学检查已广泛应用于恶性肿瘤治疗效果的评估,为后续治疗提供依据[9-10]。本研究进一步显示,组1(一种治疗方式)线外人次最多,线外费用比例最高,组7(两种治疗方式,合并症)线外患者比例最高,为重点监测的对象。建议通过设置本地区的费用上限,使医疗机构及时发现线外患者并检查费用合理性,有效避免过度医疗行为,以达到医、患、保三方共赢。
3.加强日间化疗管理
本次研究中日间化疗患者9273例,最后5927例纳入研究。被排除的案例主要原因为出院带药、患者自备抗肿瘤药、主要诊断选择错误导致错误入组、未进行化疗及临床试验患者。对于出院带药,主要是由于笔者所在地门诊规定病种月支付额度不足以满足患者每日口服化疗药的需要。建议未来医保经办机构拓宽患者口服化疗药品门诊报销渠道、适当提高门诊规定病种支付上限;建议拓宽门诊检查报销渠道,这将进一步缩短化疗前等待期、有效缩短治疗时间;对于医疗机构而言,应争取最大限度缩短化疗前检查时间,合理适度开具检查,确保社保基金合理使用。与此同时医疗机构应加强管理,加强对临床医生培训以提高主要诊断选择正确率,严把入院指征关,加强日间化疗管理。
综上所述,本文以某大型三级甲等医院为例,以影响日间化疗患者费用的因素为分组依据,对日间化疗进行精细化分组并对每一组的费用进行测算分析,对未来上级管理部门制定合理的日间化疗支付标准提供参考,对日间化疗长远发展提供助力。
