经阴道三维超声对宫角妊娠产妇妊娠结局的预测作用
2023-07-15刘月媚罗海波李仲均张秀珍曾带娣
刘月媚,罗海波*,李仲均,张秀珍,曾带娣,陈 静
(1. 南方医科大学第十附属医院/东莞市人民医院超声科,广东 东莞 523000;2.南方医科大学第十附属医院/东莞市人民医院妇产科,广东 东莞 523000)
宫角妊娠主要指孕卵种植于输卵管和子宫交界处的特殊部位宫内异位妊娠,约占全部异位妊娠的10%[1-2]。由于宫内膜相对薄弱,肌肉层薄弱,且血运丰富。所以容易造成子宫破裂出血性休克,同时流产的机率较高,只有极少数患者可以足月分娩。超声是诊断宫角妊娠最常用的方法[3-4]。中医中认为异位妊娠的主要病机与少腹宿有瘀滞,冲任不畅有关[5]。可疑宫角妊娠的孕囊生长演变规律,目前尚无明确定论,决定其生长演变的因素也鲜有研究。由于早孕期生长在靠近宫角的孕囊,其演变结局具有不确定性,导致了治疗决策难以及时决定,对孕妇而言也是难以扶择[6-7]。无论是人工流产,还是继续妊娠,孕妇不仅要承受较大的心理压力,还要面对宫角妊娠可能出现的并发症及风险。为了更好地解决这个临床问题,本研究经阴道三维超声结合断层超声显像技术(TUI)对80 例宫角妊娠产妇妊娠结局进行预测,以及为孕妇早期制定临床决策,指导孕妇妊娠期随访观察。
1 资料与方法
1.1 一般资料
选取东莞市人民医院2021 年10 月—2022 年6月收治的宫角妊娠产妇80 例,本研究经东莞市人民医院伦理委员会审核通过(伦理号:KYKT2021-047)。1)纳入标准:宫角妊娠诊断参照《宫角妊娠诊治专家共识》[8];经病理诊断证实;能够积极配合临床各项检查;产妇停经35 ~69 d;认知功能正常,依从性良好;临床资料完整者。2)排除标准:精神病史;凝血功能障碍产妇;拒绝配合研究者;残角子宫。年龄16 ~40 岁,平均年龄(28.80±2.67)岁;孕周5 ~9 周,平均孕周(7.46±1.52)周;子宫位置:前位45 例,后位35 例。全部宫角妊娠产妇签署诊疗知情同意书。
1.2 检查方法
入院后,对全部产妇均行常规检查,并记录身体相关指标。使其排空膀胱,取截石位,采用GE公司生产的E10 三维超声仪,经腹与经阴探头频率为2 ~5 MHz 与4 ~8 MHz,在探头上套上阴道超声专用隔离透声膜,再将探头轻缓置入阴道内,并紧贴阴道宫颈部,从全方位,多角度的进行扫查。检查患者子宫大小、宫腔内有无妊娠囊及假孕囊、盆腔内有无液性暗区等,以及子宫肌层的厚度形态,进行三维超声图像采集,选择清晰的三维超声图像结合TUI 成像技术,进行数据测量,取三维成像C平面测量孕囊外侧缘距宫腔中线的距离、孕囊中点距宫腔中线的距离,结合TUI 成像技术选取宫角肌层最薄平面测量宫角肌层厚度,宫腔容积,孕囊容积等三维超声数据。每个患者的数据由三位医师分别测量,然后取平均值。对数据进行分析,应用Logistic回归分析,分析影响判断宫角妊娠的有效数据参数。
1.3 观察指标
1)宫角妊娠产妇妊娠结局分析:对宫角妊娠产妇持续随访至12+周,记录正常妊娠产妇例数与不良妊娠结局产妇例数。2)2组经阴道三维超声参数分析:记录正常妊娠组与不良妊娠结局组左右宫角间距、孕囊中点到宫腔中线的垂直距离、孕囊容积、宫腔容积、孕囊中点到A 线的垂直距离、孕囊周边肌层较薄处厚度等超声参数。3)多因素非条件Logistic回归分析:采用多因素Logistic回归分析法分析宫角妊娠产妇不良妊娠结局的影响因素。4)经阴道三维超声诊断效能分析:建立接受者操作特征(ROC)曲线,并计算宫角妊娠产妇左右宫角间距、宫腔容积、孕囊容积的诊断ROC曲线下面积(AUC)。
1.4 统计学方法
数据以SPSS 25.0 统计学软件分析,计数资料以百分率(%)描述,比较经χ2检验,多组间比较予以方差检验,宫角妊娠产妇不良妊娠结局的影响因素采用多因素Logistic回归分析法进行分析,以P<0.05 为差异有统计学意义。
2 结果
2.1 宫角妊娠产妇妊娠结局分析
对80 例宫角妊娠产妇持续随访至12+周,其中48 例产妇为正常妊娠,32 例产妇有不良妊娠结局。见表1。

表1 宫角妊娠产妇妊娠结局分析 例(%)
2.2 2组经阴道三维超声参数分析
正常妊娠组左右宫角间距(56.24±15.06)mm,孕囊中点到宫腔中线的垂直距离(12.26±8.28)mm,孕囊中点到A 线的垂直距离(17.87±8.74)mm,孕囊周边肌层较薄处厚度(4.87±2.21)mm,孕囊容积(9.51±7.53)cm3,宫腔容积(38.86±18.47)cm3,不良妊娠结局组左右宫角间距(61.66±17.06)mm,孕囊中点到宫腔中线的垂直距离(20.15±5.42)mm,孕囊中点到A 线的垂直距离(15.52±5.76)mm,孕囊周边肌层较薄处厚度(3.93±2.68)mm,孕囊容积(11.95±9.68)cm3,宫腔容积(32.42±15.52)cm3,正常妊娠组左右宫角间距、孕囊中点到宫腔中线的垂直距离低于不良妊娠组、孕囊容积、宫腔容积高于不良妊娠组,差异均有统计学意义(P<0.05);而2组孕囊中点到A 线的垂直距离、孕囊周边肌层较薄处厚度对比无差异无统计学意义(P>0.05)。
2.3 多因素非条件Logistic 回归分析
多因素Logistic提示,左右宫角间距、孕囊容积、宫腔容积是宫角妊娠产妇不良妊娠结局的影响因素(OR = 4.212、3.367、4.297,P<0.05)。见表2。
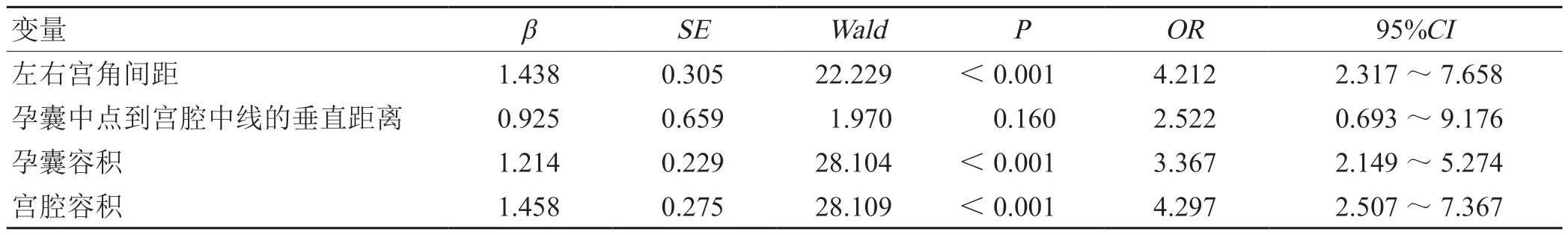
表2 多因素非条件Logistic 回归分析
2.4 经阴道三维超声诊断效能分析
宫角妊娠产妇左右宫角间距、宫腔容积、孕囊容积的AUC 分别为0.620、0.848、0.781;最佳截点值分别为56.15 mm、44.03 cm3、6.03 cm3;特异度分别为46.70%、52.24%、43.12%;灵敏度分别为66.63%、75.39%、83.72%。见图1。

图1 经阴道三维超声诊断的ROC 曲线
3 讨论
超声是诊断宫角妊娠最常用的方法,具有图像清晰、分辨率高、简便等优点,经阴道三维超声是从阴道紧贴子宫穹窿部,可以清楚的观察子宫内部结构与孕囊生长状态,可以发现直径3 mm 左右的小孕囊,不会受到脂肪厚度与肠道气体的干扰,且产妇无需憋尿。对宫角妊娠的诊断有很大的优越性[9-11]。经阴道3D-TUI 超声能够清楚的显示孕囊是否有胚芽和心管搏动,特别适合于病变较小的子宫角妊娠诊断。同时经阴道三维超声可以实现对子宫内膜和宫腔的立体成像,显示出子宫的真实结构,有较好的立体感和明确的空间关系,从而进一步准确地判断出孕囊和病灶的范围、位置[12-13]。朱一平等[14]研究结果显示,宫角妊娠患者的妊娠病灶、宫腔相通率、病灶周围包绕肌层的厚度与完整性高于间质部妊娠(P<0.05),三维经阴道超声诊断宫角妊娠的特异性与敏感性高于二维经阴道超声(P<0.05),三维经阴道超声对宫角妊娠的诊断可靠性优于二维经阴道超声,应用价值较高。本研究结果显示,对80例宫角妊娠产妇持续随访至12+周,其中48 例产妇为正常妊娠,32 例产妇有不良妊娠结局。提示宫角妊娠产妇的不良妊娠结局发生率较高,经阴道三维超声有利于筛选高概率宫角妊娠发生者,临床提早进行干预治疗,从而减少或避免宫不良妊娠结局的发生。本研究结果显示,正常妊娠组与不良妊娠结局组左右宫角间距、孕囊中点到宫腔中线的垂直距离、孕囊容积、宫腔容积对比,明显差异(P<0.05);而2组孕囊中点到A 线的垂直距离、孕囊周边肌层较薄处厚度对比无差异(P>0.05)。多因素Logistic提示,左右宫角间距、孕囊容积、宫腔容积是宫角妊娠产妇不良妊娠结局的影响因素(OR = 4.212、3.367、4.297,P<0.05)。提示左右宫角间距、孕囊容积、宫腔容积等超声参数对宫角妊娠产妇不良妊娠结局的影响较大,通过收集并分析右宫角间距、孕囊容积、宫腔容积等三维超声数据,有利于动态预测孕囊生长进程,早期预测妊娠结局。本研究结果还显示,宫角妊娠产妇左右宫角间距、宫腔容积、孕囊容积的AUC 分别为0.620、0.848、0.781;最佳截点值分别为56.15 mm、44.03cm3、6.03cm3;特异度分别为46.70%、52.24%、43.12%;灵敏度分别为66.63%、75.39%、83.72%。提示经阴道三维超声对宫角妊娠产妇妊娠结局具有良好的预测作用,超声参数左右宫角间距、宫腔容积、孕囊容积的灵敏性、最佳截点值较高,可指导早期卵巢囊实性病变的后续治疗。但上述超声参数特异性较低,易引起假阳性或假阴性,进而对临床观察造成不良影响,增加干预难度。同时早孕期可疑宫角妊娠孕囊的生长演变是动态过程,需建立起多参数、动态模型,模拟孕囊生长变化,对于早期为中低概率宫角妊娠的孕妇进行动态监测、动态预测,有助于及时发现难诊断的宫角妊娠。本研究仍存在不足之处,如纳入病例较少,数据存在集中性,因此临床可扩大样本纳入范围,以进一步提高结果准确度。
