监测血钙、血清及中央区引流液甲状旁腺激素对甲状腺切除术后评估甲状旁腺功能的临床意义
2023-06-26王新昇吴世乐贺贝贝彭喆陈宝章
王新昇 吴世乐 贺贝贝 彭喆 陈宝章
甲状腺术后甲状旁腺功能减退一直是困扰甲状腺外科医生的难题,暂时性甲状旁腺功能减退发生率达0.3%~86%,永久性甲状旁腺功能减退的发生率为0~13%[1]。中央区淋巴结清扫是甲状旁腺损伤的重要因素之一[2]。虽然临床上已使用的甲状旁腺识别技术在不断地改进,但是临床上缺乏对甲状腺术后甲状旁腺功能是否恢复的预测观察指标。我们对甲状腺癌术后病人外周血钙、血甲状旁腺激素(PTH)、中央区引流液PTH变化进行观察。
对象与方法
一、对象
2018年1月~2021年1月因甲状腺乳头状癌行全甲状腺切除加双侧中央区淋巴结清扫病人112例,术中及术后病理诊断均为双侧甲状腺乳头状癌,其中男性18例,女性94例,年龄26~70岁,平均年龄(41±8.9)岁。根据术中甲状旁腺原位保留0枚、1枚、2枚分为A0、A1和A2组,其中A0组21例,A1组35例, A2组56例。术中及术后病理证实为双侧和多灶性病人78例,单侧肿瘤直径>4 cm12例,单侧肿瘤直径1~4 cm合并对侧结节22例,15例加行单侧侧颈部淋巴结清扫术,手术方式参考2012国内指南《甲状腺结节与分化型甲状腺癌诊疗指南》。纳入标准:(1)术前血钙、血PTH均正常,无钙、磷代谢相关疾病;(2)符合甲状腺手术指征,既往无甲状腺或甲状旁腺手术史,手术由同组医师完成;(3)术前或术中病理检查均为甲状腺乳头状癌。
二、方法
1.手术方法:严格执行精细化背膜解剖法,尽可能的原位保留甲状旁腺。上极处理应用“脱帽法”,保留甲状腺上动脉后支,将甲状腺分支血管在甲状腺真背膜处结扎切断,完整保留甲状旁腺血管蒂,术毕放置引流管时再次确认甲状旁腺无苍白肿胀、无颜色暗红为甲状旁腺原位保留成功。术中应用纳米炭及PTH试纸确定为甲状旁腺,遵循“1+X”原则[3],如术中甲状旁腺原位保留困难,摘下后经PTH试纸确定无误后及时匀浆注射法移植于右侧三角肌内。除15例加行单侧侧颈部淋巴结清扫术病人之外,均于双侧中央区放置引流管1根。术后所有病人均常规预防性补钙(葡萄糖酸钙10 ml∶1 g,20 ml静脉注射,每天2次)。
2.观察指标:所有病人术前及术后1~4天于清晨7~8时采外周静脉血测定血钙、血PTH值,引流液于手术当天至术后第1天清晨8时取负压球内5 ml作为测试标本,余引流液排尽后以此类推每24小时取标本。如遇术后第5天引流液量仍>20 ml者,适当延长拔管时间。血钙参考值为2.20~2.70 mmol/L,血钙<2.20 mmol/L定义为低钙血症;PTH参考值为15~65 pg/ml,PTH<15 pg/ml为甲状旁腺功能减退,引流液PTH值参照血PTH值。
三、统计学方法
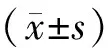
结果
1.各组血钙变化情况:三组病人术前血钙水平比较无明显差异(P>0.05),术后各组血钙均不同程度较术前降低,以A0组降低最为明显;随着时间的推移,A1、A2组病人血钙呈上升趋势,而A0组无明显变化(P>0.05);A1组在术后第4天血钙水平与术前相比,差异无统计学意义(P>0.05);A2组在术后第3天血钙水平与术前相比,差异无统计学意义(P>0.05);进一步两两分析各组术后血钙变化,A0组与其他两组比较差异有统计学意义(P<0.05),A1、A2组比较差异无统计学意义(表1)。
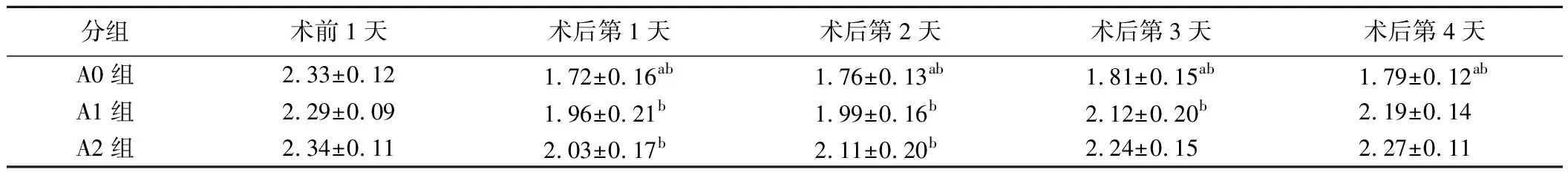
表1 各组不同时间点血钙水平比较(mmol/L)
2.血清PTH变化:三组病人术前血清PTH水平比较无明显差异(P>0.05),术后各组血清PTH较术前均显著下降,差异有统计学意义(P<0.05),A0组下降最为明显,差异有统计学意义(P<0.05),随着时间的推移,除A0组外,A1、A2组血清PTH水平呈上升趋势,但术后4天内,上述两组血清PTH均未上升至术前水平。进一步两两分析各组血清PTH变化,A0与其他两组差异有统计学意义(P<0.05),A1、A2组差异无统计学意义(P>0.05)(表2)。

表2 各组不同时间点血PTH水平比较(pg/ml)
3.引流液PTH变化:三组病人术后引流液PTH水平差异均有统计学意义(P<0.05),A2组均值最高,A1组次之,A0组最低;随着时间的推移,A0组无明显变化,A1、A2组病人引流液PTH水平总体呈下降趋势,但A1、A2组术后前2日下降并不显著(P1=0.934,P2=0.982),至术后第3日上述两组下降明显,且A1组较A2组下降更快(表3)。

表3 各组不同时间点引流液PTH水平比较(pg/ml)
讨论
随着甲状腺癌罹患率的增长,甲状腺手术数量亦随之增长加,手术方式包括传统开放手术,近几年兴起的经口腔前庭入路、胸乳入路、腋下入路等腔镜腔镜手术越来越普及,精细化背膜解剖技术及术中纳米炭负显影技术的应用降低了甲状腺术后甲状旁腺功能减退的发生率[4]。甲状腺术后甲状旁腺功能减退是困扰甲状腺外科医生的难题。为了减少术中甲状旁腺的损伤,术中准确识别和原位保留最为关键,而术后怎样判断保留甲状旁腺的活性又缺乏客观依据[5-6],2018版《甲状腺围手术期甲状旁腺功能保护指南》指出,术后30分钟至5天监测血清PTH水平有利于预测低钙血症及永久性甲状旁腺功能低下的发生,通过监测中央区引流液中PTH的水平结合血清PTH水平可能更好地帮助预测手术后甲状旁腺功能情况,但指南并没有具体量化说明血清PTH水平和引流液PTH水平与保留甲状旁腺活性的关系[7]。有研究表明,术后14~24小时血PTH水平对术后甲状旁腺功能减退有较好的预测效果,但由于血PTH半衰期仅为5分钟,且易受到未行手术侧甲状旁腺及自体移植甲状旁腺、预防性补钙、肝肾代谢的影响,导致血PTH变化规律不易掌握,无法动态评估原位保留甲状旁腺的活性[8-9]。引流液PTH没有经过体内肝肾代谢,可较好地反应原位保留甲状旁腺的活性。本研究中,我们通过监测病人术前、术后血钙水平、血PTH水平,术后1~4天引流液PTH水平,综合判断各项指标对评估甲状旁腺活性的临床意义。
本研究结果显示,112例病人术后血钙较术前均显著下降,说明只要行甲状腺全切手术,甲状旁腺功能都会受影响。112例病人中,发生低钙血症23例,占总数的20.5%,其中A0组15例,占71.4%,A1组6例,占17.1%,A2组2例,占3.5%。以上结果表明,甲状腺全切病人术后出现低钙血症的几率与术中原位保留甲状旁腺的数目呈负相关关系,说明原位保留甲状旁腺的重要性。A0组病人术后血钙降低最明显,且在术后1~4天血钙无明显变化,经过补钙等治疗后所有病人低血钙或低钙血症均得到纠正,均未出现永久性甲状旁腺功能低下,术后随诊2个月,其中16例病人血钙在术后2周内恢复正常水平,5例病人恢复较慢,但1个月后均恢复正常水平;A1、A2组术后血钙呈逐渐上升趋势,A1组术后第4天血钙基本恢复正常,A2组术后第3天血钙恢复正常。本研究还观察到,A0组21例病人中,有9例病人术后血PTH<1.2pg/ml,且在术后1周内无明显升高趋势,但在1周后,A0组所有病人血PTH逐渐升高,血钙亦随PTH逐渐升高,1个月左右血钙和血PTH基本正常,这与文献报道一致[10-11]。A1、A2组病人术后血PTH水平较术前下降,随时间的推移,血PTH水平逐渐升高,这可能是因为手术影响了原位保留的甲状旁腺动脉血供及静脉回流,导致甲状旁腺分泌入血途径受阻,但随着甲状旁腺周围循环的重建恢复,血PTH逐渐恢复正常。进一步分析各组内血PTH变化发现,A0组病人术后血PTH水平与A1、A2组血PTH水平比较差异有统计学意义,而A1、A2组病人术后血PTH水平差异无统计学意义,说明甲状腺全切术后1~4天,血PTH水平变化能反应是否原位保留甲状旁腺,但变化水平不能反应保留甲状旁腺的数目。各组病人术后引流液PTH水平显著不同,A0组最低,A1组次之,A2组最高。进一步研究发现,引流液PTH水平与原位甲状旁腺数目之间存在正相关性,即保留甲状旁腺数目越多,术后引流液PTH水平越高,随着时间的推移,A1、A2组病人术后引流液PTH水平逐渐下降,A1组下降最快,我们有理由推断,术区引流液PTH是由有活性的原位保留的甲状旁腺分泌的,但是由于手术造成的甲状旁腺被膜受损或静脉回流入血途径受损,导致PTH外溢,随着甲状旁腺自我修复,外溢的PTH减少,入血的PTH增多。
综上所述,甲状腺术后监测血钙、血PTH、引流液PTH可有效地评估原位保留甲状旁腺功能恢复情况,术后血钙及血PTH变化容易受到干扰且规律不易掌握,而中央区引流液PTH可直接反映原位保留甲状旁腺的活性,术后引流液PTH维持在一个高水平是原位保留的甲状旁腺存活的直接证据。
