超声检查及动态试验在颈段食管憩室中的应用价值分析
2023-06-07李颖燕晶晶王薇孙金如张彤迪李沐涵
李颖,燕晶晶,王薇,孙金如,张彤迪,李沐涵
食管憩室指与食管相通覆盖上皮的盲袋[1],依据临床症状,结合X线钡剂造影、内镜、食管测压等辅助检查可确诊,较小的食管憩室可以采用保守治疗,而食管憩室较大、症状明显或合并感染症状时宜采用手术治疗[2]。该病的发病机制目前尚不完全清楚,导致其预防很困难,加上食管憩室患者常伴发多种功能性和器质性病变,亦有发生恶变的可能[3],因此其早期诊断、治疗尤为重要。目前X线钡剂造影依然是食管憩室的传统检查手段[4],但因其具有放射性损伤,并且无法分辨食管憩室与周围组织的关系,不适合大范围普查。颈段食管位于甲状腺左叶的内后方,超声探查满意度高,结合咽口水、饮水、口服造影剂等试验行动态超声检查,可以观察病灶内回声变化。近年来随着公众健康意识的增强及甲状腺超声筛查的普及,部分无症状的颈段食管憩室被偶然发现[5]。本研究旨在分析超声检查及动态试验在颈段食管憩室中的应用价值,现报道如下。
1 对象与方法
1.1 研究对象 2015年4月至2021年12月在河北省直属机关体检中心进行体检者有12 666例,回顾性选取其中通过超声检查及动态试验首次发现颈段食管憩室的8例患者为研究对象。纳入标准:经上消化道钡餐造影确诊。排除标准:不能配合检查者。
1.2 研究方法
1.2.1 一般资料收集 收集患者一般资料,包括性别、年龄、临床表现。
1.2.2 超声检查及动态试验 使用Philips iu22、GE LOGIQ 9 彩色多普勒超声诊断仪进行超声检查,探头频率为5~12 MHz,设置条件为浅表器官。受检者采取仰卧位,头部去枕后仰,把肩颈部垫高,充分暴露颈部,涂抹适量耦合剂,依次按纵切、横切对甲状腺进行扫查,如于甲状腺后方食管走形区内发现异常回声,详细记录病灶位置、大小、形态、边界、彩色血流信号、内部回声情况,如怀疑食管憩室,仔细辨认开口、病灶和食管壁的延续关系,并加压观察病灶形态有无变化。然后进行动态试验:(1)第一步试验(吞咽口水试验):嘱患者吞咽口水,观察病灶内部回声是否发生变化(内部回声发生变化指强回声消失或增大、或散开飘移)、病灶是否与甲状腺产生相对运动(病灶与甲状腺产生相对运动指吞咽口水时甲状腺上移,病灶相对下移)、病灶大小是否发生变化,发生其中一项即可判定为阳性;(2)如不能发现病灶和食管相通的证据,再进行第二步试验(饮水试验):嘱患者含一口水,分数次快速吞咽,并储存动态图像,反复回放,尤其是最后一次吞咽结束后查看有没有水进入病灶及病灶内部回声是否发生变化、病灶是否与甲状腺产生相对运动、病灶大小是否发生变化,必要时反复进行以上操作,发生其中一项即可判定为阳性;(3)如通过以上试验还不能确认病灶是否与食管相通,再进行第三步试验(口服造影剂试验):嘱患者大口吞咽准备好的调成糊状的“天下”牌胃肠超声造影剂,此时可配合坐位,借助重力作用,动态查看有无造影剂进入病灶及病灶内部回声是否发生变化、病灶是否与甲状腺产生相对运动、病灶大小是否发生变化,发生其中一项即可判定为阳性。
1.2.3 随访 8例患者自确诊以来每年复查超声2次。
1.3 统计学方法 采用SPSS 22.0软件进行数据分析。计数资料以相对数表示,进行统计学描述。
2 结果
2.1 一般情况 8例颈段食管憩室患者中,男5例,女3例;年龄28~58岁,中位年龄42岁;临床表现:6例无自觉症状,2例经提示分别有轻微进食噎感、口咽存在不明来源的臭味黄色颗粒物。
2.2 超声检查结果 8例患者的病灶均位于甲状腺左叶后方;最大径4.20~22.80 mm,平均11.60 mm,其中<10.00 mm 6例、10.00~<20.00 mm 1例、≥20.00 mm 1例;呈类圆形或椭圆形;前缘边界清,光滑平整;均未探及明确彩色血流信号。病灶内部回声:最大径<10.00 mm的病灶周边呈均质低回声,与食管壁回声一致,病灶中心合并强回声且形态各异(2例呈点状强回声,回声衰减不明显;3例呈块状粗大强回声,伴彗星尾征;1例呈弧形强回声,伴彗星尾征,见图1);最大径≥10.00 mm的病灶以中等回声为主,低回声壁较最大径<10.00 mm的病灶薄,病灶内合并点状强回声及片状无回声区。加压后只有病灶最大者有形态变化(前后径线变小)。7例患者可清晰显示和食管回声一致的层次结构,1例病灶最大者的食管壁层次欠清晰。
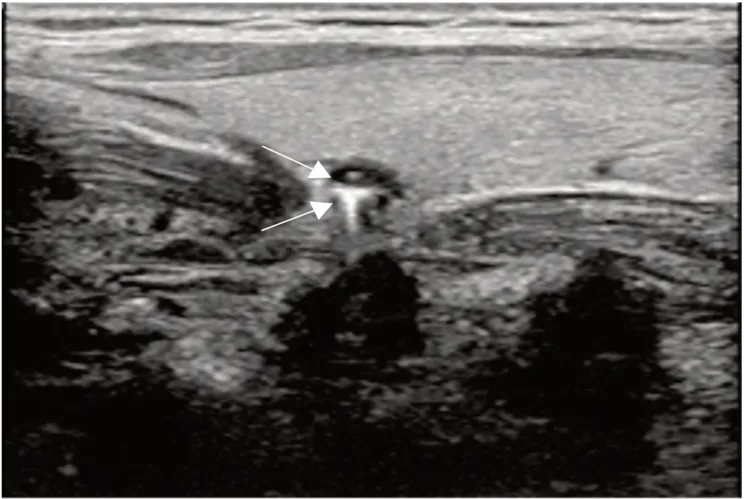
图1 患者超声检查结果Figure 1 Results of ultrasound examination of patients
2.3 动态试验结果 8例颈段食管憩室患者中,7例明确病灶周边低回声后缘与食管相延续,见图2,1例因肥胖病灶与食管的关系显示不清;6例吞咽口水试验阳性者的病灶最大径均<10.00 mm,1例饮水试验阳性者的病灶最大径为13.80 mm,1例口服造影剂试验阳性者的病灶最大径>20.00 mm,见表1。

表1 动态试验结果Table 1 Dynamic test results

图2 患者动态试验过程中超声检查结果Figure 2 Results of ultrasound examination of patients during dynamic test
2.4 随访结果 病灶最小者随访了5年,其病灶最大径由4.20 mm增长到6.80 mm,平均每年增长0.52 mm;其余5例病灶最大径<10.00 mm者随访了3~5年,病灶平均每年增长0.80~1.00 mm;病灶最大径为13.80 mm者随访了2年,病灶平均每年增长1.50 mm;病灶最大者随访2年后因病灶增长明显(较半年前增长4.80 mm),且末次超声检查显示黏膜面毛糙,回声增强,病灶壁较之前明显增厚,周边可探及彩色血流信号,可疑并发憩室炎而进行了手术切除。
3 讨论
3.1 食管憩室的临床概述 食管憩室是临床上比较少见的良性疾病,即食管壁的部分或全层局限性突入纵隔,形成与食管腔相通的囊袋状突起。按照病灶部位,食管憩室可分为咽食管憩室(Zenker憩室)、食管中段憩室及膈上憩室(食管中下段憩室)3种类型[6]。其中颈段咽食管憩室是最常见的类型,约占所有食管憩室的60%,其男女比例为3.5∶1,高发年龄段为50~80岁,30岁以下罕见,发病率为0.01%~0.11%[7-8]。本研究结果显示,颈段食管憩室的发生率为0.063%(8/12 666),略低于国内张蔚等[9]报道的颈段食管憩室发生率(0.083%),且本研究中男女比例为5∶3,发病年龄为28~58岁,与以上研究结果存在一定差异,可能与本研究患者例数较少有关。
咽食管憩室较小时多无临床症状,较大或合并器质性病变时可出现吞咽咕噜声、吞咽困难、口臭,严重者可引起吸入性肺炎[10]。本研究中的8例颈段食管憩室患者均为常规体检时意外发现,其中仅2例患者经提示回忆分别有轻微进食噎感或口咽存在不明来源的臭味黄色颗粒物,其余均无自觉症状。由此看来,超声能及早发现较小的尚无症状的食管憩室。通常较小的食管憩室无需治疗,但患者如同时合并需要手术治疗的甲状腺结节,需引起术者警惕,避免术中损伤食管憩室,造成食管瘘等术后并发症。
咽食管憩室发生的解剖原因为:在咽与食管连接处的后部存在解剖学上的薄弱三角区——Killian缺陷区,其位于后中线的两侧,缺少肌纤维,左侧比右侧更为薄弱,因此多数憩室发生在左侧[7]。本研究中8例患者的病灶均位于甲状腺左叶后方,与解剖薄弱部位相符合。刘海珍等[11]报道了25例咽食管憩室患者,其中1例病灶位于右侧;王燕等[12]报道了42例咽食管憩室患者,其中3例病灶位于右侧。由此可见,大多数咽食管憩室发生在左侧,也可发生在右侧,因此临床实践中发现位于右侧的病灶时也要考虑憩室的可能,要有意识地结合运动试验进行仔细甄别。
对于食管憩室,临床上常用的确诊方式为上消化道钡餐造影和内镜检查[13]。其中上消化道钡餐造影的优势为不受骨骼影响、能全程显示食管、性价比较高,其劣势为钡剂口感差、有放射损伤;而内镜检查的优势为可清晰显示食管黏膜病变,并对可疑病变取活检,劣势为价格高、为侵入性操作、有引起食管穿孔的风险、有禁忌证、不能显示食管壁及食管旁病变、患者依从性差[14]。
因前方紧邻甲状腺,咽食管憩室容易被误诊为甲状腺结节或甲状旁腺结节,更有甚者会被误诊为甲状腺癌而进行穿刺,给患者带来不必要的痛苦[15]。MARCY等[16]研究显示,<10 mm的食管憩室容易被误诊为甲状腺结节或甲状腺癌术后转移的淋巴结。因此在日常工作中,临床医生要注意将咽食管憩室和以下几种疾病相鉴别:(1)甲状腺结节及甲状旁腺结节:仔细辨认结节后方包膜的完整性及其与食管壁有无延续,再结合运动试验加以鉴别;(2)肿大淋巴结:结合病史,对甲状腺癌术后患者应考虑淋巴结的可能,观察有无极性血流信号;(3)甲状腺脓肿:憩室残存食物残渣和水时容易和甲状腺脓肿混淆,可结合临床症状、血流信号及动态试验进行鉴别[17]。
3.2 超声检查及动态试验在颈段食管憩室中的应用价值 研究显示,病灶内的气体样强回声是超声检查诊断憩室的有力佐证[18-19]。因无骨骼遮挡,以甲状腺为透视窗,高频超声可以清晰显示颈部食管,且具备性价比高、无辐射、安全、快捷、方便、可重复性好等优点,易被广大患者接受,但其结果的准确性与医师技术能力明显相关。另有文献报道,动态试验是食管憩室不可或缺的辅助诊断方法[12]。本研究动态试验的3个步骤按照取材方便与否、成本高低设计,逐步进行,一旦病灶内部回声发生明显变化,即可不用进行下一步试验,既经济又省时省力。本研究8例患者病灶内部均合并强回声,其中有4例伴彗星尾征,具备典型气体样强回声特征,可确诊为颈段食管憩室。之后该8例患者采用分步进行的动态试验辅助诊断:第一步吞咽口水试验阳性患者6例(病灶最大径均<10.00 mm),可确诊为颈段食管憩室,其中4例与超声检查诊断结果重叠;2例吞咽口水试验阴性患者进行第二步饮水试验,此次阳性患者1例(病灶最大径为13.8 mm),至此共有7例患者确诊为颈段食管憩室;余1例(病灶最大径>20.00 mm)患者进行第三步口服造影剂试验,结果为阳性,至此8例患者均确诊为颈段食管憩室。笔者总结上述过程认为:伴有较小食管憩室(病灶最大径<10.00 mm)的患者仅吞咽口水其病灶内部回声即可发生变化,但病灶大小变化不明显;伴有较大食管憩室(病灶最大径为10.00~<20.00 mm)的患者进行动态试验时其病灶大小及病灶内部回声均容易发生变化;此外,病灶最大径≥20.00 mm的患者经多种动态试验依次验证,其病灶大小及病灶内部回声才可能出现变化,这与王燕等[12]研究结果一致,分析原因可能与随着食管憩室逐渐增大下坠,口部容易受压或折叠有关,但本研究患者例数少,有待今后大样本量的研究进一步证实。
本研究结果显示,8例患者共随访2~5年,病灶最大径<10.00 mm者病灶增长较慢,平均每年增长<1.00 mm,而病灶最大径>10.00 mm的2例患者病灶增长较快,其中1例平均每年增长1.50 mm、另外1例半年增长了4.80 mm,仔细观察后者,其黏膜面变得毛糙,回声增强,病灶壁较之前明显增厚,回声减低,周边可探及彩色血流信号,可疑炎症,及时进行手术,证实为憩室炎,分析病灶增长快的原因可能与炎症引起急性肿胀有关。研究显示,33%~75%的食管憩室患者合并食管裂孔疝,常伴有胃食管反流性疾病[20]。因此对于查体偶然发现的食管憩室患者,即使无症状也建议进一步行上消化道造影和内镜检查;对于未合并中段、隔上的多发性食管憩室或其他器质性病变且确认暂时不需要治疗的患者,超声检查不失为最好的随诊观察手段,且每年至少进行2次超声检查以对比观察憩室大小变化,掌握憩室增长速度,观察黏膜面是否光滑,及早发现合并憩室炎的患者,并对其进行及时治疗[21]。
综上所述,当超声检查发现位于颈段食管走行区的病灶时,如其前缘边界清晰,后缘与食管相延续,并伴有特征性的气体样强回声,结合动态试验即可诊断为颈段食管憩室。超声检查及动态试验可以准确诊断颈段食管憩室,可作为颈段食管憩室筛查和随访的首选方法。但本研究样本量较小,且随访时间较短,仍需要大样本量研究进一步验证本研究结论。
致谢:本研究患者来源于河北省直属机关体检中心,特此致谢!
作者贡献:李颖、燕晶晶进行文章的构思与设计;李颖、王薇、孙金如、李沐涵进行文献查询、资料收集;李颖进行资料整理,撰写论文;张彤迪进行研究的可行性分析,负责文章审校,对文章整体负责、监督管理。
本文无利益冲突。
