血清Tg、TSH检测对甲状腺癌术前N分期的诊断价值
2023-05-26朱晓月
岳 鑫,罗 征,朱晓月
(天津市职业病防治院 耳鼻喉科,天津300011)
甲状腺癌是常见的内分泌系统恶性肿瘤,发病率在所有恶性肿瘤中居第7位[1]。大多数患者预后良好,但部分患者可出现淋巴结转移,若未进行有效处理,会使得复发风险增高,影响预后。淋巴结转移状况是判定N分期的重要依据,常被用于甲状腺癌病情的评估。术前诊断是否存在淋巴结转移对于患者手术方案制定和改善预后有着重要意义,探讨相关分子标志物是临床研究的热点[2-3]。研究表明[4],患者自身激素水平参与了甲状腺疾病的发病过程,其中甲状腺球蛋白(Tg)、促甲状腺激素(TSH)与甲状腺癌的关系越来越受到关注。已有研究显示[5-6],术前Tg、TSH等血清标志物对甲状腺癌具有诊断价值。并且有研究发现[7],TSH水平是甲状腺癌预后的危险因素,控制TSH水平有助于改善病情,使得复发率降低。但目前关于它们与甲状腺癌TNM分期的关系,目前还较少研究涉及。为此,本研究对106例甲状腺癌患者临床资料进行回顾性分析,探讨术前血清Tg、TSH水平与N分期的关系,为临床诊断提供参考。
1 资料与方法
1.1 一般资料
收集2019年1月至2021年12月在医院接受手术治疗的甲状腺癌患者。纳入标准:(1)经术后病理证实为甲状腺癌;(2)年龄≥18岁;(3)临床病理资料完整。排除标准:(1)合并其他内分泌疾病者;(2)有甲状腺手术史者;(3)Tg、TSH等数据缺失者。共纳入106例,其中男34例,女72例,年龄20~84(46.12±12.36)岁。本研究符合伦理相关规定并获得批准。
1.2 血清标志物的测定
采集患者早晨空腹静脉血5 ml,离心(3 000 r/min,10 min)获得血清,采用全自动化学发光分析仪(雅培i2000SR)进行Tg、TSH以及三碘甲状腺原氨酸(TT3)、游离三碘甲状腺原氨酸(fT3)、甲状腺素(TT4)、游离甲状腺素(fT4)、抗甲状腺球蛋白抗体(TGAb)等的测定,检测严格遵守试剂盒说明书进行。
1.3 TNM分期标准
参照美国癌症联合委员会(AJCC)第8版甲状腺癌分期系统进行甲状腺癌分期,N分期的标准具体为[8]:不存在区域淋巴结转移,判定为N0期;有区域淋巴结转移,判定为N1期,又可将N1期分为N1a期(Ⅵ区淋巴结转移或VII区淋巴结转移)与N1b期(转移到颈侧区即Ⅰ~Ⅴ区或者咽后淋巴结)。
1.4 统计学方法
2 结果
2.1 术后病理分期结果
106例患者,49例(46.23%)属于N1期(pN1),其中pN1a期28例(26.42%),pN1b期21例(19.81%);57例(53.77%)病理结果属于N0期(pN0)。
2.2 pN0与pN1期组一般资料及血清学指标比较
相比pN0期组,pN1期组血清Tg、TSH水平均显著增高(P<0.05);两组性别、年龄、BMI及TT3、TT4、fT3、fT4以及TGAb水平对比无统计学差异(P>0.05)。见表1。

表1 pN0与pN1期组血清学指标比较[例(%),M(IQR)或
2.3 Logistic回归分析
纳入Tg、TSH进行多因素Logistic回归方程的构建,结果显示,Tg(OR=1.084)、TSH(OR=1.131)为甲状腺癌淋巴结转移的独立影响因素(P<0.05)。见表2。
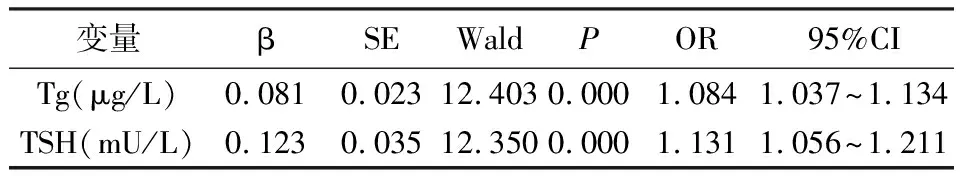
表2 甲状腺癌淋巴结转移的Logistic回归分析结果
2.4 血清Tg、TSH对甲状腺癌淋巴结转移的诊断效能
血清Tg、TSH诊断甲状腺癌淋巴结转移(pN1期)的AUC分别为0.811(95%CI:0.723~0.880)、0.902(95%CI:0.828~0.951),二者差异无统计学意义(Z=1.639,P=0.101);二者联合的AUC为0.944(95%CI:0.881~0.979),优于单一Tg、TSH,差异有统计学意义(Z=3.325、2.104,P=0.001、0.035)。见表3。
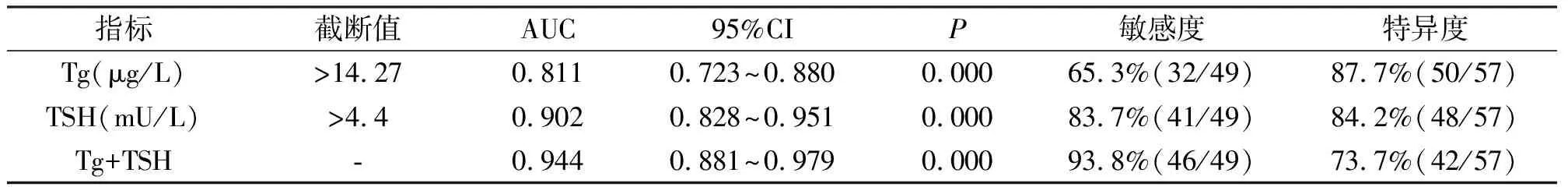
表3 血清Tg、TSH诊断甲状腺癌淋巴结转移的ROC曲线分析结果
2.5 血清Tg、TSH在pN1a组与pN1b组之间的表达差异
相比pN1a组,pN1b组血清Tg、TSH增高,差异有统计学意义(P<0.05),见表4。

表4 pN1a组与pN1b组血清Tg、TSH水平比较
3 讨论
由于大部分甲状腺癌患者可获得较好治疗效果,预后良好,因此临床医师对于术前分期缺乏重视,而造成一些手术患者不能获得理想疗效,甚至需要再次进行手术治疗。术前分期评估有助于为治疗方案提供指导,提高手术效果,对于降低再手术率以及改善患者预后有着重要意义[9]。淋巴结转移状况是判定N分期的重要依据,对于存在淋巴结转移的患者,若不能予以有效处理,将大大增加复发可能,使得预后不佳。故早期准确评估患者淋巴结转移的有无,对于制定手术方案以及改善患者预后意义重大。
Tg是一种大分子量的可溶性糖蛋白,主要在甲状腺滤泡中储存,对于甲状腺激素的合成、储存有着重要作用。作为由甲状腺滤泡上皮细胞所分泌的一种特异性蛋白,Tg不但可出现在正常甲状腺滤泡细胞中,还可在源于滤泡细胞的甲状腺肿瘤中分泌[10]。有文献报道[11],术前血清Tg水平对甲状腺癌具有一定诊断价值。并且Tg对于甲状腺癌切除术或131I治疗复发和转移监测中有重要作用,可作为疗效评估指标[12]。TSH作为参与甲状腺功能调节的重要激素,其分泌异常,可引起甲状腺疾病。研究表明[13],TSH水平增高不仅与甲状腺癌发病相关,而且与淋巴结转移、临床分期等存在关联性。美国甲状腺协会制定的指南指出[14],对于长径1 cm以上的甲状腺结节,应行血清TSH水平的测定,而术后血清Tg水平有助于评估疾病病情和预测未来复发风险。本研究对甲状腺癌患者血清学指标进行分析,发现相比pN0期组,pN1期组血清Tg、TSH水平均显著增高(P<0.05),两组TT3、TT4、fT3、fT4以及TGAb水平对比无统计学差异(P>0.05),这提示TT3、TT4、fT3、fT4、TGAb水平对于判定淋巴结转移状况无指导意义,而Tg、TSH具有参考意义。李想等[15]研究表明,TGAb水平与甲状腺癌中央区淋巴结转移无相关性。王莎莎等[16]报道显示,Tg检测对分化型甲状腺癌淋巴结转移具有提示作用。王刚等[17]报道,TSH水平与甲状腺癌淋巴结转移密切相关。这些研究结果均与本研究相符。
本研究多因素Logsitic回归分析结果表明,Tg(OR=1.084)、TSH(OR=1.131)为甲状腺癌淋巴结转移的独立影响因素(P<0.05);这提示通过检测血清Tg、TSH水平对于判定甲状腺淋巴结转移有重要参考意义,可为手术方案制定提供指导。本研究还构建了Tg、TSH诊断甲状腺癌淋巴结转移的ROC曲线,结果显示,血清Tg、TSH诊断甲状腺癌淋巴结转移(pN1期)的AUC分别为0.811、0.902,二者效能相当,而二者联合的AUC为0.944,优于单一Tg、TSH,可见Tg、TSH均可作为甲状腺淋巴结转移的诊断指标,并且联合应用可提高效能。以往指南指出[14],细针穿刺行Tg测定是进行甲状腺癌术前淋巴结转移的重要手段。但目前尚未将血清Tg作为诊断转移、复发的推荐指标,这可能是因为血清Tg的测定可能会受到TGAb的干扰。近年来,有一些学者对术前Tg的检测价值持肯定态度,认为其可作为甲状腺疾病病情随访的监测指标[18],本研究对此提供了进一步的证据。本研究还显示,相比pN1a组,pN1b组血清Tg、TSH增高,说明这两种标志物对于中央区淋巴结转移与侧颈部淋巴结转移的区分有进一步的应用意义,值得深入研究。
综上,血清Tg、TSH对甲状腺癌术前N分期具有诊断价值,二者联合检测可进一步提高诊断效能。本研究作为回顾性研究,样本量较小,其所得结论仍有待进一步验证。
