眼内窥镜引导简化硅油取出的方法*
2023-03-04俞永珍张楚周文杰陈京霞邹秀兰彭亮红张春丽章梦一程天豪余洋洋邹玉平
俞永珍, 张楚, 周文杰, 陈京霞, 邹秀兰, 彭亮红, 张春丽, 章梦一, 程天豪, 余洋洋, 邹玉平
中国人民解放军南部战区总医院眼科(广东广州 510010)
玻璃体内硅油填充是复杂性玻璃体视网膜手术中的重要环节,填充的硅油起到封闭视网膜裂孔、压平隆起的视网膜、填塞止血等作用,大大促进了手术的成功率。虽然硅油理化性质相当稳定,与眼组织的相容性较好,但长期填充的并发症如白内障、青光眼、角膜变性以及对视网膜潜在的毒性仍不容忽视,因而多数手术者主张填充3~6个月后宜取出眼内的硅油[1-2]。常规的硅油取出法需要在睫状体平坦部做一个较大的切口,通过手动或玻璃体切割机抽吸硅油,取出速度极慢,尤其是23G和25G切口情况下[3]。而术中术毕需要观察视网膜复位情况和硅油取除干净情况时,又不得不使用玻璃体切割套包管道,这种套包价格昂贵。眼内窥镜不仅能观察常规手术显微镜观察到的后极部和中周部视网膜情况,还能观察到常规手术显微镜观察不到的周边部视网膜情况,以及飘浮于睫状体平坦部和虹膜后背的硅油滴。基于眼内窥镜的这些优势,我们设计了一种全新的硅油取除手术方法,现报告如下。
1 资料与方法
1.1 一般资料 回顾自2017年4月至2020年1月,中国人民解放军南部战区总医院眼科所施行的82例(97眼)内窥镜引导下的无晶状体眼或联合白内障摘除术的硅油取除术的连续病例,其中无晶体眼38例(39眼),联合白内障摘除术者44例(58眼);男45例(54眼),女37例(43眼);术时年龄8~81岁,平均(40.3±0.57)岁。硅油填充原因:视网膜脱离36例(42眼),糖尿病视网膜病变16例(25眼),眼外伤13例(13眼),黄斑裂孔及黄斑前膜17例(17眼)。硅油停留的时间为4~6个月62例(72眼),7~9个月20例(25眼)。术前均有散瞳详细眼底评估、视力[最佳矫正视力(BCVA)记录采用的是logMAR国际标准视力表]、眼压和角膜内皮计数记录,排除术前视网膜未完全复位者、硅油乳化者、重硅油填充者和术后失去随访者。所有手术均由同一手术者完成。随访时间27~60个月。本研究经医院科研伦理委员会审查(NZLLKZ202289)。
1.2 治疗方法
1.2.1 术前准备 常规全身及眼部检查。术前3 d左氧氟沙星滴眼液点眼,4次/d。术前充分散瞳。
1.2.2 麻醉方式 术前0.4%奥布卡因眼液表面麻醉,2%利多卡因和布比卡因4.5 mL行球周麻醉。
1.2.3 手术方法 开睑器开睑,记录时间。稍拉开结膜以使结膜和巩膜切口错位,用23G穿刺刀在颞下角膜缘外3.0 mm处斜向外下做隧道式穿刺进入玻璃体腔,拔出穿刺刀留置袖管,将连接平衡液吊瓶的灌注管插入袖管,此时不打开灌注。用15°穿刺刀在2点方位角膜缘做斜形侧切口,再用3.0 mm隧道刀在10点方位做角膜缘隧道切口,均进入前房。向前房注入透明质酸钠(其胜,上海)。
对于无晶状体眼患者,晶状体后囊膜完整者,在后囊膜中部做约3 mm直径的连续环形撕囊;晶状体后囊膜不完整者无需此步骤。再向前房添加透明质酸钠,调整20G眼科内窥镜(PolyDiagnost,德国)探头方向,并将探头依次自10点方位角膜缘切口、后囊撕开口伸入玻璃体腔,检查视网膜情况,并确定灌注管已进入玻璃体腔,助手固定灌注管使灌注头向眼球后方,打开灌注,然后拔出内窥镜探头。左手牵拉转动眼球至10点方位为最高位,右手用无齿镊轻压隧道切口后缘,此时硅油源源不断自切口流出(图1)。直至剩余一个硅油泡,注意此时不要松手或抖动,平稳轻压切口后唇,直至全部硅油流出。再次调整内窥镜探头方向并伸入眼内,检查视网膜情况和硅油残留情况,硅油残滴常附在灌注管口旁和睫状沟,若有硅油滴残留,用笛形针吸出。拔出内窥镜探头,连同袖管一起拔出灌注管,按压巩膜穿刺口片刻至其自闭水密。

图1 内窥镜引导硅油取出:硅油自角膜缘切口流出
对于联合白内障摘除者,连续环形撕囊,水分离,超声乳化法吸除晶状体硬核,I/A法吸除残留皮质,注入透明质酸钠,在后囊膜中部做约3 mm直径的连续环形撕囊,然后按上述步骤取除硅油。之后再注入透明质酸钠,植入人工晶状体。
用平衡盐溶液形成前房,至眼压正常或稍偏高。结膜下注射地塞米松2 mg,取除开睑器,记录手术结束时间和术中并发症。手术时间为自安置开睑器至取除开睑器的时间。
1.2.4 术后观察及并发症处理 术毕加氧氟沙星眼膏包眼1 d,术后常规妥布霉素地塞米松眼液点眼,6次/d,1周后改4次/d,再2周。术后常规行视力、眼压、裂隙灯、前置镜检查,注意视网膜脱离复发、硅油残留和其他并发症情况,并用术前同一部角膜内皮计数仪(Topcon SP -3000,日本)测量角膜内皮数。

2 结果
2.1 术中情况 手术时间15.6~46.3 min,平均(20.6±8.3)min,术中未见明显并发症。
2.2 术前术后BCVA的比较 术后1 d与术前BCVA比较,差异无统计学意义(P>0.05),术后1周、1个月、6个月的BCVA与术前BCVA比较,差异有统计学意义(P<0.05)。见表2。

表2 术前和术后不同时间BCVA、眼压的情况(n=97)
2.3 术前术后眼压的比较 术后1 d眼压与术前比较,差异有统计学意义(P<0.05),术后1周、1个月、6个月眼压与术前比较,差异无统计学意义(P>0.05)。其中术后1 d整体眼压偏低较为明显,但经积极对症治疗,术后1周眼压均提高,虽与术前比较眼压仍偏低,但其眼压平均值处于正常值范围;经统计术后1 d低眼压(眼压低于6.0 mmHg)者39例(51眼,52.6%)。术后1个月、术后6个月除1例患者因复发视网膜脱离眼压较低,其余患者眼压均处于正常范围内,但无高于术前者。见表2。
2.4 角膜内皮细胞密度 各年龄组的角膜内皮细胞密度术后1 d与术前比较,差异有统计学意义(P<0.05),术后1周后角膜内皮细胞密度所有升高,与术前比较差异无统计学意义(P>0.05),术后1个月、6个月与术前比较差异亦无统计学意义(P>0.05)。见表3。
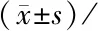
表3 术前和术后不同时间患者角膜内皮细胞密度 个·mm-2
2.5 术后并发症 术后初期低眼压者39例(51眼,52.6%),多在1~2周内恢复;术后眼压均无高于术前者。术后初期轻中度角膜水肿者54例(63眼,64.9%),亦在1~2周内全部完全恢复,无持续性角膜水肿的病例。术后视网膜脱离复发1例(1眼,1.03%),无硅油残留者。
3 讨论
眼内填充物的应用,提高了玻璃体视网膜手术的成功率,使手术更加完善,已成为视网膜玻璃体手术的一个重要组成部分。其中最重要的填充物为硅油,硅油的理化性质稳定、可以高温消毒、透明、屈光指数与玻璃体接近,应用时可选用不同比重,黏度大(1 000~12 500 CS)、在眼内不被吸收、具有一定表面张力的硅油,这样用于封闭视网膜裂孔时不易进入视网膜下,硅油填充与视网膜玻璃体手术结合使用,挽救了很多其他方法不能治愈的视网膜脱离病例。但是硅油填充术后后期并发症也不容忽视。据报道,长时间硅油填充白内障的发生率在30%~100%;硅油填充导致青光眼的发生率约为5%~15%;国外报道,硅油可损害睫状体上皮,长时间填充后低眼压的发生较青光眼更常见;硅油在前房内还可引起角膜内皮损伤,导致角膜带状变性和持续性角膜水肿;此外,硅油对视网膜的潜在毒性也引起人们的担忧[2-4]。因而大都主张视网膜平伏维持3~6个月时,应取出硅油。有晶状体眼和无晶状体眼取出硅油的方法有所不同,均由一个睫状体平坦部的巩膜切口灌注平衡盐溶液,有晶状体眼需从另一个睫状体平坦部的巩膜切口排出硅油,而无晶状体眼则既可从睫状体平坦部,也可从角膜缘切口排出硅油[2-6]。常规取油时术中需观察视网膜情况,同时有时需要反复几次气液交换方能保证硅油取除干净,这就需要使用玻璃体切割系统及其一次性管道套包,价格昂贵。
眼球本身是一个非常优秀的光学系统,我们通过裂隙灯显微镜、间接检眼镜、前房角镜、三面镜、各类前置镜和手术显微镜等,可以看到眼球内的绝大部分结构,而且有非常好的立体感,而且目前眼内手术可达到“非常微创”的23G、25G手术,甚至27G、29G手术。正是由于这个原因,加上内窥镜制造技术不过关不能达到更微创水平,内窥镜在内眼诊治中的发展和应用非常滞后。然而,眼球内毕竟有一些常规设备观察不到的“死角”,如虹膜背面、经常用于固定人工晶状体的睫状沟、进出玻璃体切割器械的睫状体平坦部、远周边视网膜如锯齿缘附近等;并且有时屈光介质发生混浊影响常规设备观察,如角膜混浊、人工角膜、小瞳孔、晶状体混浊等;此外,手术中不能使用前房角镜,使得前房角也成为手术观察的“死角”,而上述种种问题在使用内窥镜后均可以很容易地得到解决[6-7]。
眼内窥镜的探头大小与图像质量的矛盾仍是制约其内眼手术的一个至关重要的因素,内眼手术要求切口越小越好,即内窥镜的探头越小越好,而探头直径减小则意味着图像像素降低,即图像清晰度和质量下降。制约眼内窥镜使用的另一个不足之处是靠屏幕“单眼视”的内窥镜图像没有足够的立体感;同时,这类手术需眼看显示屏,双手在内窥镜下操作,因而需要一个较长时间的双手协作训练。
目前,内窥镜下内眼手术开展得比较好的是人工晶状体睫状沟固定术[8-11]与青光眼手术(包括前房角分离和睫状体光凝)[12-17],因为这些手术对观察立体感和图像质量的要求都不太高,一般6 000像素,甚至3 000像素的探头都能满足需要;而且这类手术大部分不用双手在内窥镜下操作,无需双手协作训练。相比之下,内窥镜下玻璃体手术就受到不少限制。首先,它对图像质量要求较高,若使用目前流行的23G或更小的手术切口,则其探头的像素在6 000像素以下,其清晰度很难满足需要,因而仍需使用20G手术切口,其10 000像素的图像也仅勉强能符合要求;此外,图像的立体感差也限制了一些手术步骤的准确完成。因而,目前内眼手术仍是以手术显微镜下观察为主流。但是,若配以内窥镜观察,可以使内眼手术几乎达到无“死角”的地步,这毫无疑问将大大增加可手术的适应证。
如上所述,眼内窥镜能观察到常规手术显微镜观察不到的周边部视网膜、睫状体平坦部和虹膜后背面,这正是硅油取除术中最重要的观察位置,因为术前用三面镜、前置镜观察极周边视网膜非常困难,容易忽视这些部位未封闭的裂孔、牵拉的玻璃体增殖膜和未完全平伏的视网膜;其次,残存的硅油滴常常附着在灌注头旁、睫状沟和虹膜背面;再次,瞳孔不能充分散大时往往难于观察灌注管是否进入玻璃体腔内,眼内窥镜在这些方面有无可替代的优势,可以保证硅油取除安全、干净,本组病例术后视网膜脱离复发率和硅油残留率较低,与内窥镜的使用不无关系。内窥镜的使用还使得手术免除了对导光纤维、角膜接触镜或非接触广角镜的依赖,也无需通过多次气液交换或顶压巩膜来达到干净取油的目的,也就是不需要玻璃体切割机和昂贵的一次性管道套包,大大降低了手术的费用。内窥镜的引入还使手术可以采用较大而仍可自行封闭的3 mm后囊膜撕囊口-角膜隧道切口通道,放油速度快,术毕无需缝合切口,简化了硅油取除的操作,减少了手术创伤,缩短了手术时间,这些都大大减轻了患者的痛苦。
本组病例术后矫正视力大多得到改善,这可能与白内障手术和撕开混浊的后囊膜有关,或是硅油取除后解除不规则屈光和光散射有关,并不一定是简化手术方法的优点。本组病例不足之处是术前后视觉电生理检查、黄斑OCT检查资料不完整,无法评价硅油取除后黄斑功能与结构的变化。此外,本组病例观察到,术后初期低眼压和轻中度角膜水肿发生率较高,前者可能与23G穿刺口潜在微渗漏有关,待穿刺口愈合自行恢复,无需担心。但后者可能与硅油入前房与角膜内皮接触、摩擦有关,虽然也可在1~2周内全部完全消退,亦未发现持续性角膜水肿的病例,术前后角膜内皮细胞密度亦差异无统计学意义,但术后平均角膜内皮细胞密度确有减少,值得注意。术前强调角膜内皮检查,对角膜内皮细胞密度低、六角形细胞比例少者宜慎重避免使用此方法,或使用改良硅油的硅油流出方式。
利益相关声明:论著及作者均无任何利益冲突。
作者贡献说明:俞永珍:负责收集病例资料,分析并撰写论文。张楚:负责分析数据资料,并对撰写的论文修改。周文杰、陈京霞、张春丽:负责对患者的追踪随访,做好随访记录。邹秀兰、彭亮红:负责收集病例资料及随访工作。章梦一、程天豪、余洋洋:负责收据数据资料,并进行统计分析。邹玉平:负责修改论文,手术主刀者。
