儿童CAP 抗菌药物临床应用路径实施效果评价
2023-01-03阮广新何淑妍李伟恩陈俊威
阮广新 何淑妍 李伟恩 陈俊威
社区获得性肺炎(community acquired pneumonia,CAP)是住院患儿最常见的疾病,常见病原体包括细菌、病毒及非典型微生物。在儿童CAP 药物治疗中,抗感染治疗占据主导地位。国内一项有关CAP 住院患儿抗菌药物使用调查[1]指出,CAP 患儿抗菌药物总使用率为89.08%,不合理使用率为10.63%。如何安全、有效、合理使用抗菌药物,降低初始治疗失败率,合理降低住院费用并尽量遏制细菌耐药情况的发生,是儿童CAP 抗菌药物管理的核心。本研究将抗菌药物临床应用路径管理模式应用于儿童CAP 住院治疗中,评价其对CAP 患儿的病原学送检率及阳性检出率、抗菌药物使用情况、住院时间、住院费用、药费、抗菌药物费用、疗效等的影响,以期为改善儿童CAP 抗菌药物应用管理提供参考。
1 资料与方法
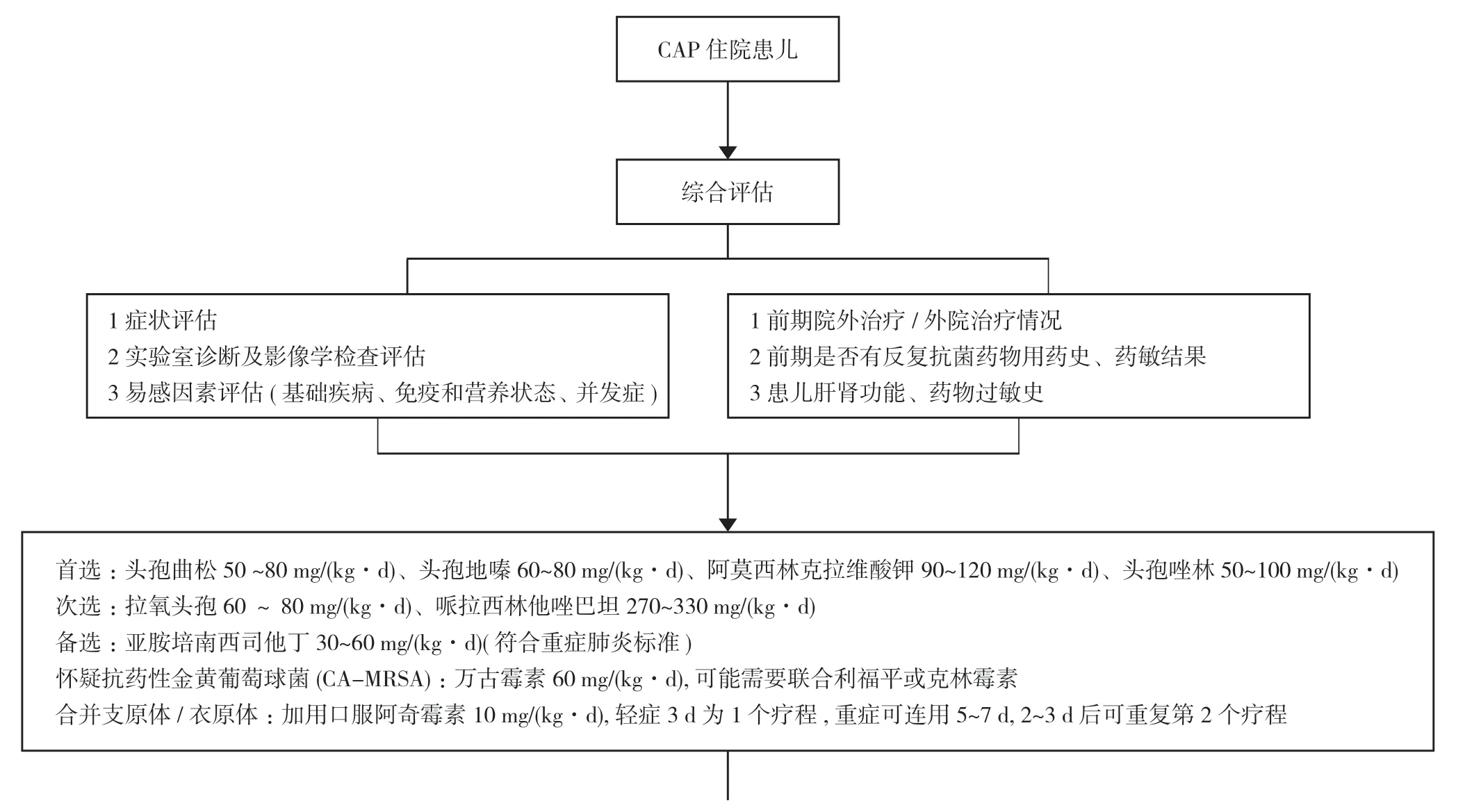
1.1 一般资料 选取2020 年9 月~2021 年12 月在本院诊断为CAP 并住院治疗的患儿作为研究对象。纳入标准:①年龄2 个月~14 岁;②儿科住院治疗;③第一诊断为CAP,临床诊断、实验室及影像学均符合《儿童社区获得性肺炎诊疗规范(2019 年版)》诊断标准且接受抗菌药物治疗。排除标准:①肺结核、吸入性肺炎、细菌迁延性肺炎、毛细支气管炎等;②伴有心、肝、脑、肾等重要器官严重功能不全合并症患儿;③肺炎合并脓毒症、脓毒性休克等致命性并发症。经医院医学伦理委员会批准,共纳入符合标准的患儿200 例,随机分为对照组和观察组,各100 例。对照组男55 例,女45 例;年龄2 个月~9 岁,平均年龄(2.61±1.94)岁。观察组男58 例,女42 例;年龄2 个月~10 岁,平均年龄(2.57±1.96)岁。两组患儿一般资料比较差异无统计学意义(P>0.05),具有可比性。见表1。参考《儿童社区获得性肺炎诊疗规范(2019 年版)》、《抗菌药物临床应用指导原则(2015 版)》、近年本地区和本院儿科病区常见病原体及耐药情况等资料,结合医院药品目录,与儿科共同建立儿童CAP 抗菌药物临床应用路径(简称药物路径)。见图1。
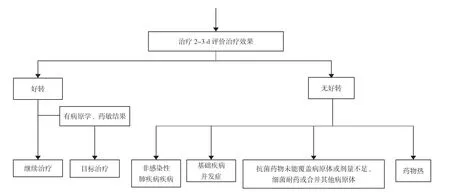
图1 儿童CAP 抗菌药物临床应用路径
表1 两组一般资料比较(n,±s)
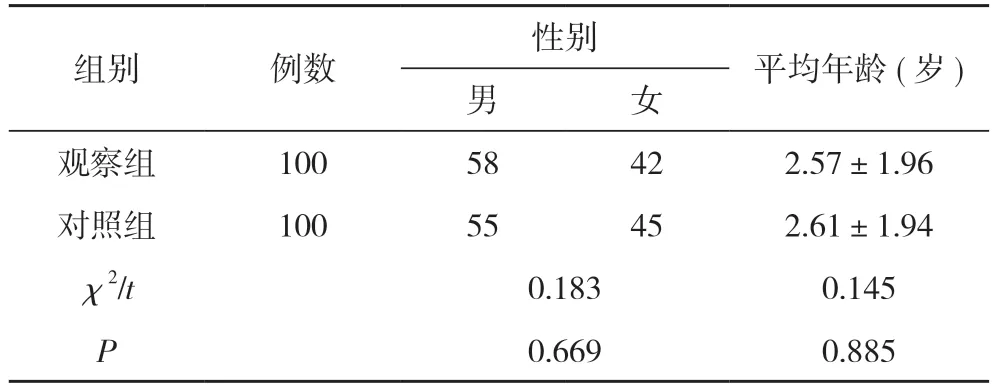
表1 两组一般资料比较(n,±s)
注:两组比较,P>0.05
1.2 方法 对照组抗菌药物的选用和治疗以临床经验决定,观察组实施抗菌药物临床应用路径管理模式。通过医院HIS 系统抽取两组患儿临床资料,统计与分析两组病原学送检率及阳性检出率、抗菌药物使用情况(抗菌药物品种、应用人次、更换情况、使用强度、联合用药)、住院时间、住院费用、药费、抗菌药物费用、疗效等,对药物路径的实施成效进行评价。
1.3 观察指标及判定标准
1.3.1 临床疗效判定标准 以出院时病情改善情况为评估标准,①治愈:症状、体征消失,胸部阴影完全吸收或明显吸收;②好转:症状、体征好转,胸部阴影有所吸收;③未愈:症状、体征无减轻,复查胸部影响学无明显好转或加重;④死亡[2]。有效率=治愈率+好转率。
1.3.2 抗菌药物治疗前病原学送检率 抗菌药物治疗前病原学送检率=使用抗菌药物治疗前完成病原学送检病例数/同期使用抗菌药物治疗总病例数×100%,检验项目包括痰培养及药敏试验、细菌抗原和DNA 检测、肺炎支原体血清学检测、降钙素原(PCT)等。
1.3.3 抗菌药物使用强度 抗菌药物使用强度(antibacterial use density,AUD)=药品总DDDs/同期收治病例总住院天数×100;同期收治病例总住院天数=同期住院病例数×同期病例平均住院天数。其中DDDs=某抗菌药物消耗总量(g)/该药的限定日剂量(DDD),大小提示该药使用频率的高低。DDD 采用世界卫生组织(WHO)推荐的DDD 值,若药物未被收载则参照《陈新谦新编药物学》(第18 版)确定。
1.4 统计学方法 采用SPSS20.0统计学软件对研究数据进行统计分析。符合正态分布的计量资料以均数±标准差(±s)表示,采用t检验;不符合正态分布的计量资料以中位数(四分位数间距)[M(Q)]表示,采用Mann-Whitney U 检验;计数资料以率(%)表示,采用χ2检验。P<0.05 表示差异具有统计学意义。
2 结果
2.1 两组患儿治疗前病原学送检率及阳性检出率比较 观察组治疗前病原学送检率及阳性检出率分别70.00%(70/100)、34.29%(24/70),对照组分别为69.00%(69/100)、27.54%(19/69)。两组治疗前病原学送检率及阳性检出率比较,差异无统计学意义(χ2=0.024、0.741,P=0.878、0.389>0.05)。检出病原菌包括肺炎链球菌11 例、卡他莫拉菌7 例、流感嗜血杆菌4 例。
2.2 两组患儿抗菌药物使用情况比较 观察组患儿中非限制使用级、限制使用级、特殊使用级抗菌药物DDDs 分别占总DDDs 的46.21%、52.73%、1.06%,对照组分别为32.91%、66.50%、0.59%。见表2。观察组患儿总DDDs 为244.82,总住院天数为613 d,AUD 为39.94 DDDs;对照组患儿总DDDs 为272.50,总住院天数为677 d,AUD 为40.25 DDDs。观察组患儿AUD 略低于对照组患儿。见表3。住院期间,观察组有13 例患儿更换过抗菌药物,对照组为47 例;观察组有3 例联用阿奇霉素,对照组为7 例。

表2 两组患儿抗菌药物使用情况

表3 两组患儿抗菌药物DDDs 和AUD
2.3 两组患儿住院时间、住院费用、药费、抗菌药物费用及疗效比较 观察组患儿住院时间短于对照组,住院费用、药费、抗菌药物费用低于对照组,差异均具有统计学意义(P<0.05)。治疗后,观察组患儿治愈89 例(89.00%)、好转11 例(11.00%)、未愈0 例(0)、死亡0 例(0);对照组患儿治愈78 例(78.00%)、好转22 例(22.00%)、未愈0 例(0)、死亡0 例(0)。两组患儿有效率均为100.00%。观察组患儿治愈率高于对照组患儿,差异有统计学意义(P<0.05)。见表4。

表4 两组患儿住院时间、住院费用、药费、抗菌药物费用、治愈率比较[M(Q),%]
3 讨论
3.1 药物路径的实施成效 随着抗菌药物的广泛使用,儿童CAP 的病原菌及耐药性也在发生变迁。因此CAP 患儿抗菌药物治疗前进行病原学送检,可以有效地指导抗菌药物的应用。观察组病原学送检率、阳性检出率分别为70.00%、34.29%,略高于对照组的69.00%、27.54%,两组病原学送检率>50%,符合国家卫健委的要求[3]。5 岁以下儿童CAP 细菌病原体多为肺炎链球菌、金黄色葡萄球菌、A 群链球菌、流感嗜血杆菌,在5 岁及以上儿童中肺炎链球菌感染较为常见[4],这与本研究结果有一定出入。儿科医师在分析致病菌时,还需与免疫、营养状态及基础疾病结合分析,必要时考虑卡他莫拉菌、肺炎克雷伯菌等其他致病菌。
表1 可见,观察组仅在头孢曲松、亚胺培南西司他丁的DDDs、应用人次比较中多于对照组。主要原因为观察组较多地选用抗菌谱合理且成本-效果较好的头孢曲松;而观察组中有3 例应用亚胺培南西司他丁为重症肺炎患儿,略多于对照组的2 例。统计显示,观察组中非限制使用级、限制使用级、特殊使用级抗菌药物DDDs 分别占总DDDs 的46.21%、52.73%、1.06%,而对照组分别为32.91%、66.50%、0.59%。可见药物路径管理有助于提高非限制使用级抗菌药物使用比例,降低限制使用级抗菌药物使用比例,优化抗菌药物使用结构。此外,观察组AUD 为39.94 DDDs,略低于对照组的40.25 DDDs,表明了药物路径管理在巩固抗菌药物专项整治成果。对比国内报道,观察组AUD高于某妇幼保健院小儿支气管肺炎的30.95 DDDs[5],也高于某儿童医院重症肺炎的20.83 DDDs[6],可能与病例的纳入标准、年龄分布存在差异有关。此外,两组AUD 与儿童医院标准(≤20 DDDs,按照成人规定日剂量标准计算)仍有不少差距。参考武汉同济医院专科AUD 目标设定及考核方法[7],经过认真分析AUD≤40 DDDs 仍然处于相对合理的范围内,提示药物路径管理促使儿童CAP 临床用药更合理。
住院期间,观察组有13 例更换过抗菌药物,远低于对照组的47 例。治疗期间更换抗菌药主要原因是选用的抗菌药物临床效果不佳、降阶梯治疗、病原学及药敏结果等。国内指南[8]指出,CAP 患儿经48~72 h治疗症状无改善或一度改善又恶化经疗效评估后决定是否更换药物。调查发现,对照组有23 例用药<48 h更换另一种抗菌药物,并未在病历注明更换药物的原因,而观察组仅3 例。短时间内无依据频繁更换抗菌药物容易导致耐药菌产生,增加药品不良反应(ADR)发生几率和住院费用。联合用药方面,两组联用阿奇霉素比例均不高且有用药指征,可见儿科医师在抗菌药物联合用药方面较为谨慎。表3 可见,观察组治愈率为89.00%,显著高于对照组的78.00%,差异有统计学意义(P<0.05)。药物路径引导儿科医师根据患儿个体化情况合理选择抗菌药物,有效降低初始治疗失败率,也减少无依据频繁换药,最终提高儿童CAP 的治愈率。
本研究结果显示,观察组住院时间、住院费用、药费、抗菌药物费用依次为6.00(2.00)d、3893.00(1419.84)元、1451.64(779.93)元、502.75(364.90),均优于对照组(P<0.05)。儿童支气管肺炎临床路径的标准住院时间为7~14 d,提示观察组住院时间相对较短。住院时间为调控肺炎患儿住院费用的重点因素,住院时间延长可导致患儿的医疗费用、精神及经济负担,对医院高效运行造成阻碍,使医院的社会效益降低[9]。药物路径的实施使CAP 患儿住院时间压缩1.00 d,减少了包括床位费、护理费、治疗费、药费等费用支出,使住院费用减少了488.54 元。观察组住院费用高于重庆某三级医院的平均费用2674.24 元[10],但低于上海、黑龙江等4 地的平均费用4375 元[11],也远低于北京某儿童医院的平均费用12059.39 元[9]。原因与本院转诊和收治本地区部分重症病例有关,总体上观察组住院费用处于合理水平。由此可见,药物路径在压缩住院天数、降低住院费用和药费方面起到积极作用。
3.2 药物路径实施的意义 2010 年起国家卫健委先后印发儿童支气管肺炎、肺炎支原体肺炎等临床路径,相关临床路径对关键性治疗、检验/检查、护理均做出标准化、规范化要求,然而对于抗感染治疗方面阐述较为宽泛和笼统。国内一项儿科支气管肺炎临床路径执行情况多中心研究[12]指出,支气管肺炎临床路径入组率有待提高,变异率差异大,临床路径的推行需加强监控及进一步优化。药物路径模块嵌入临床路径模板中,实现药物治疗模块与临床路径的有机结合,有助于保证诊疗同质化和医疗质量,降低住院费用,提高临床路径的执行效果。
抗菌药物导向计划(Antimicrobial Stewardship Program,ASP)是抗菌药物科学化管理(Antimicrobial Stewardship,AMS)的具体体现,其中包括制定和实施医疗机构自己的针对常见感染病及症状的临床实践指南[13]。近年来,国内有少数医院针对围手术期预防用药制定并推广实施抗菌药物应用路径,取得良好的效果[14,15]。建议医院药学部门联合临床微生物、相关学科专家共同讨论制定常见感染性疾病抗菌药物临床应用路径,运用技术标准引导临床医师合理应用抗菌药物,并实施专项点评与反馈、药学干预,将抗菌药物管理真正下沉到技术规范层面,逐步实现抗菌药物临床应用的科学化、规范化、精细化管理。此外,药物路径也是临床药师参与抗感染治疗的很好切入点并鼓励其参与多学科会诊,不断提升对感染性疾病用药经验,推进抗菌药物管理人才队伍建设。
3.3 研究不足之处 在儿童CAP 抗菌药物应用路径的临床实践中,该药物路径值得进一步推广。本研究中,由于研究的时间所限,纳入研究的病例仅200 例,此外部分医生对药物路径认识程度不高,结果有一定局限。今后将在本研究的基础上,增加研究例数,不断完善药物路径,以期获得更有价值的成果,真正建立儿童CAP抗菌药物合理应用的长效机制,为临床合理、经济用药提供参考。
