结直肠术后吻合口良性狭窄应用内镜下放射状切开术治疗的效果及安全性
2023-01-03邓唐华刘志刚
邓唐华 刘志刚
结直肠吻合口狭窄是结直肠术后常见的吻合口并发症,由于诊断标准及结直肠术手术类型的差异,术后发生吻合口狭窄的几率不一[1]。吻合口狭窄的临床表现主要有排便困难、大便次数增多及有排便不尽感,严重患者会出现腹胀腹痛、停止排气排便等急性肠梗阻的表现。内镜下放射状切开术可使用钩刀、IT 刀,有选择性地将瘢痕组织切除,并且在内镜的帮助下,手术操作流程更加清晰,可避免采用球囊扩张手术的盲目性[2,3]。分析结直肠术后发生吻合口狭窄的危险因素,有助于预防吻合口狭窄的发生,对患者后续生活质量的提升具有重要意义。本研究旨在探讨结直肠术后吻合口良性狭窄应用内镜下放射状切开术治疗的效果及安全性,现报告如下。
1 资料与方法
1.1 一般资料 回顾性选取本院2018 年5 月~2021 年3 月收治的结直肠术后吻合口良性狭窄的患者61 例作为吻合口良性狭窄组,另通过1∶2 随机抽样纳入同期就诊于本院术后未发生吻合口良性狭窄的122 例患者作为无吻合口良性狭窄组。诊断标准:参照《现代结直肠外科学》[4]中相关结直肠术后吻合口良性狭窄的诊断标准。纳入标准:符合上述诊断标准者;年龄18~80 岁者;于本院行腹腔镜结直肠手术,吻合口位置位于腹膜处者;未行球囊、探条及手术治疗者。排除标准:合并严重基础性疾病者;合并其他恶性肿瘤者;中途退出者。本院医学伦理委员会审核并批准此研究。
1.2 方法 吻合口良性狭窄患者行内镜下放射状切开术:内镜插入部前端戴透明帽,直视下对吻合口的狭窄程度及范围进行评估,将切开刀的刀头前端越过狭窄区域,采用电切及电凝电流,对狭窄区域行放射状切开,从瘢痕最厚的区域开始,多行3~6 个径向切开,切至吻合口两端的黏膜对齐处或切至固有肌层表面。术后禁食补液1~2 d,逐渐开始行无渣、半流质饮食,密切观察患者有无发热、腹痛和便血等症状,并于出院后随访12 个月。
1.3 观察指标 对结直肠术后吻合口良性狭窄进行单因素及多因素Logistic 回归分析,并评估吻合口良性狭窄患者的治疗效果。①单因素分析的统计资料:性别(男、女),年龄(≤50 岁、>50 岁),BMI(≥24 kg/m2、<24 kg/m2),术前梗阻(是、否),手术时间(≥180 min、<180 min),术中出血量(≥100 ml,<100 ml),预防性造瘘(是、否),放置肛管(是、否),术后首次进食时间(≥5 d,<5 d),术前血清白蛋白、血红蛋白,吻合口距肛缘距离,肿瘤大小等。②以单因素分析中差异有统计学意义的指标作为自变量,采用多因素Logistic 回归分析影响结直肠术后吻合口良性狭窄的危险因素。③评估吻合口良性狭窄患者治疗效果、术中及术后并发症、复发率、治疗前后典型病例。
1.4 统计学方法 采用SPSS23.0 统计学软件对数据进行处理。计量资料以均数±标准差(±s)表示,采用t检验;计数资料以率(%)表示,采用χ2检验;采用多因素Logistic 回归模型进行危险因素分析。P<0.05表示差异有统计学意义。
2 结果
2.1 结直肠术后吻合口良性狭窄的单因素分析 吻合口良性狭窄组的未预防性造瘘占比32.79%高于无吻合口良性狭窄组的10.66%,吻合口距肛缘距离(3.95±0.52)cm 短于无吻合口良性狭窄组的(11.86±2.27)cm,差异有统计学意义(P<0.05)。两组性别、年龄、BMI、是否术前梗阻、手术时间、术中出血量、是否放置肛管、术后首次进食时间、术前血清白蛋白、术前血红蛋白、肿瘤大小比较差异无统计学意义(P>0.05)。见表1。
表1 结直肠术后吻合口良性狭窄的单因素分析[n(%),±s]
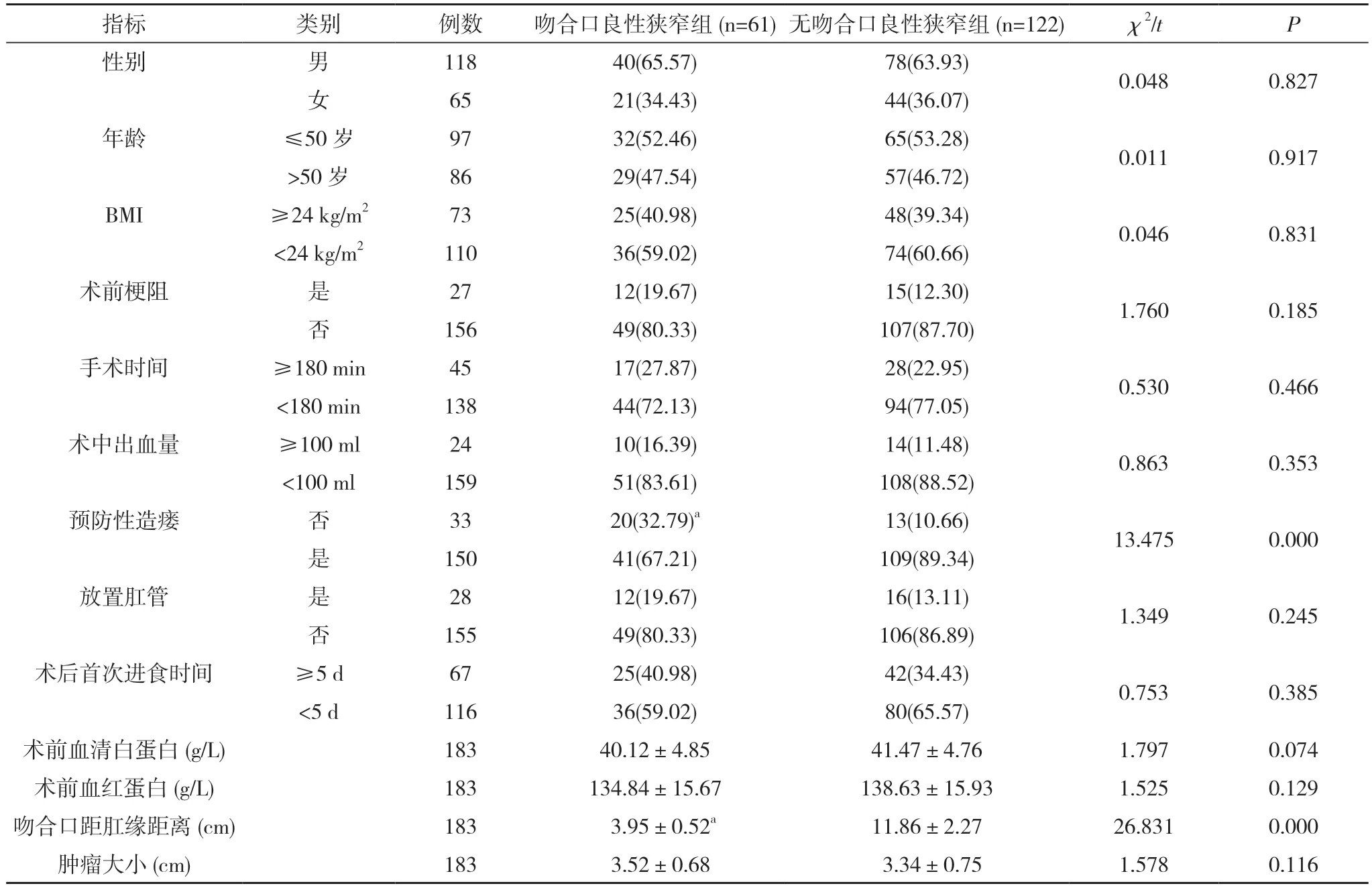
表1 结直肠术后吻合口良性狭窄的单因素分析[n(%),±s]
注:与无吻合口良性狭窄组比较,aP<0.05
2.2 结直肠术后吻合口良性狭窄的多因素Logistic 回归分析 多因素非条件Logistic 回归结果显示,未预防性造瘘、吻合口距肛缘距离短均为结直肠术后吻合口良性狭窄的危险因素(OR=2.282、2.309,P<0.05)。见表2。

表2 结直肠术后吻合口良性狭窄的多因素Logistic 回归分析
2.3 治疗效果分析 61 例结直肠术后吻合口良性狭窄患者均经内镜下放射状切开术治疗,其中治疗成功60 例(98.36%);操作时间11~35 min,平均操作时间(18.37±3.85)min;住院时间3~8 d,平均住院时间(4.38±1.12)d;术后12 个月吻合口直径8~12 mm,平均吻合口直径(10.25±2.14)mm。
2.4 术中及术后并发症发生情况、复发情况分析 61例结直肠术后吻合口良性狭窄患者术中及术后12 个月内均未出现穿孔、腹痛、感染及出血等并发症及复发情况。
2.5 典型病例 病例1 和病例2 扩张前后结直肠吻合口狭窄情况见图1~4。
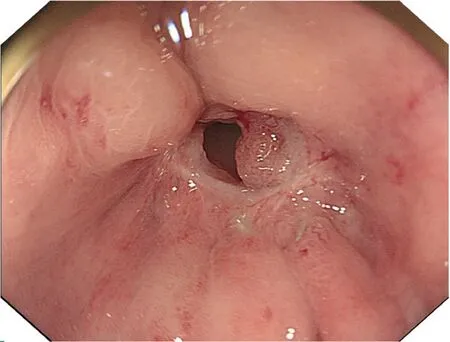
图1 结肠吻合口狭窄病例1 扩张前
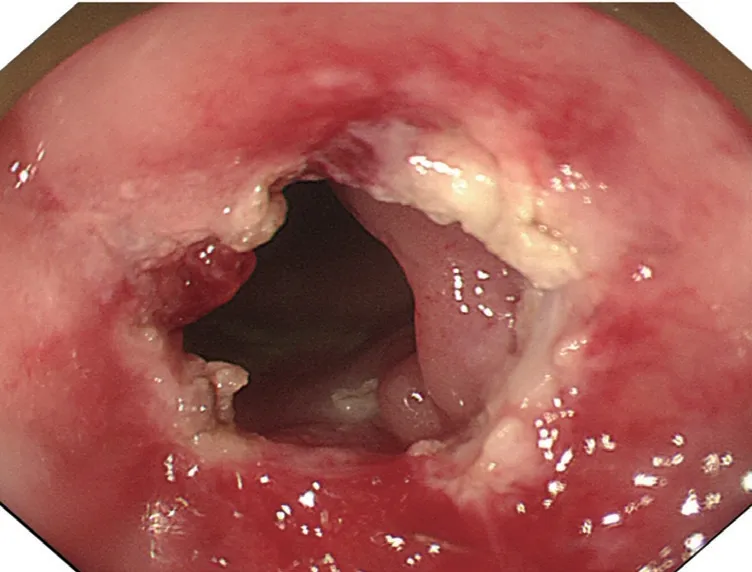
图2 结肠吻合口狭窄环周切开扩张后病例1 扩张后

图3 直肠吻合口狭窄病例2 扩张前

图4 直肠吻合口狭窄病例2 扩张后
3 讨论
临床上多数吻合口狭窄均属于膜性狭窄,通过球囊扩张等方法即可治愈,但吻合口狭窄是引起急性肠梗阻或肿瘤复发的表现,若对吻合口狭窄处理不及时则会延误病情,严重者会危及患者生命[5]。球囊扩张术是目前临床上治疗吻合口狭窄的常用方法,多数吻合口狭窄可以使用球囊扩张术进行缓解,但部分术后会仍反复发作,而放射状切开术可以减轻患者术后不良反应,且手术过程中在对并发症的处理上更有利于观察[6,7]。
本研究中,单因素及多因素非条件Logistic 回归结果显示,未预防性造瘘、吻合口距肛缘距离短均为结直肠术后吻合口良性狭窄的危险因素(OR=2.282、2.309,P<0.05)。与韩亚楠等[8]研究结果相符。分析其原因可能在于:①由于肠管的闲置及废用导致肠蠕动的减少,肠道失去了粪便对吻合口的机械性张力作用,预防性造口联合手指扩肛运动可以增加肠管蠕动,减少吻合口狭窄的发生[9,10];②吻合口距肛缘距离短及吻合口位置较低,此种情况下吻合口局部血供较差,会影响吻合伤口愈合情况[11];且随着肠道功能的逐渐恢复,肠腔中的压力会逐渐升高,此时的吻合口会承受较大的张力,且由于下段直肠在结构层次上对张力的耐受性较差,会进一步影响伤口愈合[12];此外,低位直肠切除术的创面较大,会降低机体局部的抗感染能力,增加炎症反应的风险,也会影响吻合口创口组织的修复和愈合[13]。因此,建议在结直肠手术中,在保证根治的基础上需尽量保留远端肠管以避免吻合口距肛缘距离短的情况。
由于吻合口的狭窄段往往是由吻合口的过度纤维化引起,而放射状切开术可以选择合适的部位对狭窄段进行扩张,能够减少吻合口纤维化的几率,进而提升术后疗效[14]。此外,在手术操作过程中,放射状切开术所用的钩刀、设备等在内镜的辅助下可以使操作更加精准,确保切口直达肌层,进而避免纤维组织增生,减少术后并发症[15-18]。本研究结果显示,61 例结直肠术后吻合口良性狭窄患者术中及术后12 个月内均未出现穿孔、腹痛、感染及出血等并发症及复发情况。表明对结直肠术后吻合口良性狭窄患者应用内镜下放射状切开术治疗效果较好,安全性较高。
综上所述,未预防性造瘘、吻合口距肛缘距离短均为影响结直肠术后吻合口良性狭窄的危险因素,临床上可结合上述因素进行针对性处理,并且结直肠术后吻合口良性狭窄患者应用内镜下放射状切开术治疗效果较好,且并发症较少,安全性高,值得临床应用推广。
