基于MTM模型的饮食指导对胃肠道恶性肿瘤化疗患者味觉改变的影响
2022-12-27郭琴陈利梅吴修建
郭琴 陈利梅 吴修建
胃肠道恶性肿瘤主要包括胃癌、结肠癌和直肠癌等,是严重危害人类健康的常见恶性肿瘤之一[1]。化疗是肿瘤多学科综合治疗的重要组成部分,但化疗期间患者易出现多种不良反应,如消化系统反应、骨髓抑制、心脏毒性等[2]。其中,化疗所致味觉改变(chemotherapy-induced taste alteration,CITA) 是指肿瘤患者在接受化疗期间或化疗后出现的味觉反常或味觉受损,包括味觉丧失、味觉减退、味觉障碍和味幻觉,是肿瘤化疗患者常见不良反应之一[3],也是困扰患者的化疗不良反应之一[4]。CITA可导致肿瘤化疗患者营养不良风险增加,化疗耐受性及依从性降低,负性情绪加重,并发症增加,生活质量降低,严重影响患者临床结局[5-6]。据统计[7-8],肿瘤化疗患者主观味觉改变发生率为12%~100%。而胃肠道恶性肿瘤患者往往由于胃肠道症状、肿瘤消耗及特殊化疗用药等原因,CITA发生率更高[9]。目前,临床上暂无有效的药物来预防和治疗肿瘤化疗患者的味觉改变[10],强调实施多途径、多模式的味觉改变健康教育。饮食指导被认为是简便、经济、有效的味觉干预方法[11],可有效改善肿瘤化疗患者的营养状况。但由于缺乏行为学理论支持,且大多饮食指导方法集中在促进患者短期味觉改善方面,而较少关注患者味觉改变的可持续问题,导致患者整体味觉改善仍不理想。
健康行为改变的多理论模型(multi-theory model,MTM)[12]是根据多种理论优势整合而来的一种简化模型,最早由美国教育学家Manoj sharma于2015年提出,主要用于解释和预测一次性和持续性行为的改变。MTM理论认为,健康行为改变由健康行为改变的启动和健康行为改变的维持2个部分组成,并且影响行为改变启动和持续的因素各不相同。其中,行为改变的启动主要与参与性谈话、行为自信和物质环境改变有关,行为改变的维持主要与情感转换、行为改变实践和社会环境改变相关。与以往行为改变模式相比,MTM行为理论在保持预测和改变短期行为的基础上,致力于识别行为改变启动和行为改变维持之间的差异,旨在解决长期行为的变化[13]。本研究旨在探讨基于MTM模型的饮食指导对胃肠道恶性肿瘤化疗患者味觉改变的影响,以期为临床提供借鉴。
1 对象与方法
1.1 研究对象
选取2021年1—12月在重庆医科大学附属永川医院肿瘤科收治的胃肠道恶性肿瘤患者125例为研究对象,纳入条件:①年龄18~75岁;②经病理学检查确诊为原发性胃肠道恶性肿瘤;③计划接受化疗;④接受以铂类为基础的双药化疗,化疗周期为3周,化疗时间为每周期1~3 d;⑤签署知情同意书,自愿参与本研究。排除条件:①正在接受化疗或同步放疗的患者;②癌症晚期实施姑息性化疗的患者;③合并严重临床并发症,如严重肝肾功能不全、失代偿性心功能不全、重症肺炎或慢性阻塞性肺疾病;④存在与味觉功能有关的疾病,如鼻窦炎、糖尿病、口腔黏膜炎、口干症等;⑤禁食及营养支持的患者;⑥保护性治疗的患者;⑦患有严重精神疾病或神经精神症状患者;⑧中途改变治疗方案或失访的患者;⑨不愿意入组或中途退出研究者。根据纳入与排除条件本研究失访3例,其中1例患者中途退出(病情恶化),2例患者出院后失访,最终入选胃肠道恶性肿瘤患者122例,按照组间基本资料具有可比性的原则分为对照组59例和观察组63例。两组患者性别、年龄、文化程度、伴发疾病、照顾者类别、化疗方案等基线资料比较差异均无统计学意义(P>0.05),见表1。

表1 两组患者基线资料比较
1.2 护理方法
1.2.1 对照组 采用肿瘤科常规饮食指导。在围化疗期向符合纳入条件的患者提供饮食指导,具体包括:化疗前向患者及其陪护人员讲解CITA相关知识,即CITA发生原因、临床表现、持续时间和应对方法等;化疗期间根据患者味觉变化给予针对性膳食指导;化疗结束后提供出院指导,持续随访患者味觉变化及营养摄取情况。
1.2.2 观察组 在对照组基础上,以MTM为理论依据,制订胃肠道恶性肿瘤化疗患者饮食指导,具体内容如下。
(1)参与性谈话:化疗前责任护士与患者进行面对面访谈,了解患者对CITA的风险认知及个人饮食习惯,为患者制订个体化膳食建议,访谈时间10~20 min。
(2)行为自信:从医生确定化疗方案起,将味觉改变后的正确膳食活动拆分成简单的步骤,并引导患者逐步练习。每日3次,每次10~15 min。
(3)物质环境改变:制订并发放“胃肠道恶性肿瘤化疗患者饮食指导手册”(以下简称手册)。手册由医院内肿瘤学专家和营养学专家参考相关文献[14-15]制成,内容包括CITA发生原因、出现及缓解时间、不良反应和进食策略等。入院时向患者及家属讲解手册的主要内容及使用方法,指导患者合理调整膳食摄入,以有效应对味觉变化。
(4)情感转换:在患者化疗期间,每日提问手册相关知识,帮助患者巩固手册内容,并传授患者良好记忆的诀窍。每日1次,每次5~10 min。
(5)行为改变实践:制订并发放“肿瘤化疗患者每日膳食活动记录表”。记录表内容由患者一般资料表和每日膳食活动记录表两部分构成。患者一般资料表包括姓名、年龄、性别、床号、住院号5个部分,膳食活动记录表包括时间、味觉改变类型及进食情况3个部分。入院时指导患者及其陪护人员准确识别味觉变化,督促患者及时记录膳食摄入情况,并每日评估与反馈。
(6)社会环境改变:提供社会支持。对患者陪护人员开展CITA相关健康教育,邀请协助开展饮食指导工作。为避免伦理有关不良影响,研究结束后所有患者将获得全部健康教育资料。
1.3 观察指标
本研究选择化疗结束后第8周利用电话随访的方式,对患者进行味觉改变和生活质量的调查。
(1) 味觉变化情况:采用Kano化疗相关味觉改变量表(the Chemotherapy-induced Taste Alteration Scale,CiTAS)[16]衡量患者干预后味觉变化情况。汉化版[17]CiTAS内部一致性系数(Cronbach’sα)为0.900,重测信度为0.815。量表由进食困扰(6个条目)、整体味觉改变(4个条目)、味幻觉和味觉异常(3个条目)、基本味觉改变(5个条目)4个维度组成,共计18个条目,采用Likert 1~5级评分法,从“没有改变”到“严重改变”分别赋值1~5分,各维度得分为条目总分除以条目数,量表总得分为各维度得分相加,总分大于4分表示味觉发生改变。
(2) 生活质量:采用中文版欧洲癌症研究与治疗组织(European Organisation for Research and Treatment,EORTC )开发的生活质量核心问卷(the Quality of Life QuestionnaireCore 30,QLQ-C30)[18]评估干预后两组患者的生活质量差异。该量表共30个条目,包括5个功能维度(躯体、角色、情绪、认知和社会)、3个症状维度(疲乏、恶心与呕吐、疼痛)、6个单条目维度(气促、失眠、食欲丧失、便秘、腹泻、经济困难)和1个总体健康状况。功能维度、症状维度和单条目维度共28个条目,均采用Likert 1~4级评分法,从“没有”到“很多”分别赋值1~4分。总体健康状况共2个条目,采用视觉模拟评分法,从“非常差”到“非常好”计1~7分。按照计分规则将各维度得分变换为标准分[19],分值0~100分,功能维度和总体健康状况得分越高说明功能和总体健康状况越好,症状维度和单条目维度得分越高表明症状越严重。
1.4 资料收集方法
采用问卷调查法,分为2个阶段开展,研究组成员经统一培训合格后,对患者进行资料收集。第一阶段,患者入院当日由研究者向其介绍研究目的及过程,发放CiTAS调查表,采用统一指导语,指导患者自行填写调查表,特殊情况者如视力障碍、阅读困难等由研究者逐条询问,并根据患者的回答准确记录;疾病与治疗相关资料由研究者查阅患者电子病历填写。第二阶段,化疗结束后第8周,研究者利用电话随访的方式,将CiTAS、QLQ-C30量表中各个条目和选项告知患者,患者独立作答后,研究者逐一详实记录。
1.5 统计学方法
采用SPSS 23.0统计学软件进行数据处理,计量资料以“均数±标准差”表示,方差齐时组间均数比较采用t检验,方差不齐时组间均数比较采用t’检验。以P<0.05为差异有统计学意义。
2 结果
2.1 干预后两组患者CiTAS得分比较
干预后,对照组患者CiTAS总分高于观察组,两组比较差异有统计学意义(P<0.05);除进食困扰外,两组患者在整体味觉改变、味幻觉和味觉异常、基本味觉改变3个维度得分比较差异均有统计学意义(P<0.05),且观察组低于对照组,提示基于MTM模型的饮食指导可改善患者味觉障碍,见表2。
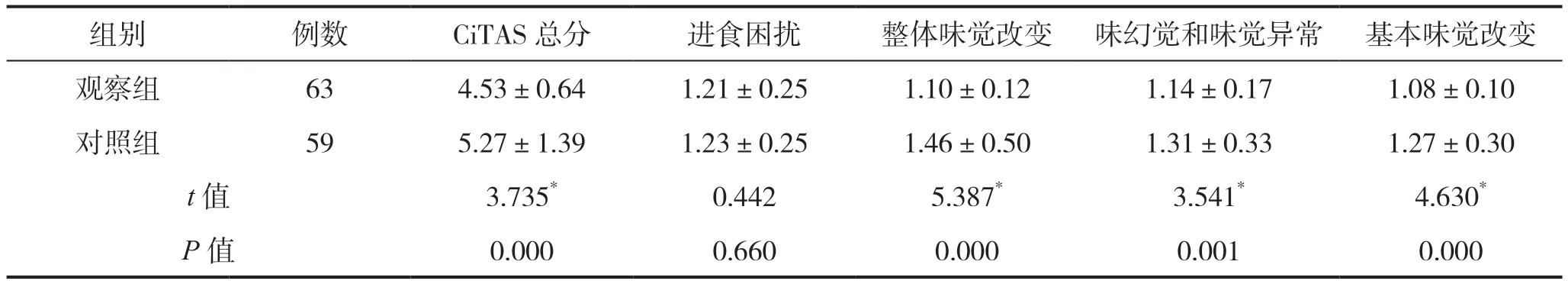
表2 干预后两组患者CiTAS得分比较(分)
2.2 两组患者生活质量得分比较
干预后,对照组总体健康状况维度得分为61.58±14.84分,观察组总体健康状况维度得分为72.08±14.67分,两组比较差异有统计学意义(P<0.05);功能维度中除社会功能外,观察组患者躯体功能、角色功能、情绪功能和认知功能得分均高于对照组,两组比较差异均有统计学意义(P<0.05);症状维度和单条目维度中,观察组患者各项目得分均低于对照组,两组比较差异均有统计学意义(P<0.05),见表3。
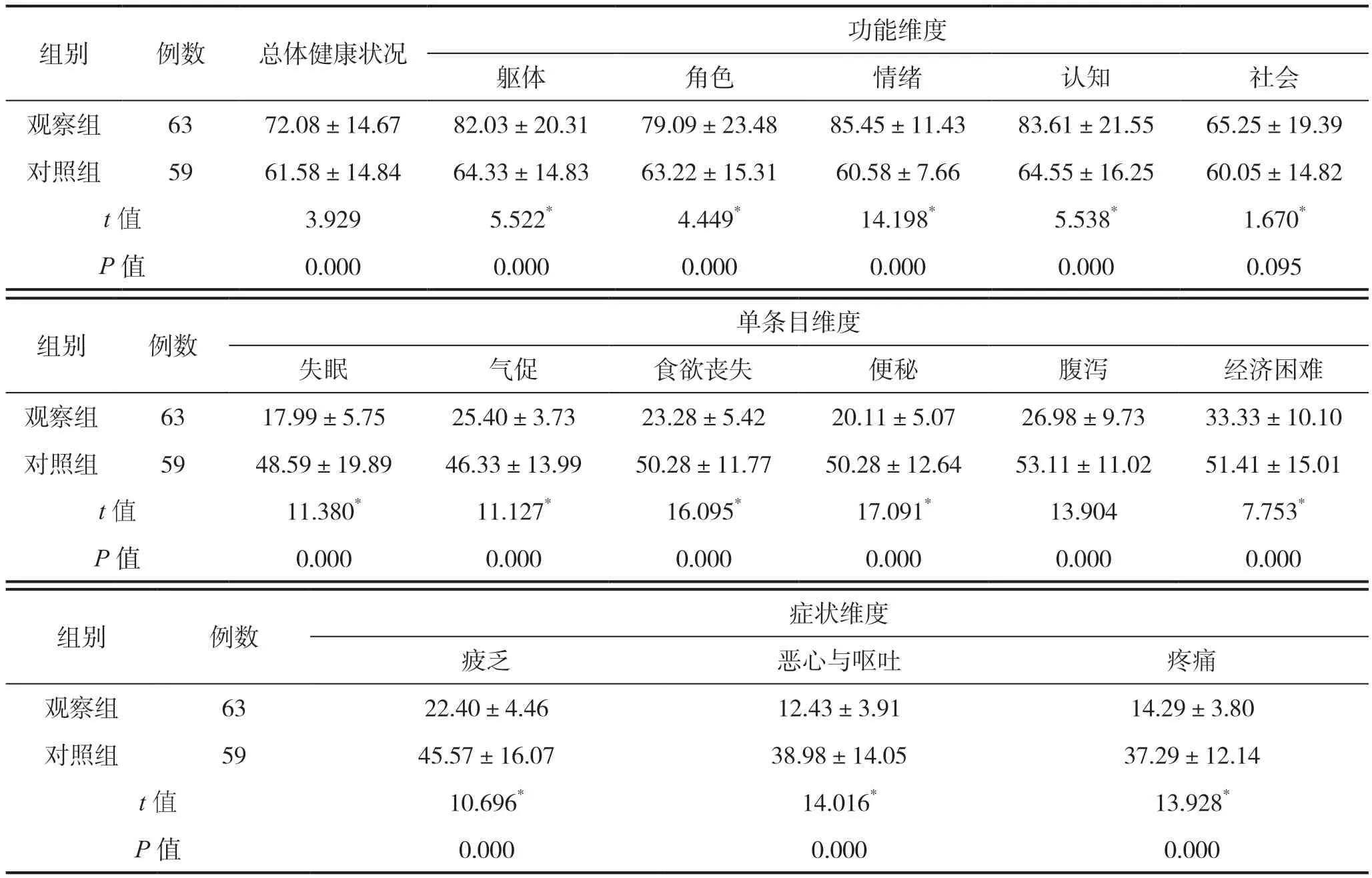
表3 两组患者生活质量得分比较(分)
3 讨论
3.1 基于MTM模型的饮食指导可降低胃肠道恶性肿瘤化疗患者味觉改变评分,改善患者味觉障碍
癌症化疗患者的营养不良问题一直是临床实践中具有挑战性的任务之一[20]。研究显示[21],有20%的肿瘤化疗患者因营养不良而死亡。化疗所致味觉改变是导致肿瘤患者营养摄入不足的主要原因之一[22],在肿瘤化疗期间进行准确和及时的味觉干预至关重要,对于改善患者预后具有重要意义。饮食指导作为简便、经济、有效的味觉干预措施,可有效改善肿瘤患者营养状况。与其他医务工作者相比,护士与患者接触更为密切、广泛,其提供的饮食指导亦更为全面。然而,有关饮食指导的临床实践过程仍存在诸多问题,如患者及护士对味觉变化的重视程度不高,主动或被动味觉改变报告率低[16];患者缺乏味觉改变相关知识,膳食行为欠佳;影响患者良好膳食行为的生理或心理问题未得到医护人员的及时解决;护士存在健康教育知识不足等[23]。其次,目前针对胃肠道恶性肿瘤化疗患者的各项指南或专家共识中涉及味觉管理的视角多聚焦于味觉改变的处理措施,有关饮食指导的具体实施步骤往往被忽视,护理人员往往依赖个人经验来开展相关饮食指导与宣教。再者,已有的饮食指导模式强调人群应用的广泛性,缺乏个体化膳食建议,且大多针对患者短期味觉改善方面,而较少关注患者味觉改变应对的长期维持,导致患者整体味觉改善仍不理想。
研究认为[24],基于社会和行为科学理论的公共卫生和健康促进干预措施比缺乏理论基础的干预措施更为有效。本研究将MTM与胃肠道恶性肿瘤化疗患者的饮食指导相结合,在化疗结束后第8周对患者进行随访,结果发现,干预后对照组和观察组患者CiTAS总分分别为5.27±1.39分、4.53±0.64分,两组比较差异有统计学意义,表明以MTM模型为理论依据的饮食指导可有效改善胃肠道恶性肿瘤化疗患者味觉障碍,缓解患者化疗相关味觉改变副反应。本研究中,干预后两组患者在进食困扰维度得分比较差异无统计学意义,与朱冰洁等[25]研究结果不一致,可能与纳入癌症患者的疾病类型不同等有关。综上所述,饮食指导是一项长期、个体化和家庭化的健康教育计划,监测患者的营养状况及其对食物的潜在不良反应已成为护理人员日常工作的重要部分。与常规饮食指导相比,实施以MTM模型为理论依据的饮食指导更利于促进胃肠道恶性肿瘤患者对味觉改变的自我管理,降低患者化疗相关味觉改变评分,改善患者味觉障碍。有关部门及护理管理者应加强对胃肠道恶性肿瘤患者化疗相关味觉改变的认知,积极建立以MTM模型为理论基础的多位一体化饮食指导,从护士、患者、环境等多方面着手,以促进患者长期良好膳食行为为护理目标,为患者提供积极有效的膳食指导。
3.2 基于MTM模型的饮食指导可提高胃肠道恶性肿瘤化疗患者生活质量,改善患者预后
2021年,美国国家癌症研究所(National Cancer Institute,NCI)[26]呼吁将癌症防控作为全球卫生优先事项,强调癌症存活患者生活质量的重要性。研究表明[27],化疗期间发生味觉改变的癌症患者生活质量更低。味觉障碍可通过限制患者的日常生活和工作(如家庭角色、吃饭、社交等)来影响患者的情绪表达,引发异常情绪波动,降低患者自我认同感,从而影响患者生活质量。合理、有效地提供饮食指导,有助于降低患者味觉改变发生率,进而增加患者治疗耐受性,增强抗肿瘤疗效,改善患者治疗效果,提高肿瘤患者生存率,对于改善患者预后及生活质量具有重要的积极作用[28]。本研究通过对比两种不同的饮食指导教育对胃肠道恶性肿瘤患者生活质量的影响,结果显示,观察组患者总体健康状况维度得分为72.08±14.67分,高于对照组61.58±14.84分,差异有统计学意义,提示以MTM模型为理论依据的饮食指导可进一步提高患者生活质量,改善患者整体健康状况。对比两组患者功能状况,结果显示,观察组患者躯体功能、角色功能、情绪功能和认知功能得分均高于对照组,差异均有统计学意义,表明以MTM模型为指导依据的饮食教育可促进胃肠道恶性肿瘤患者的功能康复。症状维度和单条目维度中,观察组患者各项目得分均低于对照组,差异均有统计学意义,提示以MTM模型为基础的饮食指导可有效预防胃肠道恶性肿瘤患者化疗相关副反应,缓解患者不良症状。研究指出,提供以信息、监测、反馈和自我管理在内的综合干预措施可能比仅向患者提供信息的干预措施更有意义[29]。综上所述,肿瘤化疗患者的味觉变化与患者生活质量密切相关,积极有效的味觉干预可显著提高患者生活质量。以MTM模型为基础的综合饮食指导干预策略可有效缓解胃肠道恶性肿瘤患者化疗相关不良反应,降低患者功能受损程度,提高患者生活质量,临床上应加以重视。护理管理部门应积极关注胃肠道恶性肿瘤化疗患者味觉改变后的生活质量状况,特别是患者社会功能的变化,帮助患者正确应对化疗相关味觉改变不良反应,增强癌症治疗信心,维护患者身心健康。
4 小结
本研究从化疗相关味觉改变情况和生活质量方面来评估基于MTM模型的饮食指导对胃肠道恶性肿瘤化疗患者味觉改变的影响,结果发现,与传统饮食指导相比,基于MTM模型的饮食指导有助于降低胃肠道恶性肿瘤患者化疗相关味觉改变评分,改善患者味觉障碍,提高患者生活质量,促进患者康复。护理管理者应重视胃肠道恶性肿瘤化疗患者味觉改变的发生及发展状况,积极建立以健康行为改变多理论模型为基础的饮食指导策略并不断发展与完善,从而不断改善患者预后。但本研究仍存在设计和测量的潜在局限,还有待解决。首先是采用单中心、前瞻性对照研究法,样本代表性可能不足;其次是采用自我报告的形式评估患者味觉改变及生活质量,研究结果可能存在报告偏移,无法确定其实际情况。建议未来研究开展多中心、大样本的随机对照实验,并采用客观性结局观察指标,从多途径、多方面来衡量健康行为改变的多理论模型在胃肠道恶性肿瘤化疗患者饮食指导中的应用效果。
