医疗保险对我国老年人就医行为的影响*
——基于门诊和住院行为的比较分析
2022-12-08李珊珊陈在余
李珊珊,陈在余
(中国药科大学国际医药商学院,江苏 南京 211198)
就医行为是指人们有患病的感觉或者产生不适症状时,为了确认疾病存在和减轻疾病痛苦而采取的一种社会行动,包括疾病的处理方法,医疗机构的选择以及医疗费用支出等[1],合理的就医行为不仅能够提高居民的健康水平而且还能够减少医疗资源的浪费。研究表明医疗保险在一定程度上可以通过费用补偿机制降低医疗服务的价格,影响参保者的就医行为[2]。尤其是在我国老龄化不断加剧的情况下,老年人由于身体机能的衰退,患病率尤其是重大疾病的患病率的增加,引起了其就医需求的显著增加[3],进一步深入研究医疗保险对老年人就医行为的影响具有重要的现实意义。以往研究多集中于研究医疗保险对老年人总体医疗行为的影响分析,大多研究结果均表明,医疗保险的引入对老年人的就医行为有着积极的促进作用,能够显著提升老年人的总体医疗服务利用率和医疗费用支出[4,5]。对于具体医疗行为的研究,现有研究多侧重于医疗保险对老年人住院行为的影响[6,7],而关于医疗保险对不同就医行为的比较研究仍然较少。本文通过对老年人门诊和住院行为的比较分析,研究了我国医疗保险制度对老年人的不同就医行为的影响,并进一步探究了医疗保险对不同患者就医行为的影响,甄别医疗保险中的道德风险因素,为我国进一步从医疗保险政策层面优化老年人的就医行为提供一定的理论和实证依据。
1 资料来源和方法
1.1 资料来源
本文选取2018年中国老年健康调查数据(CLHLS),该数据问卷涉及老人的基本背景、家庭结构、健康状况、生活方式、医疗资源利用等方面的内容,调查对象为65岁及以上老年人,调查范围覆盖全国23个省市自治区,是专门面向老年人口的社会科学调查。本文使用的是2018年的数据,数据涵盖15874名受访者。根据研究目的进行数据清洗,本文选取了65岁包括65岁以上的老年人样本,剔除医疗保险信息和医疗费用缺失样本,最终样本数为9253。
1.2 研究方法
1.2.1 变量选取
本文选取医疗费用支出作为衡量就医行为的指标。具体的因变量是根据问卷中的问题:“您过去一年实际花费的门诊医疗费用(包括挂号、各种门诊检查、药物、各种门诊治疗和其他所有非住院医疗开支)总计多少元? ”和“您过去一年实际花费的住院医疗费用(包括住院以后的各种检查、手术和非手术治疗、药物、 陪护、住院费等。不包括自己和家人的交通费、医院外住宿费和饮食费)总计多少元?”计算门诊费用和住院费用,总医疗费用为两者之和并对医疗费用进行取对数处理。
本文采取的关键解释变量医疗保险是根据问题“您的医疗费用主要由谁支付?”设置,若回答为城镇职工/居民医疗保险、新型农村合作医疗保险时,医疗保险变量取“1”,否则为“0”。分组变量为疾病性质,根据问题“过去两年中,您曾经患过几次重病(重病指需住院治疗或在家卧床不起)?”这一问题区分大病、小病样本。同时,根据Andersen就医行为模型,影响个体就医行为的变量除了医疗保险外,还包括先决因素、能力因素和需要因素等[8,9]。因此,本文尽可能地控制影响个体就医行为的其他变量,包括年龄、性别、教育程度、婚姻状况、收入、居住模式、子女数量、距离最近医疗机构的距离、地区、健康状况、是否患有慢性病、是否患有重大疾病等变量,根据CLHLS问卷中的问题将受教育年限设置虚拟变量,“1”表示受到过教育,“0”表示未受到过教育.关于老年人的婚姻状况,将已婚记为“1”,将离婚、丧偶或未婚记为“0”。收入和距离是根据问题“您们全家去年全年总收入是多少? ”“从您家到最近的医疗机构有多远?”计算,并进行取对数处理。居住区域城镇为“1”,农村为“0” ,居住方式与人同住为“1”,独住为“0”.健康指标既包括主观的自评健康,还包括客观指标是否患有慢性病和过去两年是否患重病。自评健康的处理是根据五种健康状态设置4个虚拟变量。是否患有慢性病是根据问卷询问受访者是否患有高血压、心脏病、糖尿病等24种慢性病,若老人患有其中任何一种疾病记为1,否则记为0。区域变量根据受访者所在省份设为分类变量,东部省份为“0”,中部省份为“1”,西部省份为“2”。
1.2.2 模型设定
考虑到老年人是否选择就医受到收入水平、居住模式等多个因素影响,可能出现老年人不发生医疗支出的情况,即老年人发生就医需求而并未选择就医,这种特殊情况会导致样本的“选择性偏差”问题,为了解决老年人就医过程中的样本选择偏差问题,本文参考Heckman的处理方法,将老年人的医疗支出分为两部分,第一部分为选择方程即老年人是否选择就医,第二部分为医疗支出方程即老年人选择就医后所发生的医疗费用[10]。
具体的Heckman样本选择模型为:
选择方程:第一部分用probit模型估计老人是否发生了医疗支出
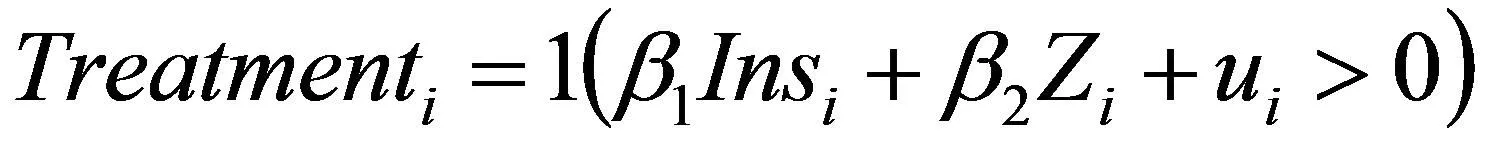
被解释变量为“是否就医”,Treatmenti为虚拟变量,1代表发生医疗支出,否则为0,Insi为关键解释变量是否有医疗保险,Zi代表其他控制变量,控制变量为老年人年龄、健康状况、居住方式等变量,参数β1反映了医疗保险对于我国老年人是否就医的影响。
医疗支出方程:第二部分用MLE估计老人的医疗支出
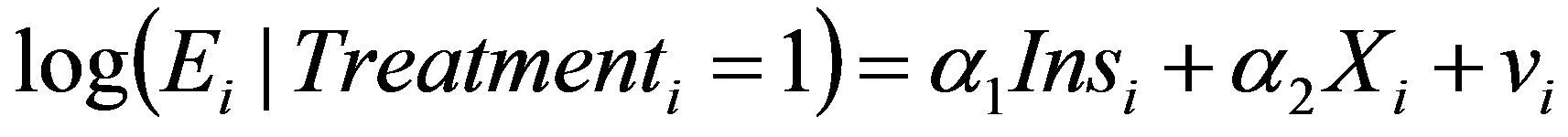
Ei为老年人医疗支出(包括门诊医疗支出、住院医疗支出和总医疗支出)的对数,Insi为关键解释变量是否有医疗保险,其他解释变量包括年龄、性别、婚姻、收入、教育水平、子女数目、自评健康、是否患有慢性病、省份和地区虚拟变量等等,随机扰动项ui和vi,假设其服从二维正态分布,并可能相关,Cov(ui,vi)≠0,α1反映了医疗保险对医疗支出的影响。本文使用stata软件进行Heckman样本选择模型回归。
2 结果
2.1 描述性统计结果
本文对变量进行描述性统计分析,结果发现,研究样本中平均年龄为84.3岁,偏向于中高龄阶段。从健康状况来看,约67%的老人患有慢性病,29.7%的老年人患过重病,说明我国老年人仍存在着较大的医疗需求。从医疗支出来看,约52%的老年人的医疗费用由医疗保险支付,医疗费用的平均水平为4 248.3元,住院费用支出大于门诊费用支出。关于分组变量,由于疾病的演化具有很大的复杂性,因此关于“小病”“大病”的界定问题现有研究多是从疾病严重程度和医疗费用的支出角度进行界定。本文首先通过问卷调研结果对小病、大病样本进行区分,又进一步地对不同患病群体的医疗费用进行分析,结果发现小病患者样本的总医疗支出平均水平为1 920.4元远低于大病患者样本的9 900.6元,就门诊支出而言大病患者样本的门诊支出为2 864.0是小病患者样本门诊支出1 234.1元的2倍左右,其住院支出7 038.6元也远高于轻病患者样本的686.3元。因此,本文从疾病严重程度和医疗费用角度能够合理对大病小病样本进行区分[11,12]。
2.2 医疗保险对老年人就医行为的影响
本文首先分析了城乡医疗保险对老年人总医疗支出以及门诊和住院支出的影响。Heckman样本选择模型结果见表2。从表2的结果可以看出,(1)-(2)列为总医疗支出的选择方程和支出方程的结果,结果表明,医疗保险显著提高了参保者发生正的医疗支出的概率,对总医疗支出没有显著的影响。说明医疗保险的引入提高了老年人的就医概率,但对总的医疗支出的影响并不显著。(3)-(6)列分别为门诊医疗和住院医疗的选择方程和支出方程的结果,选择方程的结果表明,医疗保险使得老年人发生正的门诊医疗支出的概率减少8.3%(exp(0.0800)-1),发生正的住院医疗支出的概率提高22.8%,均在1%的置信水平下显著。说明医疗保险减少了老年人对门诊医疗服务的利用,促进老年人更多地利用住院医疗服务,支出方程的结果显示,在发生正的医疗支出的条件下,有医疗保险的老人相较于无医疗保险的老人的门诊医疗支出显著降低了14.8%,住院医疗支出显著提高了51.5%。因此,从医疗服务利用和医疗支出两个角度来看,医疗保险引起住院服务的增加幅度都远高于门诊服务的减少幅度。

表2 医疗保险对老年人就医行为的影响
2.3 医疗保险对不同样本就医行为的影响
本文又进一步分样本研究了医疗保险对不同样本的门诊和住院的医疗费用的影响。表3是医疗保险对不同患病群体的影响结果,(1)-(4)列分别为小病患者的门诊和住院的选择方程和支出方程,选择方程的结果显示医疗保险使得小病患者的门诊服务的利用率减少了19.2%,住院服务的利用率增加24.4%,结果均十分显著。支出方程的结果表明,医疗保险的引入使得老年人门诊支出显著减少了35.8%,住院支出显著增加了27.4%,有医疗保险的老人相较于无医保的老人,在患小病时会选择更多地使用住院医疗服务以获得更多的补偿,这种过度医疗行为我们也称之为道德风险,即患者在参加医疗保险后,由于存在第三方支付(医疗保险),使得参保者存在过度地利用医疗服务的动机,具体表现为“门诊挤住院”、“小病大养”等行为,上述行为通常界定为医疗保险的道德风险问题[13-15]。(5)-(8)列分别为大病患者样本的门诊和住院医疗的选择方程以及支出方程,从结果中可以看出,医疗保险使得大病患者样本的住院服务利用率显著提升了37.9%,住院医疗支出显著增加了58.7%,而对其门诊服务利用和门诊医疗支出没有显著的影响,说明医疗保险促进了大病患者住院医疗需求的释放,很好地回归了其“保大病”的属性。
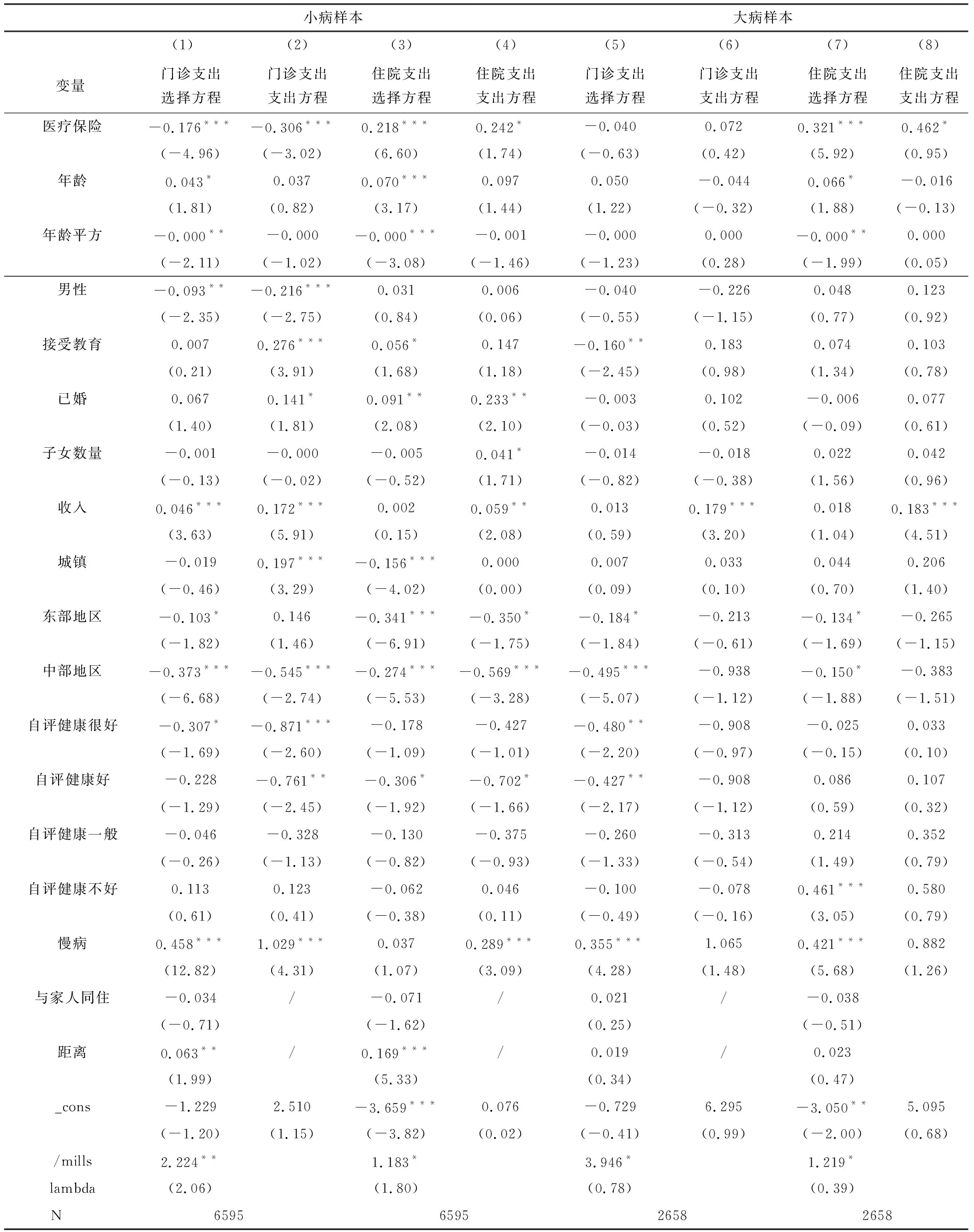
表3 医疗保险对医疗支出影响的分样本研究结果
3 讨论与建议
3.1 健全多层次医疗保障制度体系,重点加强对老年人等弱势群体的医疗保障
随着我国老龄化的不断加剧和疾病谱的转变,慢性病、重大疾病成为了主要的健康杀手,研究结果表明,约67%的老人患有慢性病,29.7%的老年人患过重病,老年人的慢性病和重大疾病的发病率远高于其他群体,说明老年人仍存在着较大的医疗需求,医疗保险可以部分缓解老年人的医疗支出负担,但也给医疗保险基金带来了巨大的收支风险。因此我国应当建立多层次、多方面的医疗保障系统,满足医疗需求的快速增长。尤其是针对老年人等弱势群体,可以通过引入补充医疗保险,商业医疗保险或者建立专门针对老年人的医疗保障机制等满足老年人日益增长的医疗保障需求[16]。
3.2 建立结构合理的医疗保障制度,适当提高医疗保险的门诊补偿待遇
长期以来,我国的医疗保险都处于“重住院”的保障模式,门诊报销的缺位激励患者不管大病小病都积极地采取住院就医行为获取更多的经济补偿,本文研究结果也表明医疗保险的引入显著促进了老年人的住院医疗行为,其对住院的影响程度也远大于门诊,门诊并没能有效地发挥其健康“守门人”的作用,从预防保健的角度,不利于居民健康水平的提升。与此同时,住院率的虚高增长也给我国医院资源配置带来了巨大的挑战,进一步加剧居民的“看病难、看病贵”问题[17]。因此,医疗保险的制度设计应该更加注重老年人就医报销比例的公平性问题,适当地提高门诊保障水平,同时针对老年人的大病、常见慢性病可以制定特殊的保障办法等,通过科学的经济激励模式合理地引导老年人的就医行为。
3.3 加强对不合理医疗行为的制约,建立有针对性的道德风险防范机制
本文研究发现医疗保险的引入对于大病患者而言,更多地是释放其合理的医疗需求,而小病患者相较于大病患者其对医疗服务价格更为敏感,医疗保险的引入一定程度上促进了其“小病大养”“门诊挤住院”等过度医疗行为。因此医疗保险部门应当建立有针对性的道德风险防范机制,针对疾病的严重程度采取不同的医疗监管措施,重点加强对于小病患者过度医疗行为的识别和防范。如通过创新医保支付手段,第三方根据疾病诊断或按病种分值进行付费,规范过度医疗行为,促进医疗保险基金的可持续发展[18,19]。
