腹腔镜次全子宫切除术对子宫多发肌瘤患者远期生活质量的影响
2022-12-05秦玲汪莉魏春清张志安戴英
秦玲 汪莉 魏春清 张志安 戴英
子宫肌瘤是当前临床较为常见的一种妇科良性肿瘤疾病。研究证实:子宫肌瘤患者基于本身子宫解剖结构变化,将导致子宫收缩与蠕动障碍,进而导致患者子宫内膜容受性受损,体内雌激素水平上升,最终引发患者不孕不育症状,对患者家庭幸福与生活质量造成不利影响[1-2]。手术治疗是当前临床针对子宫肌瘤患者的主要治疗方案,常用的手术方案包括腹腔镜手术、宫腔镜手术、子宫动脉栓塞术等,对子宫肌瘤均有一定治疗效果[3-5]。腹腔镜全子宫切除术与次全子宫切除术是当前临床针对子宫多发肌瘤患者的常用手术方案,但有关两者预后效果的对比研究数量较少。故本次研究将以180例子宫多发肌瘤患者为研究样本,对两种手术方案的围手术期指标、卵巢功能、生活质量等进行比较研究,现报告如下。
1 资料与方法
1.1 一般资料
选择2015年1月-2019年1月黄冈市中心医院收治的180例子宫多发肌瘤患者作为研究对象,纳入标准:(1)术前超声及MRI检查确诊为子宫多发肌瘤;(2)体质情况符合择期手术要求,自愿切除子宫;(3)病前性生活正常,无卵巢功能障碍及性功能障碍。排除标准:(1)存在子宫肌瘤恶性倾向;(2)伴有宫颈病变、子宫内膜病变;(3)伴有膈疝、生殖道感染等不符合腹腔镜手术指征。采用随机数字表法将患者分为观察组(n=90)和对照组(n=90)。观察组年龄32~50岁,平均(43.26±3.55)岁;子宫肌瘤数量3~8个,平均(4.81±1.06)个;平均肌瘤直径(17.52±4.91)cm。对照组年龄32~50岁,平均(44.05±3.28)岁;子宫肌瘤数量3~9个,平均(4.93±1.05)个;平均肌瘤直径(17.16±4.55)cm。两组一般资料比较,差异无统计学意义(P>0.05),有可比性。本次研究经本院伦理委员会批准审核,患者及其家属知晓研究方案,签订同意证明。
1.2 方法
两组均由相同手术医师完成手术治疗,手术时间为月经后3~5 d,术前常规补液与抗感染。
观察组采用腹腔镜下次全子宫切除术治疗。予以患者气管插管全身麻醉,持膀胱截石位。气腹针穿刺腹腔后建立气腹,维持压力10~15 mmHg。于患者脐轮上方做 1 cm 小切口,置入 10 mm Trocar后置入腹腔镜,以此为观察孔。同时于患者双侧髂前上棘内4 cm位置做0.5 cm小切口,置入5 mm Trocar后置入手术器械,以此为操作孔。术中由阴道将患者子宫推向腹腔,使用双极电凝刀离断患者卵巢固有韧带、输卵管峡部、子宫圆韧带等,避免上述组织对术中操作造成干扰。使用金属钛夹阻断患者双侧子宫动脉、静脉血流。于患者阴道前穹隆处将黏膜组织横行切开,将膀胱上推至腹腔,将子宫体缓慢牵出。观察组中子宫肌瘤体积较大者,需将子宫肌瘤切除后再行上述操作。将患者子宫两侧动脉、静脉缝扎,切除子宫体。注意保留患者卵巢、子宫峡部以下子宫颈,仅切除部分子宫及双侧输卵管即可。完毕后电凝止血,复位宫颈。观察患者是否存在活动性出血,确认无出血后缝合阴道黏膜、盆腔腹膜、手术创口。
对照组采用腹腔镜下全子宫切除术治疗。患者麻醉方法、手术体位与观察组相同。完成观察孔、操作孔设置后,将患者子宫经阴道推向腹腔。而后确认患者宫颈完全暴露,将患者子宫壁黏膜、膀胱上推,切断后分离子宫旁组织。向下将患者直肠腹膜反折与膀胱腹膜反折打开,取出子宫附件与双侧输卵管。确认患者无出血后逐层缝合。
两组术后均予以1年随访。
1.3 观察指标及评价标准
(1)围手术期指标:统计两组手术持续时间、肛门排气时间、整体住院时间、术中出血量。(2)评价两组的卵巢功能:选择雌二醇(estradiol,E2)、促卵泡激素(follicle-stimulating hormone,FSH)、促黄体生成素(luteinizing hormone,LH)作为评价指标,均使用酶联免疫吸附法检测。同时使用阴式超声检测计算患者卵巢体积、窦卵泡数量。检测时间均为患者术前月经来潮第2~3天、术后1年月经来潮第2~3天。(3)评价两组术前、术后1年生活质量:使用肿瘤患者生活质量评分(quality of life,QOL)评价,该项评分包括食欲、精神、睡眠、疲乏、疼痛等多项条目,评分范围0~60分,得分越高代表患者生活质量越好[6]。(4)评价术前、术后1年两组性功能生活质量:使用女性性功能指数调查量表(female sexual function index,FSFI)作为评价工具。该项量表包括性欲望、性高潮、性交痛、性生活满意度等6个维度,评分范围2~36分,得分越高即代表患者性功能生活质量越好[7]。
1.4 统计学处理
采用SPSS 22.0统计学软件进行数据分析,计量资料以(±s)表示,采用t检验,计数资料以率(%)表示,采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组围手术期指标的比较
观察组手术持续时间、肛门排气时间、整体住院时间、术中出血量优于对照组,差异有统计学意义(P<0.05),见表1。
表1 两组围手术期指标的比较(±s)

表1 两组围手术期指标的比较(±s)
组别 手术持续时间(min) 肛门排气时间(h) 整体住院时间(d) 术中出血量(ml)观察组(n=90) 109.25±11.34 14.83±2.41 4.77±1.05 95.81±12.57对照组(n=90) 121.71±16.52 17.26±2.62 6.28±1.22 106.29±18.84 t值 5.899 6.476 8.900 4.390 P值 0.000 0.000 0.000 0.000
2.2 两组卵巢功能的比较
术前,两组的E2、FSH、LH水平及卵巢体积、窦卵泡数量比较,差异无统计学意义(P>0.05);术后1年,观察组E2水平、卵巢体积、窦卵泡数量均优于对照组,FSH、LH水平低于对照组,差异有统计学意义(P<0.05),见表2。
表2 两组手术前后卵巢功能的比较(±s)

表2 两组手术前后卵巢功能的比较(±s)
组别 E2(pmol/L)FSH(U/L)LH(U/L)术前 术后1年 术前 术后1年 术前 术后1年观察组(n=90) 136.02±25.81 93.64±15.53 9.52±1.63 13.42±2.33 18.26±3.55 24.79±7.23对照组(n=90) 133.98±27.15 87.15±21.47 9.66±1.54 15.86±2.71 18.74±3.27 31.68±8.14 t值 0.517 2.324 0.592 6.477 0.943 6.004 P值 0.303 0.011 0.277 0.000 0.173 0.000

表2(续)
2.3 两组生活质量及性功能生活质量的比较
术前,两组QOL、FSFI评分比较,差异无统计学意义(P>0.05);术后1年,观察组QOL、FSFI评分高于对照组,差异有统计学意义(P<0.05),见表3。
表3 两组生活质量及性功能生活质量的比较[分,(±s)]
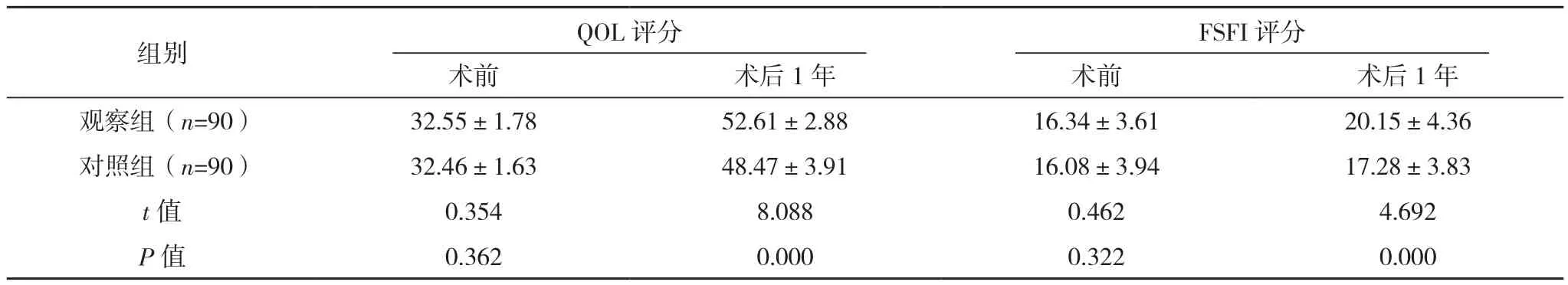
表3 两组生活质量及性功能生活质量的比较[分,(±s)]
组别 QOL评分FSFI评分术前 术后1年 术前 术后1年观察组(n=90) 32.55±1.78 52.61±2.88 16.34±3.61 20.15±4.36对照组(n=90) 32.46±1.63 48.47±3.91 16.08±3.94 17.28±3.83 t值 0.354 8.088 0.462 4.692 P值 0.362 0.000 0.322 0.000
3 讨论
作为好发于育龄期女性群体的一种良性肿瘤疾病,有报道显示子宫肌瘤的病发率在20%~50%,且近年来患者病发率正呈逐年增长趋势[8]。统计证实40%~50%的子宫肌瘤患者会出现月经增多、经期延长、继发贫血、腹部包块、盆腔疼痛、性交困难等多种临床症状,对患者生活质量造成严重影响[9]。虽然当前临床针对子宫肌瘤采用的手术治疗方案具有良好效果。但手术治疗子宫肌瘤患者的目的不仅在于根除患者子宫内肿瘤组织,更在于改善患者生活质量。在当前生物-心理-社会医学模式不断发展和普及应用的背景下,临床手术治疗子宫肌瘤患者的过程中也更应该关注患者术后生活质量的恢复要求,采取有效措施解决子宫肌瘤患者术后常见问题[10]。子宫切除术是有症状子宫肌瘤患者最有效的治疗方案,也是当前临床根治子宫肌瘤、避免子宫肌瘤复发的唯一治疗方案[11]。因此本次研究选择腹腔镜全子宫切除术与次全子宫切除术进行对比研究,通过患者围手术期指标、卵巢功能、生活质量的全面比较,分析两种手术方案在子宫多发肌瘤患者中的应用效果。
研究证实:子宫切除术对女性患者内分泌的影响属于远期效应[12]。其原因在于子宫切除术中对患者子宫、卵巢解剖结构的破坏,会影响卵巢的血液供应,导致患者体内优势卵泡数量降低并引发卵巢功能衰弱。而与腹腔镜全子宫切除术相比,腹腔镜次全子宫切除术在术中于患者子宫峡部以上位置切除子宫体,从而保留患者宫颈、主骶韧带等结构,有效降低术中盆底操作的同时尽可能保留患者宫颈的生理功能,降低患者盆底组织损伤,维持患者阴道结构的完整性,对患者内分泌系统功能影响较少。而腹腔镜全子宫切除术中将患者子宫颈完全切除,并切断患者子宫动脉、静脉、骨盆漏斗韧带等多项组织,患者术中子宫与卵巢解剖结构的损伤更加严重。研究证实:完全切除子宫的情况下会导致子宫肌瘤患者卵巢血供衰减,加速患者卵巢衰退,亦会导致患者盆腔自主神经功能与阴道润滑功能损伤,对患者远期预后效果造成不利影响[13]。最终本次研究结果中,观察组手术持续时间、肛门排气时间、整体住院时间均短于对照组,术中出血量低于对照组,差异均有统计学意义(P<0.05)。说明腹腔镜次全子宫切除术相较全子宫切除术手术时间、术后恢复时间与住院时间均明显缩短,患者手术安全性明显提升,与其他研究结果相近[14]。术后1年,观察组E2水平、卵巢体积、窦卵泡数量优于对照组,FSH、LH水平低于对照组,差异均有统计学意义(P<0.05)。说明腹腔镜次全子宫切除术对子宫多发肌瘤患者有着更好的卵巢保护效果。其原因在于女性宫颈具有一定的内分泌功能,能够分泌相关激素并参与到女性生殖内分泌系统调节过程中,腹腔镜次全切除术在保留宫颈后患者卵巢与宫颈之间可形成侧支循环,弥补卵巢血运缺失。术后1年,观察组QOL、FSFI评分高于对照组,差异有统计学意义(P<0.05)。说明腹腔镜次全子宫切除术相较于全子宫切除术,能为子宫多发肌瘤患者提供更加良好的远期生活质量与性功能生活质量。相关研究亦证实:子宫全切术相较于子宫次全切术对子宫肌瘤患者术后卵巢功能和性生活质量影响更大[15]。但需要注意的是,腹腔镜次全子宫切除术中残存的宫颈依然面临宫颈残端癌、宫颈残端肌瘤的可能性,因此术前需对患者子宫肌瘤进行全面探查,剔除恶性病变患者。
综上所述,腹腔镜次全子宫切除术相较于全子宫切除术能更加有效地保护子宫多发肌瘤患者的卵巢功能,患者围手术期指标得到优化的同时远期生活质量及性生活质量均有提升,具有积极推广价值。
