内固定配合椎体成形术对脊柱骨折患者Frankel功能与预后的影响
2022-11-15艾国庆
艾国庆
(辽宁省阜新市第二人民医院-阜新市妇产医院骨二科,辽宁 阜新 123000)
脊柱骨折为临床常见骨折类型,骨折原因多与外力作用相关,影响患者腰部、下肢正常运动能力,疼痛感受强烈,影响患者正常生活能力,需积极治疗[1]。手术内固定治疗为脊柱骨折主要治疗办法,具术式简单、术后康复效果理想等特点,但受伤椎复位状态、脊椎空腔状态影响,可能会增加脊椎后侧应力,甚至增加螺钉松动、骨愈合延迟发生风险,影响固定效果[2]。椎体成形术,指通过在患者椎体内注入骨水泥维持脊柱功能稳定性,保证脊椎受力均匀性,提升骨折复位效果的治疗方式,但可能会影响骨愈合能力,同时应用椎体成形术治疗中,伤椎骨强度显著提升,与邻近椎体形成强度差,在其运动期间可能会出现邻近椎体骨折发生风险,影响预后[3]。因此在对脊柱骨折内固定治疗中,联合椎体成形术是否可进一步获益仍有待研究。为此,本次研究选取我院2018年2月-2020年2月脊柱骨折患者90例为研究对象,探究在常规内固定治疗基础上,联合椎体成形术临床价值。报告如下。
临床资料
1一般资料:选取我院2018年2月-2020年2月脊柱骨折患者90例为研究对象,依据随机数字表法分为对照组、观察组,各45例。对照组男性29例、女性16例;年龄18-69岁,平均年龄为(41.79±4.88)岁;体质量指数(BMI)19-32kg/m2,平均体质量为(24.42±3.21)kg/m2;致伤原因:撞击伤17例、坠落或跌落伤15例、病理因素10例(椎体压缩性骨折8例、骨结核2例)、其他3例。观察组男性31例、女性14例;年龄20-71岁,平均年龄为(42.01±5.22)岁;BMI 19-33kg/m2,平均为(25.01±2.88)kg/m2;致伤原因:撞击伤16例、坠落或跌落伤17例、病理因素9例(椎体压缩性骨折8例、骨结核1例)、其他3例。组间资料相近(P>0.05)。研究经院医学伦理委员会批准。(1)纳入标准:①均经影像学、临床体征、病史等诊断确诊为脊椎骨折;②均符合手术治疗标准;③患者精神状态清晰,可配合完成治疗;④患者、家属对研究知情同意,并签署知情同意书。(2)排除标准:①合并恶性肿瘤;②心肝肾等脏器严重功能障碍;③手术不耐受;④凝血功能障碍、血液系统疾病;⑤严重内分泌疾病;⑥研究期间失访、死亡。
2方法:对照组采用内固定治疗。气管插管全身麻醉;摆为俯卧位,C型臂X线机引导,在伤椎上下邻近椎段皮肤表面标记定位,标记外侧2cm处做4个纵向切口(长度约1-1.5cm),向下切开直至筋膜层;C型臂X线机引导下,完成椎弓根外缘穿刺,向骨质方向置入穿刺针,进入骨质2cm但未及内侧皮质时,将患者摆为侧卧位,继续完成穿刺,针尖进入椎体后缘后,退出针芯并置入导丝,退出穿刺针,沿导丝拓宽通路,取椎弓根螺钉置入通路;C型臂X线机观察螺钉固定位置满意后,将椎体以撑开器撑开复位,复位满意后拧紧螺帽,缝合。观察组采用内固定+椎体成形术治疗。与对照组相同治疗方案完成后,缝皮前,在C型臂X线机引导下,在伤椎中段1/3处穿刺,退出针芯,在C型臂X线透视下匀速注入骨水泥,均匀填充,骨水泥固化后拔出穿刺针管,缝合。2组术后常规抗生素预防感染治疗。对照组术后1-2周严格卧床,后逐渐开展床上腰背肌功能训练、佩戴胸腰带后下床活动;观察组患者术后24小时内严格卧床,后佩戴胸腰带保护下床下适当运动;对于术后存在并发症、疼痛缓解不明显患者,予以积极对症治疗。2组患者术后均口服碳酸钙D3片(生产厂家:北京康远制药有限公司;批准文号:国药准字H20093675)治疗,1片/次,1次/d。2组患者持续随访1年。
3观察指标:(1)比较2组术后3个月腰椎功能,以Frankel功能分级量表[4]表示:①A级:截瘫,无法自主运动,大小便失禁;②B级:无法自主运动,保留部分神经功能;③C级:部分无功能性自主运动,无法行走;④D级:可进行功能性运动,但行走不稳;⑤E级:功能基本恢复正常。(2)比较2组术前、术后3个月伤椎生理曲线特征变化,包括伤椎前缘高度比、伤椎后缘高度比。(3)随访3个月,比较2组并发症发生率,包括异物反应、切口感染、螺钉松动、骨愈合延迟。(4)随访1年,比较2组邻近椎体骨折发生率。
4统计学方法:数据统计软件为SPSS24.0,(±s)表示计量资料,t检验,(%)表示计数资料,x2检验;P<0.05提示差异显著,有统计学意义。
5结果
5.1 2组术后3个月Frankel功能对比:术后3个月,观察组E级占比为17.78%,较对照组的4.44%高,差异有统计学意义(P<0.05)。见表1。
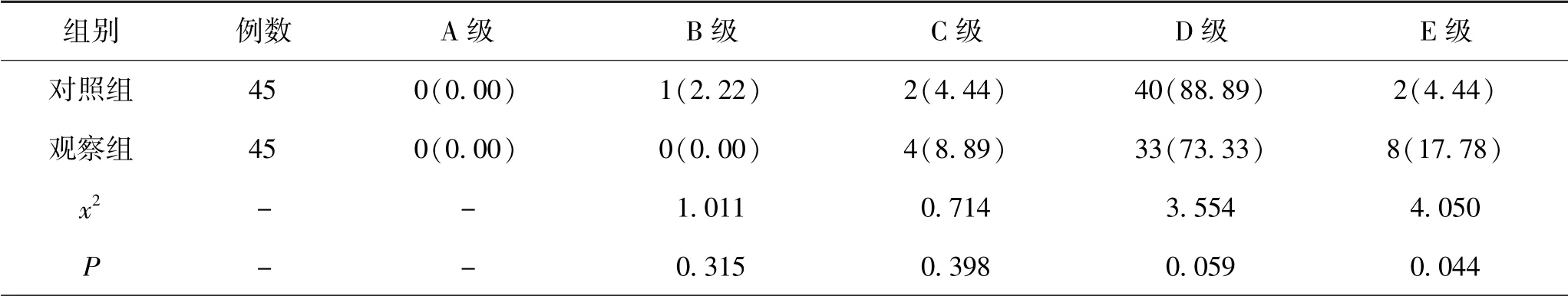
表1 2组术后3个月Frankel功能分级对比(n,%)
5.2 2组治疗前、治疗后3个月伤椎生理曲线特征变化对比:术前2组伤椎前缘高度比、后缘高度比水平相近,差异无统计学意义(P>0.05);术后3个月观察组伤椎前缘高度比、伤椎后缘高度比水平均较对照组高,差异有统计学意义(P<0.05)。见表2。
表2 2组治疗前、治疗后3个月伤椎生理曲线特征变化(±s,%)
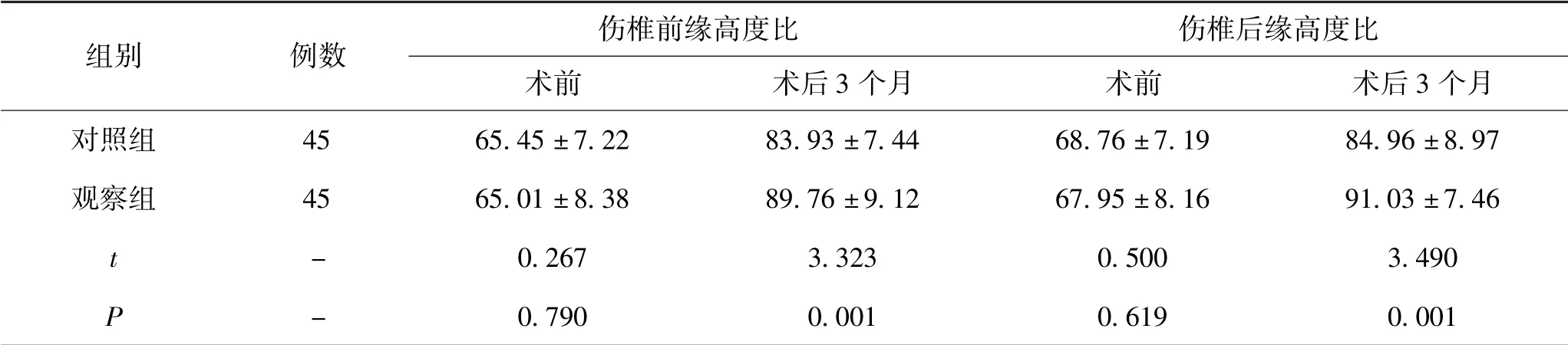
表2 2组治疗前、治疗后3个月伤椎生理曲线特征变化(±s,%)
组别 例数 伤椎前缘高度比 伤椎后缘高度比术前 术后3个月 术前 术后3个月对照组 45 65.45±7.22 83.93±7.44 68.76±7.19 84.96±8.97观察组 45 65.01±8.38 89.76±9.12 67.95±8.16 91.03±7.46 t-0.267 3.323 0.500 3.490 P -0.790 0.001 0.619 0.001
5.3 2组并发症对比:观察组并发症发生率为8.89%,与对照组的6.67%相近,差异无统计学意义(P>0.05)。见表3。
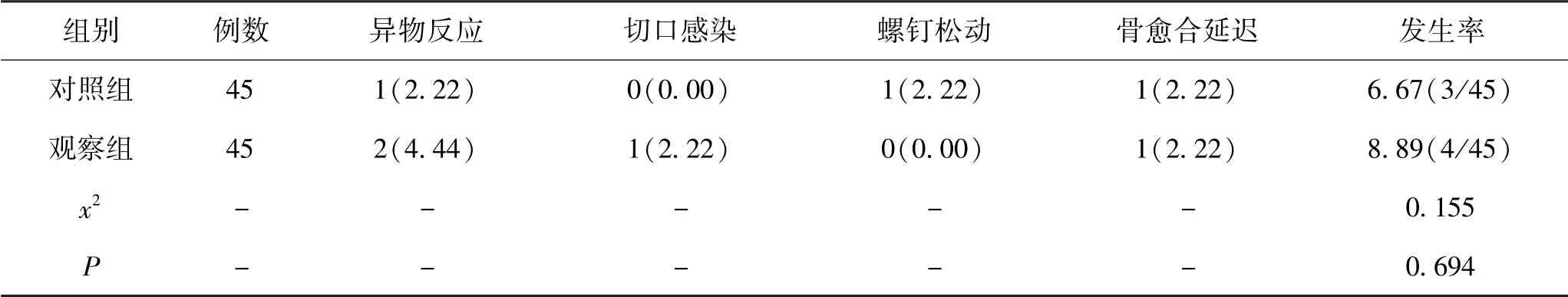
表3 2组并发症发生率对比(n,%)
5.4 2组邻近椎体骨折发生率对比:随访1年,观察组邻近椎体骨折发生率为2.21%(1/45),与对照组的0.00%(0/45)相近,差异无统计学意义(x2=1.011,P=0.315>0.05)。
讨 论
脊柱为人体主要承重结构,骨折后易伴神经、血运损伤,影响腰部、下肢正常运动功能。随近年来我国建筑业、交通业迅速发展,受交通意外、跌落等引发的脊柱骨折发生率逐年升高。该病主要治疗方案包括保守治疗、手术治疗2种。保守治疗属无创治疗方案,但受无法有效复位、固定效果不理想等因素影响,康复周期较长,且若保守治疗中运动不当增加脊髓神经损伤,可能会增加截瘫发生风险。
手术治疗为快速纠正、修复患者腰椎功能治疗办法,目前临床常见治疗方案以内固定方案治疗为主,通过伤椎复位后内固定,避免影响患者伤椎运动功能,并配合术后有效康复训练,可促进其脊椎功能恢复。此种治疗方案具操作简单、疗效确切等优势,可通过撑开器撑开复位、椎弓根螺钉内固定,以获得良好复位效果。但单纯内固定治疗后,患者伤椎高度增加,并受脊椎特殊结构影响,患者术后运动期间,重力作用点集中于后柱部位,影响脊椎受力均匀性,增加再次骨折发生风险;且单纯实施内固定治疗后,受脊柱空腔解剖学结构影响,患者运动状态下可能会因不均匀受力状态引发螺钉松动或螺钉折断,影响固定效果;且若存在骨折端移动、螺钉松动情况,会影响局部炎症反应控制情况,增加其术后骨愈合延迟发生风险,影响预后。单纯实施手术内固定治疗后,患者术后卧床时间相对较长,可能会影响其术后早期康复质量,影响其下肢功能恢复速度。椎体成形术,指经皮向椎关节内注入骨水泥,通过骨水泥凝固后硬度提升,以为椎体腔各个方向提供支撑能力,为患者术后腰椎功能提供多方向运动支持;同时利用骨水泥提升伤椎支撑能力,以维持脊椎稳定性,使其在后续脊椎使用中保持良好受力状态,以保持螺钉固定状态,提升骨折端复位效果[5]。与单纯实施常规内固定治疗相比,椎体成形术主要优势为,通过骨水泥在椎体内锚定,可满足微骨折部分固定效果,提升椎体稳定性,以减少椎体内疼痛对痛觉神经刺激作用,止痛效果好,可快速满足患者术后伤椎疼痛感受,同时骨水泥聚合反应过程中,其毒性作用、聚合反应放热作用,可破坏椎体内神经末梢、炎性反应痛觉刺激,改善椎体内微环境状态,降低患者术后疼痛敏感性,以进一步控制患者术后疼痛感受,进而可减少疼痛刺激对其术后康复运动依从性影响,提升患者术后康复质量;此种手术治疗手术用时较短,且患者术后24小时后患者即可在保护措施下下床活动,可减少骨折手术患者术后卧床期间相关并发症发生率(肺炎、压疮、尿路感染等),避免术后长期卧床引发骨量丢失情况,同时可预防椎体后凸畸形、椎体压缩等引发的胃肠不适、背部疼痛、直立困难等症状,改善预后。但因骨水泥降解速度缓慢,可能会影响患者骨折端愈合能力,增加骨愈合延迟发生风险。同时骨水泥单节段注入后,病变椎体组织与周围椎体组织之间骨强度水平出现明显差异,患者在术后运动期间,受其骨组织强度差异性影响,可能会发生邻近骨折情况。杨洪泉[6]等研究中发现,在对骨质疏松性胸腰段脊柱骨折患者经皮椎体成形术治疗后,邻近椎体骨折发生率相对较高,约12%-52%,且在其影响因素分析中发现,不同年龄、骨折类型、骨密度、骨折椎体个数、Cobb角、术后椎体高度恢复、骨水泥渗漏患者中,其术后邻近椎体再骨折发生率存在显著统计学意义。说明在患者经皮椎体成形术治疗后,多种原因均可引发患者术后邻近椎体再骨折情况,因此与常规骨折内固定方案相比,联合应用椎体成形术治疗后,是否会影响患者术后远期椎体骨折情况仍有待研究。本次研究中,对观察组进行内固定+椎体成形术治疗,结果发现,术后3个月观察组Frankel功能分级中,E级占比较对照组高,提示与单纯实施内固定治疗相比,联合应用椎体成形术治疗后,可提升患者术后3个月下肢运动能力及脊髓神经功能恢复。考虑原因为,单纯实施常规内固定治疗中,通过置入椎弓根螺钉内固定、椎体撑开器复位治疗,可通过纠正椎体结构、促进患者椎体解剖学功能恢复,以避免骨组织造成其脊髓神经功能损伤,可在一定程度上减轻患者脊髓损伤情况,为其腰椎功能恢复提供相对理想解剖学环境;但此种治疗方案中,受椎弓根螺钉治疗相比,会增加伤椎高度,患者在术后运动过程中,可能会影响伤椎复位质量,并在受力不均影响下,可能会影响其脊髓神经功能恢复效果;联合应用椎体成形术治疗后,在患者经椎弓根固定治疗后,联合注入骨水泥后,骨水泥聚合反应后,会提升伤椎骨组织强度,患者在术后康复运动过程中,骨折端移位不明显,可基本保证复位效果,进一步减轻其脊髓神经损伤、促进其脊髓神经功能修复具有重要意义;同时应用内固定联合椎体成形术治疗后,受骨水泥聚合热反应、毒性反应等因素影响,可理想控制患者术后伤椎疼痛感受,进而减少患者术后疼痛刺激相关生理应激反应、提升其术后康复运动依从性,以促进其下肢运动功能恢复,提升患者术后E级占比情况[7]。本次研究结果显示,术后3个月观察组伤椎前缘高度比、伤椎后缘高度比水平均较对照组高,考虑原因为,单纯实施内固定治疗中,会引发伤椎高度增加,并随患者术后脊椎使用频率增加,会出现脊椎受力不均、复位偏差等情况,影响脊椎生理解剖学结构,影响腰椎神经功能恢复,因此治疗效果有限;同时在常规内固定治疗后,术后早期患者运动期间,可能会出现骨折端移位、骨量丢失等情况,出现伤椎前缘高度比、伤椎后缘高度比下降情况,使患者术后出现伤椎高度下降、骨组织压缩等情况,影响其腰椎功能恢复效果;联合椎体成形术治疗中,通过注入骨水泥,可平衡骨折端受力点,使脊椎各个平面均恢复正常受力状态,使脊椎在使用期间始终保持稳定性,因此可改善脊椎解剖学结构及脊椎功能[8];应用骨水泥治疗中,可弥补患者骨折后骨组织强度缺损情况,为其骨折端提供理想椎体支撑支持,使患者在术后早期运动期间,仍可保证椎体运动支持,避免在运动期间出现伤椎前缘、后缘高度比下降等情况,保证其椎体组织结构稳定性,对促进患者术后脊椎功能恢复、改善其下肢运动功能具有重要意义。本次研究结果显示,2组患者并发症发生率水平相近,考虑原因为,异物反应为骨折内固定术后常见并发症,与内固定器械质量、术中骨组织及周围软组织损伤程度、术后炎症反应程度等原因有关,本次研究中2组患者均应用椎弓根螺钉内固定治疗,因此均存在异物反应发生风险,同时在观察组患者治疗中应用骨水泥治疗,若发生骨水泥渗漏、骨水泥注入量较大等因素影响,可能会增加患者异物反应发生风险,但应用骨水泥治疗后,患者椎体强度增加后,椎弓根螺钉固定能力随之增强,可在一定程度上控制螺钉松动引发的局部炎症反应,且在骨水泥治疗期间,通过骨水泥对局部疼痛、炎症因子控制情况,可进一步控制炎症反应对患者术后异物反应影响,提升其手术治疗适应性,控制患者术后异物反应发生率;在切口感染发生率研究中发现,对照组中切口感染发生率为0.00%,但观察组中存在1例切口感染情况,分析原因为,随近年来对椎体骨折手术治疗安全性控制强度增加,常规椎体骨折内固定治疗中,可控制皮肤表面切口长度及皮下软组织损伤,因此可控制患者术后切口感染情况,联合应用椎体成形术后,在注入骨水泥治疗中,若发生骨水泥渗漏、骨水泥污染情况,可在一定程度上增加切口感染发生风险,本次研究中1例切口感染发生原因与切口骨水泥污染有关。提示在应用椎体成形术治疗中,需准确掌握患者骨水泥用量,骨水泥注入过程中关注骨水泥渗漏情况,一旦发生骨水泥渗漏,则需通过加强生理盐水冲洗、加强术中切口保护等方式,以降低患者切口感染发生风险;在螺钉松动研究中发现,对照组出现1例螺钉松动情况,分析原因为,螺钉松动原因,与螺钉固定后周围骨组织支持能力有关,单纯实施椎体内固定治疗中,患者无明显骨组织质量改变,且在运动过程中,若患者存在脊柱受力不均情况,可能会出现骨折端移位、螺钉固定移动等情况,因此可能会引发螺钉松动情况;联合应用椎体成形术治疗后,患者术后早期即可获得良好骨强度,保证其术后早期椎体运动稳定性,减少螺钉松动发生风险;同时患者骨强度提升,可为其螺钉进一步提供其固定支持,因此可控制螺钉松动发生风险;在骨愈合延迟发生率比较中,2组患者均出现1例骨愈合延迟情况,分析原因为,单纯应用内固定治疗后,患者术后早期仍存在局部疼痛、炎性刺激等情况,在炎性刺激影响下,可能会出现骨愈合延迟情况,且在患者术后椎体负重、椎体运动过程中,可能会出现骨折端移动情况,增加其骨愈合延迟情况;而观察组同样出现1例骨愈合延迟情况,考虑原因可能与应用骨水泥后,可能会在一定程度上影响骨愈合情况,但因联合治疗后患者脊椎稳定性提升,在理想受力状态下,通过压力刺激,可提升新骨生成速度,促进骨愈合,因此联合治疗安全性理想[9]。本次研究结果显示,随访1年,观察组邻近椎体骨折发生率为2.21%(1/45),与对照组0.00%(0/45)相近,提示2组患者术后1年期间,邻近椎体骨折发生率无显著统计学意义,分析原因为,单纯实施椎体内固定治疗中,伤椎及邻近椎体组织之间无明显强度变化,尽管在术后早期,可能会出现伤椎前后缘水平下降、螺钉松动等情况,但病理改变情况主要集中于伤椎,因此术后并不会发生临近椎体骨折情况;联合应用骨水泥椎体成形术治疗中,伤椎骨强度明显提升,在脊椎运动期间,邻近椎体骨组织与伤椎之间出现显著骨强度变化,可能会引发邻近椎体骨折情况,但因椎体成形术后邻近椎体骨折影响因素较多,与患者骨密度、年龄、骨水泥分布、BMI、术后Cobb角的矫正情况有关,因此在实施椎体成形术治疗后,可通过补钙、提升骨水泥注射质量、控制其BMI水平、加强术后Cobb角等针对性治疗干预,以提升患者术后椎体周围肌群支持质量、增强患者整体椎体骨强度、改善其椎体Cobb角情况,保证患者术后椎体组织康复质量,降低其邻近椎体骨折发生风险[10-11]。但本次研究局限性为,2组术后随访时间较短,缺少其术后远期并发症及邻近椎体再骨折发生率数据情况,可能会使研究结果存在一定局限性。
综上,对脊椎骨折患者应用内固定+椎体成形术治疗,可改善患者脊椎功能及脊椎解剖学结构特征,同时并未明显增加术后并发症发生率,且未增加术后1年近邻椎体骨折发生率,整体而言优势显著,具深入研究价值。
