界线类偏瘤型麻风一例
2022-11-09马山山王雪松槐鹏程周桂芝夏金玉张福仁
马山山 王雪松 赵 晴 槐鹏程 周桂芝 夏金玉 涂 平 张福仁
1山东第一医科大学附属皮肤病医院(山东省皮肤病医院),山东省皮肤病性病防治研究所,山东济南,250022;2北京大学第一医院皮肤性病科,北京,100034
临床资料患者,男,38岁。因全身浸润性红斑8年来诊。8年前患者左下肢出现硬币大红斑,无自觉症状,后皮损逐渐扩大,融合成片,按“湿疹、皮炎”治疗无效。3年前,前胸、后背部出现椭圆形红斑,左下肢出现刺痛、麻木不适,后至当地某中心医院就诊,行下肢彩超及真菌检查,结果无异常。给予外用糖皮质激素治疗(具体药物不详),无效。1个月前右下肢、面部亦出现类似皮疹,1周前至某大学附属医院就诊,行病理检查后诊断麻风。为进一步诊疗,转诊至我院。否认其他疾病及传染病史,否认家族史。
体格检查:系统检查未见异常。皮肤科检查:双眉间对称分布浸润性红斑,表面光滑,眉毛无稀疏、脱落(图1a);双耳垂无肥厚。胸背部、双下肢见大小不等的浸润性红色斑片。右胸部皮损近圆形,中央可见“免疫区”,边界较清楚(图1b),左下肢可见弥漫性、浸润性红色斑片,呈不规则形,表面光滑,边界欠清(图1c)。浅表神经未扪及粗大及触痛。双眼无红肿,视力正常。四肢无畸形、残疾。
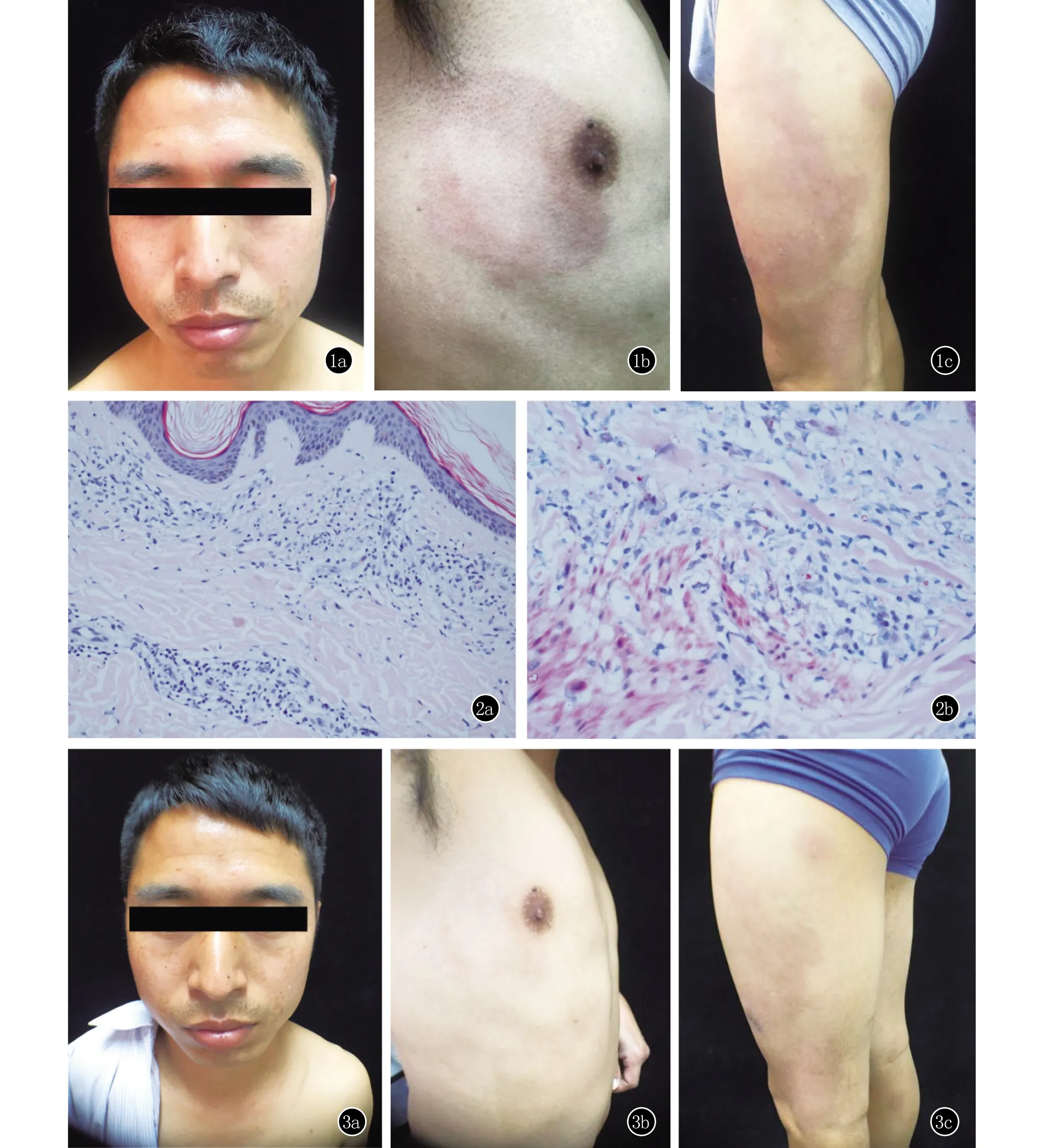
图1 1a:双眉间对称分布浸润性红斑,表面光滑,眉毛无稀疏、脱落;1b:右胸部浸润性红斑,近圆形,中央可见“免疫区”,边界较清楚;1c:左下肢弥漫性、浸润性红色斑片,呈不规则形,边界欠清,表面光滑 图2 2a:左下肢红斑组织病理:表皮大致正常,表皮下见“无浸润带”,真皮浅深层组织细胞、泡沫细胞浸润,淋巴细胞少而散在(HE, ×200);2b:抗酸菌6+(抗酸染色,×400)图3 3a:面部皮损较前消退;3b:右胸部皮损基本消退;3c:左下肢红色斑片较前缩小,浸润减轻,颜色变淡
实验室检查:血常规、肝肾功均正常。皮肤组织液涂片查抗酸菌示:左眶上阴性,右耳垂阴性,下颌阴性,腿部4+,细菌密度指数(BI)为1。左下肢红斑组织病理:表皮大致正常,真皮浅深层组织细胞、泡沫细胞浸润,淋巴细胞少而散在(图2a)。抗酸染色:抗酸菌6+(图2b)。HLA-B*1301阴性。G6PD无异常。麻风分枝杆菌qPCR阳性。
结合临床表现、病理学检查和其他实验室检查,诊断为界线类偏瘤型麻风。应用多菌型联合化疗方案治疗。治疗1个月后,面部、右胸部、背部、右下肢皮损基本消退(图3a、3b),左下肢皮损颜色变淡(图3c)。治疗2个月后,左下肢皮损基本消退。目前随访中。
讨论麻风是由麻风分枝杆菌感染易感个体后选择性破坏皮肤和外周神经、晚期可致残的慢性传染病,麻风临床表现多种多样,由宿主免疫系统对细菌的反应决定。我国最新的诊断依据为:(1)皮损伴有感觉障碍及闭汗;(2)外周神经粗大;(3)皮肤组织液涂片抗酸染色阳性;(4)特异性组织病理改变;(5)PCR检测到麻风分枝杆菌特异性DNA片段。符合上述前4条中的2条或2条以上,或符合第5条者即可确立诊断。麻风的诊断以临床为主,以症状演变、流行病学和体检为基础,以抗酸菌检查结果、组织病理学表现和PCR证据为重要支持依据。
麻风误诊和延迟诊断仍然是临床重要难题。除了常规的临床涂片和活检诊断外,对于细菌指数为阴性、缺乏该疾病主要体征以及组织病理学不明确的疑似患者,PCR以高特异性和合理的敏感性提高了早期诊断麻风的能力。此外,尽管目前麻风处于低流行状态,但因其致残性和污名性的严重后果,应积极进行大众宣传,提高患者警觉性,使其及时就医;同时培训医生,及时发现确诊、及早转介患者接受适当治疗仍是非常必要的。
