同期颈动脉内膜切除术联合冠状动脉旁路移植术后脑灌注改变的相关分析
2022-10-03韩芸峰侯超凡王涛徐慧敏袁慧书杨军赵鸿凌云鹏
韩芸峰 侯超凡 王涛 徐慧敏 袁慧书 杨军 赵鸿 凌云鹏
随着我国居民老龄化逐渐加重,颈动脉狭窄的发病率逐年增高。该病的病理基础多为动脉粥样硬化,而动脉粥样硬化是一种全身性疾病,颈动脉狭窄常合并冠状动脉狭窄,两者之间存在高度正相关[1]。对于符合手术适应证的颈动脉狭窄合并冠状动脉狭窄的患者,同期颈动脉内膜切除术(carotid endarterectomy,CEA)联合冠状动脉旁路移植术(coronary artery bypass grafting,CABG)是一种较成熟的“脑心同治”手术方法,手术目的为改善脑及心脏血流灌注、预防缺血性脑血管及心血管并发症发生。既往关于单纯颈动脉狭窄患者行CEA手术前后脑灌注改变的研究较多,发现CEA术后脑灌注的改变与颈动脉狭窄程度、术前脑灌注水平相关[2-3]。但对于颈动脉狭窄合并冠状动脉狭窄患者同期行CEA+CABG手术前后脑灌注改变的研究极少,且缺少脑灌注改变的影响因素研究。本研究拟探讨同期CEA+CABG手术前后脑灌注改变情况,并分析可能的影响因素。
1 对象与方法
1.1 对象
回顾性分析2014年9月至2021年3月于北京大学第三医院行同期CEA+CABG的颈动脉狭窄合并冠状动脉狭窄35例患者的临床资料,其中男32例,女3例;年龄49~79岁,平均(65±7)岁;吸烟史22例(62.9%),合并高血压病27例(77.1%),合并糖尿病者15例(42.9%)。本研究方案符合《赫尔辛基宣言》原则,已获得北京大学第三医院医学科学研究伦理委员会批准[伦理号:(2020)医伦审第(054-02)号]。所有患者或其家属对手术知情同意并签署知情同意书。
纳入标准:(1)无症状性颈动脉狭窄,CT血管成像(CTA)提示狭窄率>70%;症状性颈动脉狭窄,CTA提示狭窄率>50%,狭窄率判断依据北美症状性颈动脉内膜切除试验(North American Symptomatic Carotid Endarterectomy Test,NASCET)标准[4]。(2)经冠状动脉造影明确诊断冠状动脉左主干狭窄率>70%,或三支主要血管狭窄率>50%,且桥血管条件良好。排除放射损伤、外伤、大动脉炎等继发颈动脉狭窄,排除CEA及CABG手术禁忌证者。
1.2 资料收集
依据医院电子病例系统,回顾性收集所有入组患者的临床数据。
1.2.1基线资料:包括性别、年龄、吸烟史、高血压病(收缩压≥140 mmHg和(或)舒张压≥90 mmHg[5])、糖尿病(《中国2型糖尿病防治指南(2020年版)》[6])、心绞痛或心肌梗死病史及心功能分级[依据纽约心脏协会(New York Heart Association,NYHA)分级标准[7]],以及有无一过性黑矇或对侧肢体无力麻木,抗血小板聚集药物及降脂药物服用情况。
1.2.2术前实验室检查[8-10]:结合临床经验及既往文献[8-10],术前实验室检查项目包括氮末端B型钠尿肽前体(正常范围<450 ng/L)、血清三酰甘油(正常范围<1.7 mmol/L)、总胆固醇(正常范围<5.18 mmol/L)、高密度脂蛋白胆固醇(正常范围>1.04 mmol/L)、低密度脂蛋白胆固醇(正常范围<3.64 mmol/L)、血清同型半胱氨酸(正常范围:5~15 μmol/L)以及空腹血糖(正常范围:3.9~6.1 mmol/L)。
1.2.3术前影像学检查:根据CTA按照NASCET标准计算颈动脉狭窄率,狭窄率=(狭窄远端的颈动脉内径-狭窄处的颈动脉最窄内径)/狭窄远端的颈动脉内径×100%,<50%为轻度狭窄,50%~<70%为中度狭窄,≥70%为重度狭窄[4];根据颈动脉超声,获得颈动脉狭窄处收缩期最大峰值流速(流速<125 cm/s,狭窄率<50%;流速125~<230 cm/s,狭窄率50%~<70%;流速≥230 cm/s,狭窄率≥70%);根据超声心动图获得左心室射血分数(射血分数≥50%为正常)。根据冠状动脉造影,获得冠状动脉狭窄累及分支和狭窄程度。
1.3 手术方法
1.3.1手术策略:为尽量避免二次麻醉可能带来的风险以及2次手术间隔期内可能发生的心脑血管事件风险,也为缩短住院时间,采用一次麻醉、同期手术[1]。神经外科医师与心脏外科医师、麻醉科医师术前讨论,明确麻醉方式及术中注意事项。为缩短手术和麻醉时间,并减少心脏外科手术引起循环剧烈波动进而导致脑血管意外的风险,制定先CEA后CABG的手术顺序。
1.3.2手术过程:常规全身麻醉术前准备,气管插管全身麻醉满意后,首先神经外科医师行显微镜下标准式CEA[11],心脏外科医师同时切取供旁路移植的供体血管,待颈部CEA伤口关闭后,心脏外科医师开胸行非体外循环下CABG[12],常规放置颈部伤口及纵隔引流管引流。术中采用混合脑氧饱和度监测仪监测脑血流情况,防止发生脑缺血及高灌注情况。术后患者转入重症监护病房,术后给予普通肝素2 500 IU/6 h,共4次。情况稳定后转回普通病房,伤口引流择期拔除。
1.3.3术后即刻疗效评价及随访:术后24 h内复查超声心动图、颈动脉超声、头部颈动脉和冠状动脉CTA及头部CT灌注(CT perfusion,CTP)成像、头部MRI,观察术后颈动脉管腔、颅脑灌注改善情况、心功能情况;术后短期(1周)观察并发症如伤口感染、血肿、声音嘶哑、脑梗死、脑出血、心肌梗死等发生情况。
1.4 脑血流灌注的监测
所有患者术前完善头部颈动脉CTA及头部CTP成像,选择双侧大脑中动脉供血区为感兴趣区,测量脑血流量(cerebtal blood flow,CBF)绝对值,并计算相对脑血流量(relative cerebral blood flow,rCBF) ,rCBF=CBF术侧/CBF对侧;测量术侧手术前后CBF绝对值,以CBF变化率(difference ratio of CBF,DRCBF)代表脑灌注变化率,计算公式:DRCBF=(术后CBF-术前CBF)/术前CBF×100%。
1.5 统计学分析
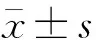
2 结果
2.1 基本资料
35例患者颈动脉狭窄率为53%~100%,平均(76±12)%;收缩期峰值流速110~773 cm/s,平均(326±164) cm/s;左心室射血分数为48%~76%,平均(64±8)%;N末端B型钠尿肽前体为60.9~383.8 ng/L,中位水平为158.5 ng/L;血同型半胱氨酸7.41~68.86 μmol/L,平均(17±7) μmol/L;空腹血糖4.40~14.50 mmol/L,平均(6.2±2.2)mmol/L;血三酰甘油0.63~3.54 mmol/L,平均(1.4±0.7) mmol/L;血总胆固醇1.88~6.13 mmol/L,平均(3.4±0.8) mmol/L;血低密度脂蛋白胆固醇1.02~4.34 mmol/L,平均(2.0±0.7) mmol/L;血高密度脂蛋白胆固醇0.62~1.84 mmol/L,平均(0.9±0.3) mmol/L;术前术侧CBF为(19.4±2.2) ml/(100 g·min),对侧CBF为(24.4±4.7) ml/(100 g·min),rCBF 为0.52~1.00,平均0.82±0.17。
2.2 手术后即刻效果
所有患者术后颈动脉超声和CTA均显示斑块消失、管腔明显通畅,冠状动脉CTA显示桥血管通畅。头部CTP示术后术侧CBF为(24.6±2.8)ml/(100 g·min),对侧CBF为(28.1±5.7) ml/(100 g·min);rCBF为0.68~1.35,平均0.90±0.16;与术前比较,rCBF明显升高,差异有统计学意义(t=-8.194,P<0.01);DRCBF为4%~62%,平均(28±14)%。
2.3 并发症发生情况
1例患者术后第1天出现声音嘶哑,保守神经营养药物治疗后痊愈;1例患者于术后第6天发生椎-基底动脉系统供血区脑干新发梗死;3例患者术后常规复查头部MR扩散加权成像,显示新发点状高信号影,其中1例位于术侧放射冠,2例位于术侧额叶皮质,但无临床症状,考虑为无症状性脑梗死。无患者发生伤口感染、血肿,无术后新发心肌梗死和脑出血发生。
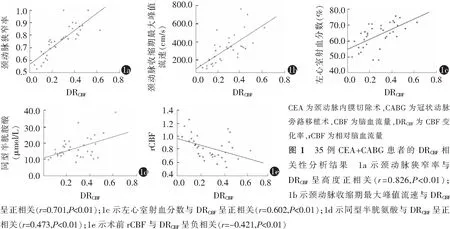
2.4 DRCBF与各因素的相关性
Pearson相关性分析结果显示,DRCBF与颈动脉狭窄率呈高度正相关(r=0.826,P<0.01),与颈动脉收缩期最大峰值流速(r=0.701,P<0.01)、左心室射血分数(r=0.602,P<0.01)、同型半胱氨酸水平(r=0.473,P<0.01)呈正相关,与术前rCBF呈负相关(r=-0.421,P<0.01),与术前N末端B型钠尿肽前体(r=0.239,P=0.187)、血清三酰甘油(r=-0.019,P=0.919)、总胆固醇(r=-0.236,P=0.194)、高密度脂蛋白胆固醇(r=-0.110,P=0.548)、低密度脂蛋白胆固醇(r=-0.241,P=0.184)以及空腹血糖(r=-0.120,P=0.513)均无明显相关性。
3 讨论
同期CEA和CABG是符合手术指征的颈动脉狭窄合并冠状动脉狭窄的重要外科干预手段[14]。在接受CABG的患者中,6%~8%的患者合并重度颈动脉狭窄,而后者可明显增加CABG围手术期卒中风险[15-16]。一项系统回顾性分析显示,同期行CEA和CABG的5 386例患者,围手术期卒中或死亡的发生率为8.2%[17]。已有多项研究结果显示,同期CEA和非体外循环CABG可降低该类患者围手术期发生卒中或死亡的风险[18-19]。然而,也有研究显示出不同的结果。一项在德国进行的多中心随机对照临床试验对比同期CEA+CABG与单纯CABG的围手术期卒中及死亡率的差异,结果显示,同期CEA+CABG患者术后30 d内卒中及死亡发生率较单纯CABG者高4.5%[20]。一项Meta分析也对比了同期CEA+CABG与CABG序贯CEA的手术死亡率、术后30 d病死率及围手术期卒中发生率,发现同期手术的上述并发症发生风险明显升高[21]。由此可见,针对同期CEA+CABG围手术期卒中发生情况仍存在争议,而此类患者围手术期脑灌注的改变对卒中的发生可能起到关键作用[19],但影响CEA+CABG术后脑灌注的因素仍需进一步明确。
脑灌注是维持脑组织正常功能的基础,而颈动脉狭窄会导致脑灌注不足,进而可能引起神经功能障碍[22-23]。脑灌注影像学技术包含CTP成像、MRI灌注成像、正电子或单光子发射成像等多种技术方法,而CTP成像由于普及率高、操作简便、技术较为成熟、后处理方便等优点被广泛应用[24]。多项研究均证实CEA去除斑块及增生的内膜,能显著改善脑灌注[2,23]。CTP参数中,CBF指单位时间内通过每100克脑组织的血液量,是反映脑细胞供血和供氧的直接指标。本研究以CBF变化率反映手术前后脑灌注的改变,结果显示术后脑灌注较术前明显改善,且DRCBF与rCBF呈负相关,即手术前术侧脑血流量越高,术后脑灌注改善越小。该结果与既往其他研究结论基本一致。Ances等[25]研究发现,颈内动脉供血区的术前rCBF与DRCBF之间呈负相关(r=-0.78,P<0.05),即CEA术前有较明显CBF减低的患者术后的CBF改善更明显。Yamane等[3]也发现,术前CBF正常的颈动脉狭窄患者CEA术后CBF基本保持不变。这种现象可能与脑血管自动调节机制受损有关,即术前CBF的减低提示脑血管自动调节功能减弱,颈动脉狭窄继发的脑血管自动调节已无法满足正常脑血流,手术解除颈动脉狭窄更能增加CBF。
既往研究结果显示,重度颈动脉狭窄行CEA术后,狭窄侧脑灌注明显改善,狭窄侧的rCBF由术前0.85±0.18增加至术后的0.92±0.14(P<0.05)[2]。Warwick等[26]通过建立数学有限元模型研究也发现,当斑块长度为1 cm时,若狭窄程度由70%增加至80%,脑灌注压力需增加14 mmHg才能保证脑灌注;当斑块长度为5 cm、狭窄程度为80%时,若血细胞比容从15%增加至40%,沿斑块的灌注压下降至35~90 mmHg。由此可见,颈动脉狭窄程度、管腔直径、斑块长度及血细胞比容等是心脏手术过程中脑灌注的影响因素。本研究结果也提示,DRCBF与颈动脉狭窄率、颈动脉收缩期最大峰值流速呈正相关,说明术前颈动脉狭窄程度越高,术后脑灌注改善越明显,但这种改善并不是越高越好。有研究结果表明,450例颈动脉狭窄患者血运重建术后发生5例高灌注综合征,其术前狭窄程度均>90%或局限性闭塞,提示颈动脉狭窄血流重建手术中,术前严重的颈动脉狭窄是术后高灌注综合征的危险因素[27]。另外,心脏的泵血功能也会直接影响脑灌注。心力衰竭患者由于左心室泵血减弱,会导致脑组织血氧饱和度下降、脑白质缺血、缺氧改变,甚至引起认知功能减退[8,28]。本组患者由于冠状动脉狭窄,存在心肌供血不足,可能影响心脏泵血功能,进而影响脑灌注。本研究结果表明,DRCBF与左心室射血分数呈正相关,说明术前心功能越好,术后脑灌注改善越明显。
同型半胱氨酸是动脉粥样硬化的危险因素。研究发现,高同型半胱氨酸血症也与老年人群脑灌注减低密切相关(线性相关分析示两者呈明显负相关,r2=0.170,P=0.009)[10]。本组患者的颈动脉狭窄及冠状动脉狭窄是动脉粥样硬化累及不同部位血管的表现。相关性分析结果提示,术前同型半胱氨酸水平越高,术后DRCBF越大。本研究同时分析了术前血脂、血糖、血压等与DRCBF的关系,但结果未发现明显相关性,这与其他研究结果[9]存在差异,考虑可能为本研究病例数量较少所致。
综上所述,同期CEA+CABG术后脑灌注的改变与术前颈动脉狭窄程度、心功能密切相关。随着“脑心同治”的逐步开展,越来越多的颈动脉狭窄合并冠状动脉狭窄的患者将接受同期CEA+CABG,在未来扩大研究样本量、筛查更多可能影响脑灌注的因素,对于减少围手术期并发症、改善预后有一定意义。
