神经介入联合显微神经外科治疗动脉瘤性蛛网膜下腔出血对患者神经功能、预后情况及术后并发症发生情况的影响分析
2022-09-21蔡金炼联勤保障部队第910医院神经外科福建泉州362000
蔡金炼 联勤保障部队第910医院神经外科 (福建 泉州 362000)
内容提要: 目的:探讨神经介入联合显微神经外科治疗动脉瘤性蛛网膜下腔出血对患者神经功能、预后情况及术后并发症发生情况的影响。方法:选取2019年3月~2021年4月收治的42例动脉瘤性蛛网膜下腔出血患者作为研讨对象,采用随机数字表法将其分为对照组(24例)和观察组(18例),对照组采用传统治疗方式,观察组接受神经介入联合显微神经外科方式治疗,比较两组患者神经功能、预后状况、并发症、血清炎性指标等。结果:两组患者术前GCS评分比较无统计学意义(t=0.1040,P>0.05);术后,观察组GOS评分高于对照组,差异有统计学意义(t=33.4652,P<0.05);比较两组患者预后状况,观察组中等残疾率66.67%高于对照组12.50%,病死率11.11%低于对照组41.67%,差异有统计学意义(P<0.05);重度残疾率11.11%、植物生存率11.11%比对照组20.83%、25%低,差异无统计学意义(χ2=0.7000、1.2868,P>0.05);观察组术后并发症发生率27.78%低于对照组62.50%,差异有统计学意义(χ2=4.9716,P<0.05);两组患者治疗前TNF- (t=0.1781)、IL-6(t=0.0238)指标比较无意义(P>0.05),治疗后3d时,观察组TNF- (t=47.9944)、IL-6(t=28.5163)低于对照组,差异有统计学意义(P<0.05)。结论:临床治疗动脉瘤性蛛网膜下腔出血可采用神经介入联合显微神经外科方式,在改善患者神经功能和疾病预后、控制并发症等方面效果理想,并可提升治疗疗效。
动脉瘤性蛛网膜下腔出血(aSAH)指受病理因素造成人体动脉瘤发生破裂[1],动脉血液进入到蛛网膜下腔部位,诱发神经功能异常。因其颅内存在动脉瘤,患者心情激动或受外部刺激时会剧烈增高颅内压,进而动脉瘤发生破裂而诱发病变。报告称[2],大部分aSAH患者均属于严重出血,诱发神经功能异常,进而严重威胁其生命安全。临床治疗aSAH患者多采用手术治疗,如开颅动脉瘤夹闭术,虽此手术方式已发展至成熟阶段,但术中的开颅操作会加大术后并发症发生率[3]。随着近年医学技术改进,神经介入、显微镜神经外科方式已在动脉瘤性蛛网膜下腔出血病变中得到广泛应用,但部分重症动脉瘤性蛛网膜下腔出血仍预后不佳[4]。神经介入与显微镜神经外科方式联合治疗重症动脉瘤性蛛网膜下腔出血,是否能更好地改善其神经功能、疾病预后等。目前此方面暂未形成规范性定论,仍有不少学者对神经介入联合显微镜神经外科方式治疗效果存在质疑和争议。现本文共纳入2017年3月~2021年4月收治的42例动脉瘤性蛛网膜下腔出血患者分组重点论述神经介入联合显微神经外科治疗效果。具体报告如下。
1.资料与方法
1.1 临床资料
选取2017年3月~2021年4月收治的42例重症动脉瘤性蛛网膜下腔出血患者作为研究对象,采用随机数字表法将其分为对照组(24例)和观察组(18例)。对照组动脉瘤类型:3例大脑前动脉瘤,5例中动脉瘤,6例前交通动脉瘤,10例后交通动脉瘤;病程时间1~5h,平均(2.85±1.01)h;年龄51~74岁,平均(65.38±1.32)岁;女性11例,男性13例;观察组动脉瘤类型:4例大脑前动脉瘤,4例中动脉瘤,4例前交通动脉瘤,6例后交通动脉瘤;病程时间1~5.25h,平均(2.65±1.02)h;年龄52~75岁,平均(65.32±1.31)岁;女性9例,男性9例。两组患者基本资料比较,差异无统计学意义(P>0.05)。本研究方案经医院伦理委员会批准后实施,各患者均签署知情同意书。
纳入标准:①均为首次发病;②接受脑部CT和脑血管造影检查显示具有脑动脉血管动脉瘤;③均可提供完整、详细的就诊资料;④Hunt-Hess分级[5]为Ⅲ~Ⅴ级。
排除标准:①合并癫痫、脑水肿等病变者;②合并肝肺、心功能异常者;③非自发性SAH病变;④中途脱落研究者,如转院患者、放弃治疗者等。
1.2 方法
对照组患者采用传统治疗方式,经入院检查后,确定病变部位,使用神经外科手术或保守疗法进行治疗。如为患者提供安静舒适的环境,保证患者充足的休息时间,加强营养支持并保持患者大便通畅;对患者使用尼莫地平(生产厂家:拜耳先灵医药保健股份公司,进口药品注册证号:H20181106)进行抗痉挛治疗,使用抗生素和止血剂等常规疗法;同时调节患者电解质平衡,适当降低颅内压;监测心电图、血压、体温等生理指标。
观察组接受神经介入联合显微神经外科方式治疗,确诊后,给予造影检查,实施神经介入治疗,用球囊和支架辅助弹簧栓塞处理破裂动脉瘤,再按照出血部位、血肿量等状况,用显微镜神经外科方式实施血肿清除去骨瓣减压术,减张缝合硬脑膜,再将血肿清除,显微镜协助下,把脑池蛛网膜、侧裂池切开,置入引流,将脑脊液吸出后,做关颅处理。
1.3 观察指标与判定标准
①神经功能:用格拉斯哥昏迷指数(GCS)[6]判定,包含睁眼、语言、肢体等方面,量表分值3~15分,重度:3~8分;中度:9~12分;轻度:13~15分;②预后状况:用格拉斯量表(GOS)[7]判定,轻度残疾:患者可正常生活,恢复良好;中度残疾:在他人协助下可独立工作、生活;重度残疾:意识清醒,但不具备生活自理能力;植物生存:仅存在微小反应,假死;死亡;③并发症:记录术后再出血、肺部感染、术后脑梗死等发生例数;④血清炎性因子:抽取其静脉血4mL(4500r/min,15min),用酶联法测定IL-6、TNF-。
1.4 统计学分析
采用SPSS 22.0统计学软件进行数据分析,计量资料用±s表示,两组间比较采用t检验;计数资料用率表示,组间比较采用χ2检验,P<0.05为差异有统计学意义。
2.结果
2.1 两组患者术前和预后评分的比较
两组患者术前GCS评分的比较无统计学意义(t=0.1040,P>0.05);术后,观察组GCS评分高于对照组,差异有统计学意义(t=33.4652,P<0.05),见表1。
表1.两组患者术前和预后评分的比较(±s)

表1.两组患者术前和预后评分的比较(±s)
组别 n 术前 术后 t P观察组 18 7.35±1.21 13.65±0.21 24.1495 0.0001对照组 24 7.39±1.25 11.21±0.25 52.3921 0.0001 t 0.1040 33.4652 P 0.9177 0.0001
2.2 两组患者预后状况的比较
比较两组患者预后状况,观察组中等残疾率66.67%高于对照组12.50%,病死率11.11%低于对照组41.67%,差异有统计学意义(P<0.05);重度残疾率11.11%、植物生存率11.11%低于对照组20.83%、25%,差异无统计学意义(χ2=0.7000、1.2868,P>0.05),见表2。
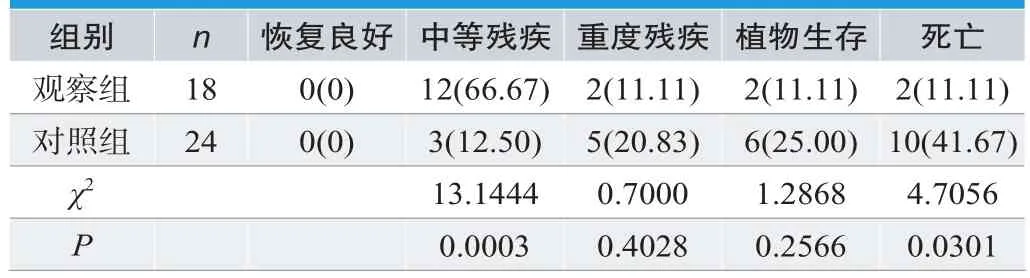
表2.两组患者预后状况的比较[n(%)]
2.3 两组患者并发症的比较
观察组术后并发症发生率27.78%低于对照组62.50%,差异有统计学意义(χ2=4.9716,P<0.05),见表3。
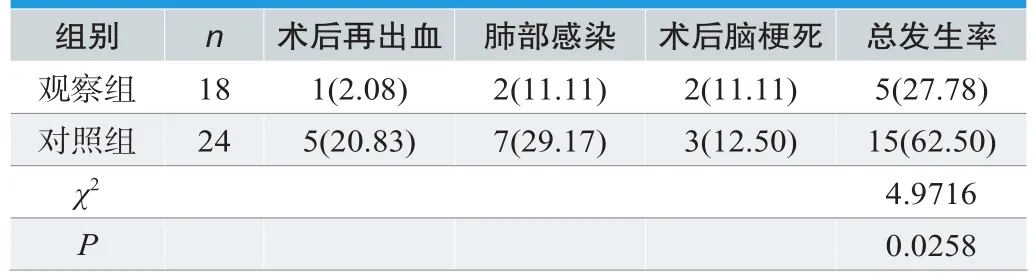
表3.两组患者并发症的比较[n(%)]
2.4 两组患者血清炎性指标的比较
两组患者治疗前TNF- (t=0.1781)、IL-6(t=0.0238)指标比较无意义(P>0.05),治疗后3d时,观察组TNF- (t=47.9944)、IL-6(t=28.5163)低于对照组,差异有统计学意义(P<0.05),见表4。
表4.两组患者血清炎性指标的比较(±s)
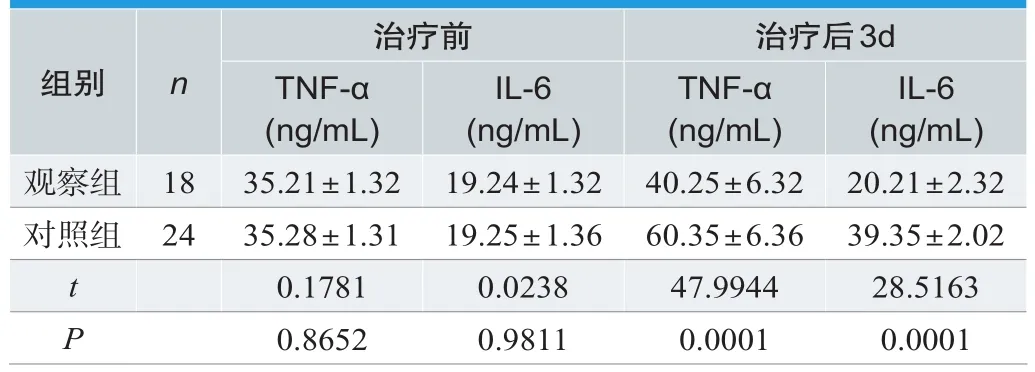
表4.两组患者血清炎性指标的比较(±s)
IL-6(ng/mL)观察组 18 35.21±1.32 19.24±1.32 40.25±6.32 20.21±2.32对照组 24 35.28±1.31 19.25±1.36 60.35±6.36 39.35±2.02 t 0.1781 0.0238 47.9944 28.5163 P 0.8652 0.9811 0.0001 0.0001组别 n治疗前 治疗后3d TNF-α(ng/mL)IL-6(ng/mL)TNF-α(ng/mL)
3.讨论
动脉瘤性蛛网膜下腔出血主要表现为合并典型的精神症状、癫痫、意识障碍、四肢无力厥冷、面色苍白、恶心呕吐、剧烈头痛等[8,9]。重症动脉瘤性SAH病死率非常高,现临床主要给予动脉瘤夹闭手术或者药物保守为主,药物治疗包含改善脑血管痉挛、脱水降压、控血压、通便、镇静等。此外,如尼莫地平类的钙离子拮抗药也对病变造成的血管痉挛有防止效果。但此疾病再次出血的危险性非常高,再出血常常会加速患者死亡[10]。但药物保守治疗仅可缓解临床症状,对患者动脉瘤破裂再次出血的阻止效果不太理想[11]。所以,手术治疗具有必要性。
常规手术方式为动脉瘤夹闭手术或者单纯介入栓塞术,但重症动脉瘤性蛛网膜下腔出血效果往往欠佳,后遗症重[12]。为进一步提升疗效,近年不少学者均尝试采用神经介入联合显微神经外科方式进行治疗,如王娜等学者[13]用神经介入与显微神经外科方式联合治疗,取得了理想效果。本研究重点在于分析神经介入与显微神经外科方式联合治疗的优势,结果数据显示,观察组GOS高于对照组,中等残疾率66.67%高于对照组12.50%,病死率11.11%低于对照组41.67%,TNF-、IL-6低于对照组(P<0.05),提示神经介入与显微神经外科方式联合治疗,在改善其神经功能、疾病预后、炎性反应控制方面效果理想。其原因为此两者联合使用,神经介入栓塞术防止动脉瘤再次破裂出血,显微镜下开颅释放血性脑脊液,并去骨瓣减压[14,15],最大程度降低颅内压,减少继发性脑损伤,进而改善疾病预后。结果数据还显示,观察组并发症发生率17.50%比对照组37.50%低(P<0.05),表明采用神经介入与显微神经外科方式联合,手术精细度更高,对患者脑组织非手术操作部位的组织有保护效果,进而降低术后并发症发生率。施炜城等学者[16]也曾在报告中分析了64例动脉瘤性蛛网膜下腔出血患者,数据显示,观察组NIHSS评分(10.36±3.10)分低于对照组(13.32±3.25)分,病死率6.25%高于对照组28.13%,恢复良好率43.75%高于对照组18.75%,并发症发生率28.13%低于对照组56.25%(P<0.05),同时证实了神经介入与显微神经外科方式联合治疗,在改善神经功能、疾病预后、控制并发症等方面效果理想。本研究与之相比,其并发症指标、预后指标均相符,但本研究结果部分还涉及了患者炎性指标,对之后研讨联合手术对患者机体炎性反应方面也有一定参考意义。
综上所述,临床治疗动脉瘤性蛛网膜下腔出血可采用神经介入联合显微神经外科方式,在改善患者神经功能和疾病预后、控制并发症等方面效果理想,并可提升治疗疗效。
