不同术式治疗老年性下睑内翻倒睫的临床疗效及其对眼表功能的影响
2022-09-13陈娜李洁李素平
陈娜,李洁,李素平
(保定市第一中心医院眼二科,河北 保定 071000)
老年性下睑内翻又称退行性下睑内翻,是下睑组织衰老引起的一种眼部疾病,在老年人群中的患病率约为2.1%[1]。睑内翻指睑缘向眼球方向卷曲,内翻到一定程度时,睫毛也倒向眼球,因此睑内翻患者同时伴有倒睫[2]。下睑内翻倒睫易导致眼红、流泪、异物感、眼睑痉挛等不良症状,严重者甚至还会引起感染、角膜溃疡,导致视力下降[3]。手术矫正眼睑位置是治疗老年性下睑内翻倒睫的唯一手段,术式多样,但是术后易复发。眼轮匝肌缩短术是临床应用较多的一种术式,治疗老年性下睑内翻倒睫的远期复发率低于传统手术(眼睑皮肤轮匝肌切除术)[4],但该术式存在一定局限性,譬如术中损伤大、睑外翻、影响美观等。Park法睑成形术是Jung I Park提出的一种矫正上睑下垂术式,具有损伤小、恢复快、美观度高的优点[5]。因此,本研究对Park法睑成形术进行改良,并探讨其与眼轮匝肌缩短术对老年性下睑内翻倒睫的眼表功能的影响。
1 资料与方法
1.1 一般资料
选取2020年1月至2021年12月就诊于保定市第一中心医院的需行手术治疗的老年性下睑内翻倒睫患者98例(165眼)。根据治疗方案不同分为观察组和对照组,每组各49例;对照组行眼轮匝肌缩短术,观察组行基于park法理论的下睑内翻手术。观察组(83眼)中,男性32例,女性17例;年龄(73.81±6.25)岁;单眼15例,双眼34例;病程(5.01±1.58)个月。对照组(82眼)中,男性30例,女性19例;年龄(74.01±6.94)岁;单眼16例,双眼33例;病程(5.17±1.02)个月。两组性别、年龄、病程比较,差异无统计学意义(P>0.05)。本研究已通过医学伦理委员会审批,所有患者均签署知情同意书。纳入标准:(1)符合老年性下睑内翻倒睫临床诊断标准[6],且为垂直松弛型;(2)拟行基于park法理论的下睑内翻手术或眼轮匝肌缩短术治疗;(3)术前眼部症状评分(ocular symptom score,OSS)≥3分;(4)患者或家属知情同意。排除标准:(1)患有糖尿病、高血压、全身免疫性疾病、恶性肿瘤者;(2)伴有感染或其他眼部疾病者;(3)近3个月有眼部手术史或外伤史者;(4)长期使用眼药水者;(5)长期佩戴角膜接触镜者。
1.2 手术方法
1.2.1 对照组 术前在患者下睑缘下方约2 mm处作切口标线,入室后取平卧位于手术床,用2%利多卡因+ 0.1%肾上腺素对下睑皮进行局部麻醉,常规消毒铺巾,沿标线切开皮肤,向下游离皮肤至距离睑缘4~5 mm,充分暴露眼轮匝肌,同时分离出一条宽5~6 mm、长10~15 mm的眼轮匝肌条带,之后在距离水平面4 mm处行双套环缝线,剪去中间4~6 mm的眼轮匝肌,用6-0可吸收线将两端拉进,对位后打结;缝合眶隔组织,切除多余的皮肤,最后缝合皮肤切口。
1.2.2 观察组 手术切口设计及下睑局麻方法同对照组,沿标线切开皮肤,切口开至外眦部向外延伸约8 mm,按照皮肤松弛程度及皮肤弹性决定去皮量。皮肤及切口下方的一小条眼轮匝肌,暴露睑板前筋膜,注意保护血管网及下睑静脉丛,用7-0可吸收线将切口上唇眼轮匝肌与睑板前筋膜进行固定,嘱患者睁眼,观察睑缘位置及睫毛形态,酌情调整。6-0尼龙线缝合皮肤,缝合时钩挂上下唇皮肤及睑板前筋膜。坐立位观察患者下睑位置及睫毛形态、两侧的对称性,调整至满意为止。术后切口外用抗生素软膏,无菌纱布覆盖。术毕,两组常规涂抹抗生素软膏,加压包扎,第7天拆线。
1.3 观察指标
(1)手术效果:下睑恢复至正常状态,睫毛与眼球无接触,睑缘内唇及泪小点与眼球表面紧密贴合为矫正良好;睑缘内翻现象仍然存在,睫毛触及角膜或结膜可接触为矫正不足;睑球分离显著,睑缘与眼球间距大于1 mm为矫正过度。(2)眼表功能:于术前、术后1周、术后1个月、术后3个月行眼表检查以评估患者眼表功能,包括泪膜破裂时间(BUT)、泪河高度(TMH)、角膜荧光素染色(CFS)评分、基础泪液分泌试验(SIT)。(3)眼部症状:于术前、术后1周、术后1个月、术后3个月采用眼表疾病评分指数(ocular surface disease index,OSDI)量表评估患者眼部症状,分数越高则眼部症状越严重。(4)并发症:记录两组术后3个月并发症发生情况。
1.4 统计学分析
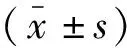
2 结果
2.1 两组患者矫正效果比较
术后1周,两组手术矫正效果比较,差异无统计学意义(P>0.05)。见表1。

表1 两组矫正效果比较[n(%)]
2.2 两组患者不同时间点BUT比较
与术前相比,术后1周、1个月、3个月,两组BUT升高(P<0.05);术后1周、1个月,对照组与观察组BUT比较,差异均无统计学意义(P>0.05);但术后3个月,观察组BUT高于对照组(P<0.05)。见表2。
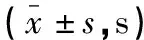
表2 两组不同时间BUT比较
2.3 两组患者不同时间点TMH比较
与术前相比,术后1周、1个月、3个月两组TMH升高(P<0.05);术后1周、1个月TMH,对照组与观察组比较,差异均无统计学意义(P>0.05);但术后3个月,观察组TMH高于对照组(P<0.05)。见表3。
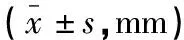
表3 两组不同时间点TMH比较
2.4 两组患者不同时间点CFS评分比较
与术前相比,术后1周、1个月、3个月两组CFS评分降低(P<0.05);术后1周、1个月,对照组与观察组CFS评分比较,差异均无统计学意义(P>0.05);但术后3个月,观察组CFS评分低于对照组(P<0.05)。见表4。
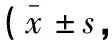
表4 两组不同时间点CFS评分比较分)
2.5 两组患者不同时间点SIT值比较
与术前相比,术后1周、1个月、3个月两组SIT值升高(P<0.05);术后1周、1个月,对照组与观察组SIT值,比较差异均无统计学意义(P>0.05);但术后3个月,观察组SIT值高于对照组(P<0.05)。见表5。

表5 两组不同时间点SIT值比较
2.6 两组患者不同时间点OSDI评分比较
与术前相比,术后1周、1个月、3个月,两组OSDI评分降低(P<0.05);术后1周、1个月,对照组与观察组OSDI评分比较,差异均无统计学意义(P>0.05);但术后3个月,观察组OSDI评分低于对照组(P<0.05)。见表6。
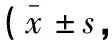
表6 两组不同时间点OSDI评分比较分)
2.7 两组患者并发症比较
术后3个月,两组均未出现严重并发症;观察组出现1例轻度血肿和2例轻度睑外翻,对照组出现1例轻度睑外翻。两组并发症发生率比较,差异无统计学意义(P>0.05)。
3 讨论
老年性下睑内翻倒睫的治疗策略为矫正睑内翻,恢复正常眼睑位置,临床治疗的主要手术方式包括眼睑皮肤轮匝肌切除术、下睑缩肌腱膜修复术、眼睑轮匝肌缩短术等[11]。其中,以眼睑轮匝肌缩短术应用最多,该术式主要通过缩短部分眼轮匝肌,促使其与眶膈产生粘连,从而增强下睑组织张力,使下睑恢复到正常位置[12]。既往文献[13]报道,眼睑轮匝肌缩短术的临床治愈率为50%~90%,但存在过矫、欠矫、睑外翻等众多不良问题,且易损伤角膜。Park法睑成形术将提上睑肌腱膜与眼轮匝肌进行缝合,增强了眼轮匝肌的力量支撑,可有效矫正肌力不足[14]。本研究将park法理论借鉴在下睑内翻的手术上,将下眼部轮匝肌与睑板前筋膜进行固定,然后再行皮肤缝合,结果显示,两组术后一周矫正效果无明显差异,表明两种术式均能有效恢复下睑正常位置,基于park法理论的下睑内翻手术治疗老年性下睑内翻倒睫具备一定的临床可行性。
睫毛长期摩擦角膜,不仅会损伤角膜,还会影响眼表功能,导致BUT减少,泪膜稳定性下降[15]。既往对于老年性下睑内翻倒睫的研究多集中在手术方式对治疗成功率、术后复发方面,较少探讨不同手术方式对患者眼表功能的影响。本研究显示,观察组与对照组术后1周、1个月的BUT、TMH、CFS评分、SIT值及OSDI评分较术前明显改善,但组间比较差异无统计学意义;术后3个月观察组上述指标均优于对照组,提示基于park法理论的下睑内翻手术对老年性下睑内翻倒睫患者的眼表功能远期改善效果更显著。从力学上讲,眼睑轮匝肌缩短术不仅增强了下睑缩肌垂直方向的张力,还加强了下睑水平方向的张力,具备一定的眼睑支撑力[16]。而基于park法理论的下睑内翻手术在眼轮匝肌与睑板前筋膜关联的基础上再加强了下睑皮肤与睑板前筋膜的关系,稳定性更强[17];同时,还减少了眼轮匝肌修剪,对眼轮匝肌的刺激及损伤较小,故术后眼角膜功能恢复更好。本研究还显示,两组术后3个月并发症发生率无明显差异,表明基于park法理论的下睑内翻手术具有较高的安全性,临床应用价值较高。
综上,与眼轮匝肌缩短术比较,基于park法理论的下睑内翻手术对老年性下睑内翻倒睫患者的眼表功能改善效果更显著,操作更简单,对于眼轮匝肌的损伤更小,术中眼睑翻转的可能性较小,并能在垂直方向固定力线,更稳固解决下睑内翻。
