老年髋部骨折患者术后对侧髋部再骨折的发生情况及其影响因素
2022-09-09黄兆曦曾炜林海宁吴迪方如务
黄兆曦 曾炜 林海宁 吴迪 方如务
髋部骨折是老年骨科常见病,含股骨转子间骨折和股骨颈骨折,发病原因与骨质变脆、旋转外力等因素有关,经影像学检查可确诊,临床表现多以疼痛及关节活动受限为主,严重影响老年患者生活质量[1-2]。目前,手术治疗可在一定程度上促进患者骨折恢复,但有关研究指出,部分患者经髋部骨折术治疗后因长期卧床、骨质疏松及其他内科基础疾病等,可出现对侧髋部再骨折,进而严重影响患者预后[3]。因此,有效分析老年髋部骨折患者术后对侧髋部再骨折的影响因素,对临床医生采用积极有效治疗及干预措施,并改善患者预后意义重大[4]。基于此,本研究回顾性选取200例于宁德师范学院附属宁德市医院接受手术治疗的老年患者做进一步研究,旨在分析老年髋部骨折患者术后对侧髋部再骨折的影响因素,现将具体整理结果报道如下。
1 资料与方法
1.1 一般资料
回顾性分析2016年1月-2020年10月于本院接受手术治疗的200例老年患者的临床资料。纳入标准:符合文献[5]《外科学》中关于老年髋部骨折的相关诊断标准;为单侧骨折;年龄≥60岁;均经影像学检查证实;临床表现为疼痛及关节活动明显受限等。排除标准:术前行其他外科重大手术;术后切口脂肪液化及骨折部位伴感染;伴有严重骨肿瘤;有凝血时间延长及传染病病史;伴有肝功能、肾功能严重损害等。根据随访1年后患者是否出现对侧髋部再骨折将其分为研究组(n=18)与对照组(n=182)。本研究经本院医学伦理委员会审核并批准。
1.2 方法
根据本院电子病历系统统计老年髋部骨折患者术后对侧髋部再骨折发生率,并收集两组临床资料,包括性别、年龄、术前体重指数(BMI)、卧床时间、每周锻炼次数、日照时间、有无骨质疏松、有无内科疾病、依从性、有无规律服用抗骨质疏松药、出院时髋关节评分(Harris)。术后从掌握锻炼方法、了解康复知识、足趾/足背运动及下肢关节运动等方面评估患者依从性,总分为25分,其中5~14分为差,15~25分为好[6]。Harris 髋关节评分共有4 个领域15 个条目,总分为100 分。从4 个领域包括疼痛、功能、畸形和关节活动度4个方面,其分数分配比例44∶47∶4∶5。Harris评分值越高说明患者髋关节功能越好[7]。
1.3 观察指标
计算对侧髋部再骨折发生率,比较两组临床资料,对老年髋部骨折患者术后对侧髋部再骨折的危险因素进行分析。
1.4 统计学处理
本研究数据采用SPSS 21.0统计学软件进行分析和处理,计量资料以(±s)表示,采用t检验,计数资料以率(%)表示,采用χ2检验,采用多因素Logistic回归分析法分析老年髋部骨折患者术后出现对侧髋部再骨折的危险因素,P<0.05为差异有统计学意义。
2 结果
2.1 对侧髋部再骨折发生率
200例老年髋部骨折患者术后对侧髋部再骨折的发生率为9.00%(18/200)。
2.2 两组临床资料比较
研究组年龄、术前 BMI<18.50 kg/m2、锻炼<2次/周、日照时间<30 min/次、有骨质疏松、有内科疾病、依从性差、无规律服用抗骨质疏松药占比均高于对照组(P<0.05),出院时Harris评分低于对照组(P<0.05),见表1。

表1 两组临床资料比较
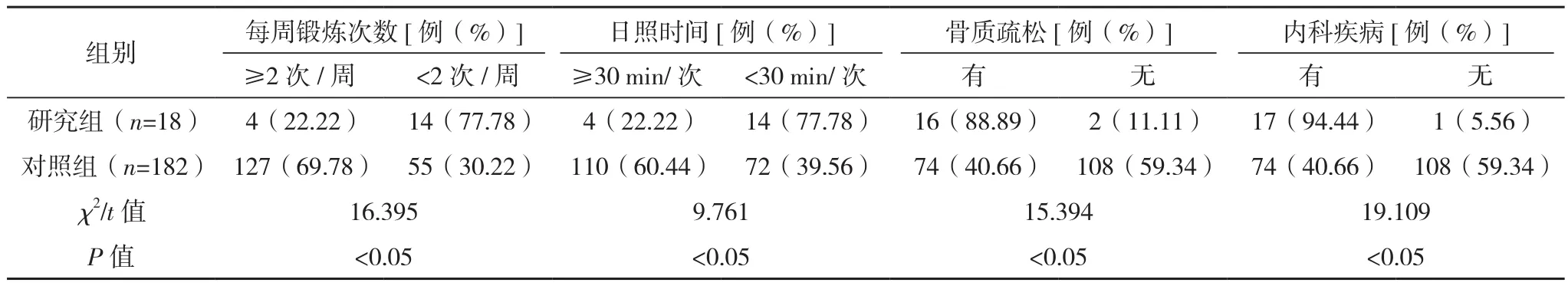
表1(续)

表1(续)
2.3 老年髋部骨折患者术后对侧髋部再骨折Logistic分析
Logistic结果显示,年龄高、锻炼次数<2次/周、日照时间<30 min/次、有骨质疏松、有内科疾病、依从性差、出院时Harris评分低均为老年髋部骨折患者术后对侧髋部再骨折发生的独立危险因素(P<0.05),见表 2。
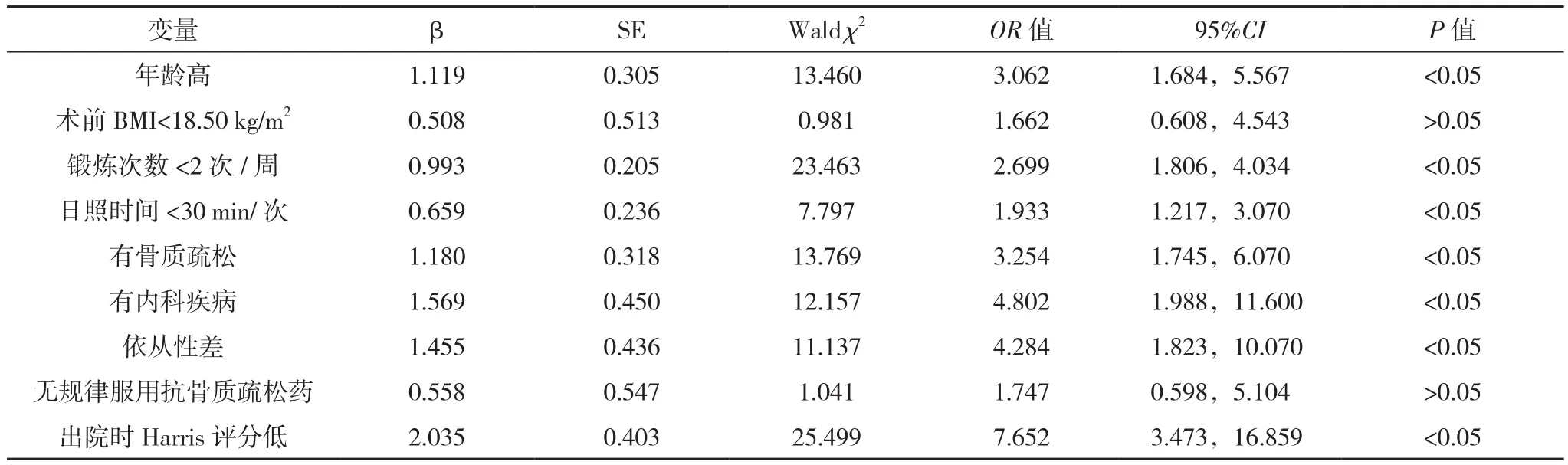
表2 老年髋部骨折患者术后对侧髋部再骨折Logistic分析
3 讨论
近年来,随着老年患者基础疾病的增加,导致老年髋部骨折的发生率日趋增加,且由于绝经后女性体内激素水平变化,导致女性发病率较男性升高,髋部骨折可使患者行动困难,生活质量下降,并使家庭经济负担加重[8-9]。目前,临床采用髋部骨折术治疗老年髋部骨折虽可明显控制患者病情发展,减轻患者痛苦,但少数患者经手术治疗后可出现对侧髋部再骨折,进一步延长患者骨折愈合时间及住院时间,进而增加医疗费用,严重影响患者身心健康[10-11]。因此,分析老年髋部骨折患者术后对侧髋部再骨折的相关影响因素,对临床采取有效措施改善患者预后尤为关键。本研究探讨老年髋部骨折患者术后对侧髋部再骨折的影响因素,取得了一定的临床成果。
本研究发现,研究组年龄,术前BMI<18.50 kg/m2、锻炼<2次/周、日照时间<30 min/次、有骨质疏松、有内科疾病、依从性差、无规律服用抗骨质疏松药占比均高于对照组(P<0.05),出院时Harris评分低于对照组(P<0.05)。进一步多因素Logistic回归分析结果显示,年龄高、锻炼次数<2次/周、日照时间<30 min/次、有骨质疏松、有内科疾病、依从性差、出院时Harris评分低均为老年髋部骨折患者术后对侧髋部再骨折发生的独立危险因素(P<0.05)。分析原因可能为,随着老年患者年龄升高,其运动功能明显下降、肌力明显降低,可导致机体平衡能力降低,当受到轻微外力时,即可出现髋部骨折,进而易增加患者对侧髋部再骨折风险[12]。老年髋部骨折患者术后适当进行日照、功能锻炼可提高患者机体骨密度水平及运动功能,日光照射有助于机体维生素D的合成,进而有助于骨骼对钙质的吸收,当日照时间<30 min/次时,可能导致钙的吸收受到限制,导致骨质疏松的风险,而锻炼次数<2次/周时,患者运动功能及关节功能未得到有效康复锻炼,使运动功能受限,从而增加患者对侧髋部再骨折风险[13-14]。老年髋部骨折发病过程与骨质疏松症关系密切,其可使患者骨量减少、骨强度明显降低和骨脆性明显增加,受到轻微外力便可骨折,从而可增加患者出现对侧髋部再骨折风险。有高血压、高血脂及糖尿病等内科疾病的老年髋部骨折患者术后多需长期服用降压及降糖药物控制疾病,但其药物中钙通道阻滞剂及利尿剂等可降低机体骨密度,且长期受基础疾病影响,患者免疫功能也随之下降,进而易增加患者对侧髋部再骨折风险[15-16]。老年髋部骨折患者术后需积极配合护理人员进行适当运动锻炼,提高骨折后愈合能力,部分患者由于依从性较差,对疼痛敏感,导致运动锻炼减少,可使骨折愈合缓慢,进而加重对侧髋部再骨折风险。Harris评分可反映机体髋关节恢复程度,分数越低提示机体髋关节恢复越差,因此出院时Harris评分低的老年髋部骨折患者术后更易发生对侧髋部再骨折[17-18]。故临床针对伴有以上情况的患者需给予针对性治疗及干预,对于有基础疾病患者,应积极治疗基础病,给予口服降压、降脂及降糖药物治疗,以提高患者免疫力;对于日照时间及运动锻炼次数不足的患者,应嘱其积极进行功能锻炼,适当日光照射,以提高患者骨密度,促进骨折愈合,进而预防老年髋部骨折患者术后发生对侧髋部再骨折。
综上,老年髋部骨折患者术后对侧髋部再骨折发生的危险因素包括年龄高、锻炼次数<2次/周、日照时间<30 min/次、有骨质疏松、有内科疾病、依从性差、出院时Harris评分低,临床可据此给予患者针对性治疗及干预措施,以避免老年髋部骨折患者术后发生对侧髋部再骨折。但本研究仍存在不足之处,如样本量过少、单中心研究等,建议扩大样本量,进行多中心研究。
