超声引导下清宫术与宫腔镜下清宫术治疗药物不全流产的效果比较
2022-08-19朱秋菊张小莎郑璇
朱秋菊 张小莎 郑璇
药物流产是目前临床医务人员终止意外妊娠的常用处理方式,其具有操作步骤简单、痛苦程度轻、治疗禁忌证少、对子宫内膜造成的损伤较轻等多种特点,已在临床得到广泛的应用[1]。但由于存在体质状况个体差异性和妊娠周期不同等因素的影响,部分早孕患者使用药物流产处理后可出现胚胎组织无法完全排出体外的情况,进而发生阴道不规则出血、药物流产不全、宫内感染等现象,病情严重的患者甚至可出现宫腔脏器组织粘连、盆腔内炎症感染等,最终导致不孕症的发生[2]。为确保早孕患者流产后的生育能力不受影响,需对药物不全流产患者尽快实施清宫术。既往常规应用的清宫术操作具有较大的盲目性,极易导致患者子宫内膜组织受到严重的损伤,还可出现宫腔脏器组织粘连、子宫穿孔等严重并发症,术后妊娠率也明显下降,疗效欠佳,并不是目前临床最佳的治疗方法。近些年随着我国医疗技术的提高及各种医疗仪器设备的更新,超声引导下清宫术和宫腔镜下清宫术也逐渐用于药物不全流产的治疗中。超声引导下清宫术可为手术操作医务人员提供完全清晰的视野,进而在较大的程度上提高手术操作的准确程度,有效避免各种主观因素对治疗效果造成的不利影响,使得患者获得良好的治疗效果和预后,明显缩短手术操作时间,减少手术期间的出血量,尽量减轻对患者身体损伤的严重程度[3]。超声引导下清宫术不会对患者造成辐射损伤,且具有手术操作步骤简单、监视图像直观等多种特点,易被患者及其家属所接受。此外手术操作期间在超声的全程引导下使手术操作人员处于直视状态,与既往直接清宫术比较,不需要过度依赖手术操作人员的医疗技术和工作经验,并且可以获得较为良好的临床治疗效果[4]。宫腔镜下清宫术则有助于手术操作者术前详细和直观的了解宫腔内各种脏器组织的解剖位置,还可准确定位宫内病灶组织,并且详细掌握患者的病情严重程度,从而有效避免既往常规清宫术存在的手术视野盲区问题,尤其针对传统清宫术无法完全取出或处于宫腔内特殊位置的胚胎残留物,在宫腔镜引导下可协助手术操作者顺利完成清宫术,使再次实施清宫术治疗的患者人数明显下降,同时还可显著减轻反复宫内吸刮对患者子宫内膜组织造成的损伤,对子宫内膜生理功能的保护作用较强,最终减少手术操作对患者术后生育能力的影响[5]。但目前国内关于两种清宫术疗效比较的相关文献报道较少,故本研究拟比较超声引导下清宫术与宫腔镜下清宫术治疗药物不全流产的临床效果,从而为药物不全流产患者选择最佳的处理方法。
1 资料与方法
1.1 一般资料 选择武汉康健妇婴医院妇产科2018 年2 月~2021 年6 月期间收治的70 例药物不全流产患者作为研究对象,根据治疗方法的不同分为对照组及观察组,每组35 例。对照组:年龄21~37 岁,平均年龄(29.3±5.7)岁;既往清宫术次数0~2 次,平均清宫术次数(1.7±0.6)次;宫内妊娠时间28~48 d,平均宫内妊娠时间(38.6±7.5) d。观察组:年龄22~38 岁,平均年龄(29.8±5.6)岁;既往清宫术次数0~2 次,平均清宫术次数(1.8±0.7)次;宫内妊娠时间30~49 d,平均宫内妊娠时间(39.1±8.2) d。两组患者的一般资料比较,差异无统计学意义(P>0.05),具有可比性。见表1。本研究方案已通过医院伦理委员会审核。
表1 两组患者的一般资料比较()
表1 两组患者的一般资料比较()
注:两组比较,P>0.05
1.2 纳入及排除标准
1.2.1 纳入标准 ①均为宫内妊娠药物不全流产的患者,妊娠周期均≤7 周,且均符合超声引导下清宫术或宫腔镜下清宫术的治疗适应证;②药物流产后可见有胎囊组织流出现象;③药物流产处理1 周后仍可出现阴道不规则出血等症状;④临床资料完整,且术后配合随访观察;⑤均知晓研究方案并签字自愿参与研究。
1.2.2 排除标准 ①存在超声引导下清宫术或宫腔镜下清宫术的相关禁忌证;②伴随有阴道炎症反应的患者;③存在凝血生理功能严重障碍的患者;④伴随有重要脏器功能严重衰竭的患者;⑤临床资料欠缺,无法配合术后随访观察的患者。
1.3 治疗方法 两组患者手术治疗前均实施全身麻醉处理,采用阴道窥器完全暴露患者的宫颈部位,常规进行消毒处理,麻醉宫颈管。
对照组患者采用超声引导下清宫术治疗,采用7 号吸管、卵圆钳作为手术操作工具,首先沿着宫腔壁予以吸刮操作1~2 周,吸刮操作时还需按照顺时针的方向操作1 周,然后沿着逆时针的方向再次操作1 周,如果吸刮操作不干净则需要更换为小号刮匙进行,使用超声影像学检查确认患者宫腔内无残留物后才可结束整个手术操作。
观察组患者采用宫腔镜下清宫术治疗,采用5%的葡萄糖溶液或者生理盐水膨宫处理,首先将镜鞘和光学镜管间的空气予以完全排空,随后将宫腔镜缓慢置入患者宫腔内,打开宫腔镜仪器的光源,注入膨宫液后使得压力水平在13~15 kPa 范围内,待患者宫腔处于完全充盈状态后宫腔镜的视野变得明亮,可缓慢转动宫腔镜,并且按照一定的顺序详细观察宫腔内的各个脏器解剖位置,首先检查患者的宫底和宫腔各个内壁,随后检查子宫角和输卵管的开口部位,需密切观察宫腔的形态、子宫内膜是否出现异常情况,或者是否存在占位性病理改变,如有必要还需取组织进行病理活检检查,最后将宫腔镜镜体缓慢推出时详细检查患者的宫颈内口及宫颈管等部位。
1.4 观察指标 ①比较两组患者的手术出血量和手术操作时间;②比较两组患者的术后月经恢复时间和子宫内膜厚度;③比较两组患者的术后并发症(宫腔粘连、妊娠物残留、月经失调)发生率。
1.5 统计学方法 采用SPSS23.0 统计学软件进行统计分析。计量资料以均数±标准差()表示,采用t检验;计数资料以率(%)表示,采用χ2检验。P<0.05 表示差异具有统计学意义。
2 结果
2.1 两组患者的手术出血量和手术操作时间比较 观察组患者的手术出血量少于对照组,手术操作时间短于对照组,差异有统计学意义(P<0.05)。见表2。
表2 两组患者的手术出血量和手术操作时间比较()

表2 两组患者的手术出血量和手术操作时间比较()
注:与对照组比较,aP<0.05
2.2 两组患者的术后月经恢复时间和子宫内膜厚度比较 观察组患者的术后月经恢复时间短于对照组,子宫内膜厚度大于对照组,差异有统计学意义(P<0.05)。见表3。
表3 两组患者的术后月经恢复时间和子宫内膜厚度比较()

表3 两组患者的术后月经恢复时间和子宫内膜厚度比较()
注:与对照组比较,aP<0.05
2.3 两组患者的术后并发症发生率比较 两组患者的术后并发症发生率比较,差异无统计学意义(P>0.05)。见表4。
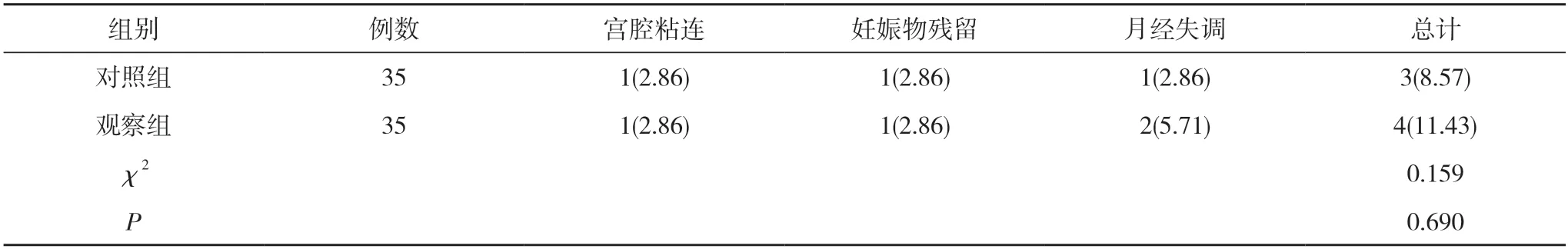
表4 两组患者的术后并发症发生率比较[n(%)]
3 讨论
部分胚胎组织在宫腔内的残留是药物不全流产患者常见的并发症,有一些患者经保守治疗可将宫内残留的胚胎组织完全排出,从而有效避免清宫术对患者子宫造成的再次损害,由于清宫术是一种侵袭性手术,可出现子宫穿孔、细菌上行感染、宫腔粘连等各种情况的发生,最终对患者身心健康和妊娠造成不利影响[6,7]。如果无法及时清除宫内的胚胎残留物,可导致患者宫腔炎症感染、阴道持续性出血,严重者甚至导致继发性不孕症的发生,而且胚胎组织在宫腔内长时间存在而未被完全清除,则可形成骨化组织,显著性增加手术操作者的清宫术操作难度,甚至会导致恶性肿瘤病理改变,给患者带来极大的痛苦[8,9]。因此临床需寻找治疗药物不全流产的方法。
既往临床采用的传统清宫术操作多数需要依赖手术操作者的临床实践工作经验对患者宫内的病变情况予以评估,较多手术操作缺乏足够的科学依据,具有较大的盲目性和不确定性,且在实施吸刮孕囊手术过程中极易对子宫内脏器组织造成严重的损伤,如子宫穿孔、子宫出血等情况,同时临床上还可能出现漏吸、空吸等情况。手术操作期间由于难以取得宫内的清晰视野,盲目进行吸刮可对子宫内膜组织造成反复刺激作用和不同程度的损伤,进而导致术后人工流产综合征的发生风险大大增加,尤其是伴随有子宫畸形或者子宫位置不清的患者,胚胎残留部位较为隐蔽,经常出现刮宫不净等情况[10-12]。近些年随着我国医疗技术的迅速发展,超声引导和宫腔镜引导等辅助方法也应用于清宫术,可明显提高手术治疗效果,显著性降低术后并发症的发生率,为药物不全流产患者带来更加适合的手术方法。
超声引导下清宫术是一种新型手术方法,其主要借助于超声影像学仪器设备开展各项手术操作,均可在实时和可视化的指导下进行,具体优势如下[13-15]:①有助于手术操作者直观和准确了解患者宫腔内脏器解剖位置和孕囊的具体情况,从而减少手术操作中的不确定因素,大大降低并发症发生风险;②当吸管置入宫腔内后有助于手术操作者直接和准确的找到孕囊着床的具体位置,进而精确的吸取孕囊组织,明显减少吸管对宫腔内周围正常组织的损伤,最终显著降低术后并发症的发生风险性。从以往的临床实践工作取得的经验分析可知,超声引导下清宫术的治疗优势较为明显,其适合应用于各种类型的早期妊娠人群,无痛治疗的效果良好,经过静脉途径全身麻醉处理后3~5 min 内即可顺利完成整个清宫手术操作,手术期间患者始终处于麻醉状态下,无法感受到疼痛不适感,且对宫腔内膜组织的创伤较小,明显减少对患者身心健康造成的不利影响,有助于患者术后身体机能的迅速恢复[16-18]。宫腔镜引导下清宫术也具有痛苦程度轻微、手术出血量少、术后并发症发生率低及手术操作时间短等多种优势,宫腔镜有助于医务人员直接掌握患者宫腔内各个脏器组织的具体情况,精准定位胚胎残留物的具体位置,从而有效弥补既往传统清宫术盲目性操作的缺陷。将宫腔镜置入宫腔内后,医务人员可充分观察患者宫颈管、宫腔、宫底及双侧输卵管开口部位的情况,并顺利实施清宫术[19]。导致再次实施清宫术治疗的原因主要是胚胎残留物处于宫腔内的特殊位置,传统清宫术无法顺利取出,而在宫腔镜的监视下,手术操作者可顺利完成整个清宫手术操作,而再次实施清宫术治疗的患者人数明显减少[20]。
本研究显示,观察组患者的手术出血量(8.02±1.81)ml 少于对照组的(10.53±2.27)ml,手术操作时间(6.71±1.84)min 短于对照组的(8.53±2.12)min,差异有统计学意义(P<0.05)。观察组患者的术后月经恢复时间(28.83±3.51)d 短于对照组的(32.75±4.09)d,子宫内膜厚度(11.54±1.70)mm 大于对照组的(9.22±1.36)mm,差异有统计学意义(P<0.05)。提示与超声引导下清宫术比较,宫腔镜下清宫术可明显减少药物不全流产患者术中出血量,缩短手术操作时间,促进月经尽快恢复和减轻对子宫内膜组织的损伤,分析原因在于:超声引导下清宫术需要手术操作者熟悉掌握超声影像学诊断技术和具有丰富的手术操作经验,多数手术操作者易破坏正常的宫腔内膜组织,也极易将宫腔内的积血误认为胚胎残留物,给患者造成不必要的损伤。宫腔镜引导下清宫术则通过利用宫腔镜镜体的前部置入患者宫腔内,从而清晰显示宫腔内各个脏器组织的具体位置,不但有助于手术操作者准确判断宫腔内病灶组织的具体部位、体积大小及病变涉及范围,而且还能详细了解病灶组织表面的结构,在直视的状态下手术操作者进行取材或者准确定位刮宫操作,可明显减少术中出血量、缩短手术操作时间,减轻宫腔内膜组织的损伤,促进患者月经的尽快恢复。此外,两组患者的术后并发症发生率比较,差异无统计学意义(P>0.05)。提示宫腔镜下清宫术不会增加并发症发生风险。
综上所述,与超声引导下清宫术比较,宫腔镜下清宫术可明显减少药物不全流产患者术中出血量,缩短手术操作时间,促进月经尽快恢复和减轻对子宫内膜组织的损伤,且不会增加并发症发生率。
