子宫肌瘤剔除术经脐单孔腹腔镜治疗与传统腹腔镜治疗效果比较
2022-08-16王慕喆邢秀月王丽娜李晓丽
王慕喆 邢秀月 王丽娜 周 叶 李晓丽
海南省琼海市人民医院(571400)
子宫肌瘤是妇科最常见的良性肿瘤之一,手术是有症状子宫肌瘤的首选治疗方法[1]。腹腔镜手术具有创伤小、疼痛轻、术后恢复快、住院时间短、手术疤痕小等优势[2-3]。传统腹腔镜手术需在腹壁作多个操作孔,减少手术创伤始终是外科追求目标,亦是微创外科领域的发展方向。近年来,单孔腹腔镜手术已成为妇科手术中的一种可行及安全术式,在输卵管妊娠、附件肿块等外科治疗中已取得应用,提高了患者满意度[4-5]。然而,由于存在镜下缝合等技术难点,单孔腹腔镜子宫肌瘤剔除术(SPLM)普及率还很低,目前国内相关报道尚少。为此,本研究回顾性比较SPLM与传统多孔腹腔镜子宫肌瘤剔除术(MPLM)治疗子宫肌瘤的疗效。
1 资料和方法
1.1 一般资料
收集2018年1月-2019年12月在本院接受子宫肌瘤剔除术患者100例临床资料。纳入标准:①术前均经阴道超声、CT或MRI初步诊断;②经腹腔镜剔除的单发、多发子宫肌瘤;③术后病理证实为子宫肌瘤;④年龄18~45岁;⑤有生育需求。排除标准:①有腹腔镜手术禁忌;②体重指数>35kg/m2;③合并卵巢囊肿;④术中盆腔粘连评分[6]≥5分的重度粘连;⑤脐部存在感染伤口;⑥伴严重内分泌疾病;⑦既往有腹部手术史者;⑧辅助生殖方式受孕。根据手术方式不同分组,行SPLM术为单孔组50例,行MPLM术为多孔组50例。本研究征得医院伦理委员会批准,治疗方案获得了患者知情同意。
1.2 手术方法
患者取平卧位或截石位,采取气管插管静息复合麻醉,常规消毒铺巾。①单孔组:于脐孔上缘做长10 mm纵行切口,置入10 mm Triport建立气腹,置入腹腔镜仔细探查盆腔情况,评估单孔手术的可行性,然后将脐部切口扩大至25 mm,放置单孔入路平台,调整气腹压力为12mmHg;术中使用常规腹腔镜手术器械或加长器械,采用电钩将浆膜层及肌层予以纵行切开;采用普通微乔线缝合,采用止血钳钳夹行子宫创面缝合,于体外对线尾长度调节,以达到拉紧缝线、悬吊固定子宫的效果,尽可能采取单手缝合,以避免造成器械碰撞,逐层缝合创面。将标本置入标本袋由脐部切口取出;采用鱼钩线行脐部切口逐层缝合,采用美容线行皮内缝合。②多孔组:采用传统腹腔镜器械,于脐孔上缘做长10 mm纵行切口,置入腹腔镜,接着于反麦氏点做一5mm切口,放置5 mm trocar,再于脐部与反麦氏点切口连线中心向外20 mm处做一10 mm切口,置入10 mm trocar,建立气腹,待气腹压力为12~14 mmHg时,由脐部穿刺套管置入腹腔镜探头,探查腹腔、盆腔情况,经另两个穿刺套管将弯分离钳置入,行子宫肌瘤剔除操作。术毕拔除trocar,逐层缝合切口。两组手术均由同一组医师完成。
1.3 观察指标
①围手术期基本情况,包括手术时间、术中出血量、输血比例、术后血红蛋白(Hb)降低幅度、术后疼痛视觉模拟(VAS)评分及术后住院时间。②术后并发症,包括切口感染、肠梗阻、切口疝等。③切口美观满意度,出院时对患者对切口满意度进行调查,包括很满意、较满意、一般、不满意4个等级。④卵巢功能,月经来潮后2~3内采集空腹静脉血,比较两组术前及术后6个月卵巢功能指标,包括血清雌二醇(E2)、卵泡刺激素(FSH)及抗苗勒氏管激素(AMH)水平。⑤术后妊娠情况,随访观察患者术后自然妊娠结局。
1.4 统计学处理
2 结果
2.1 人口学资料及临床特征
两组临床特征比较无差异(P>0.05)。见表1。
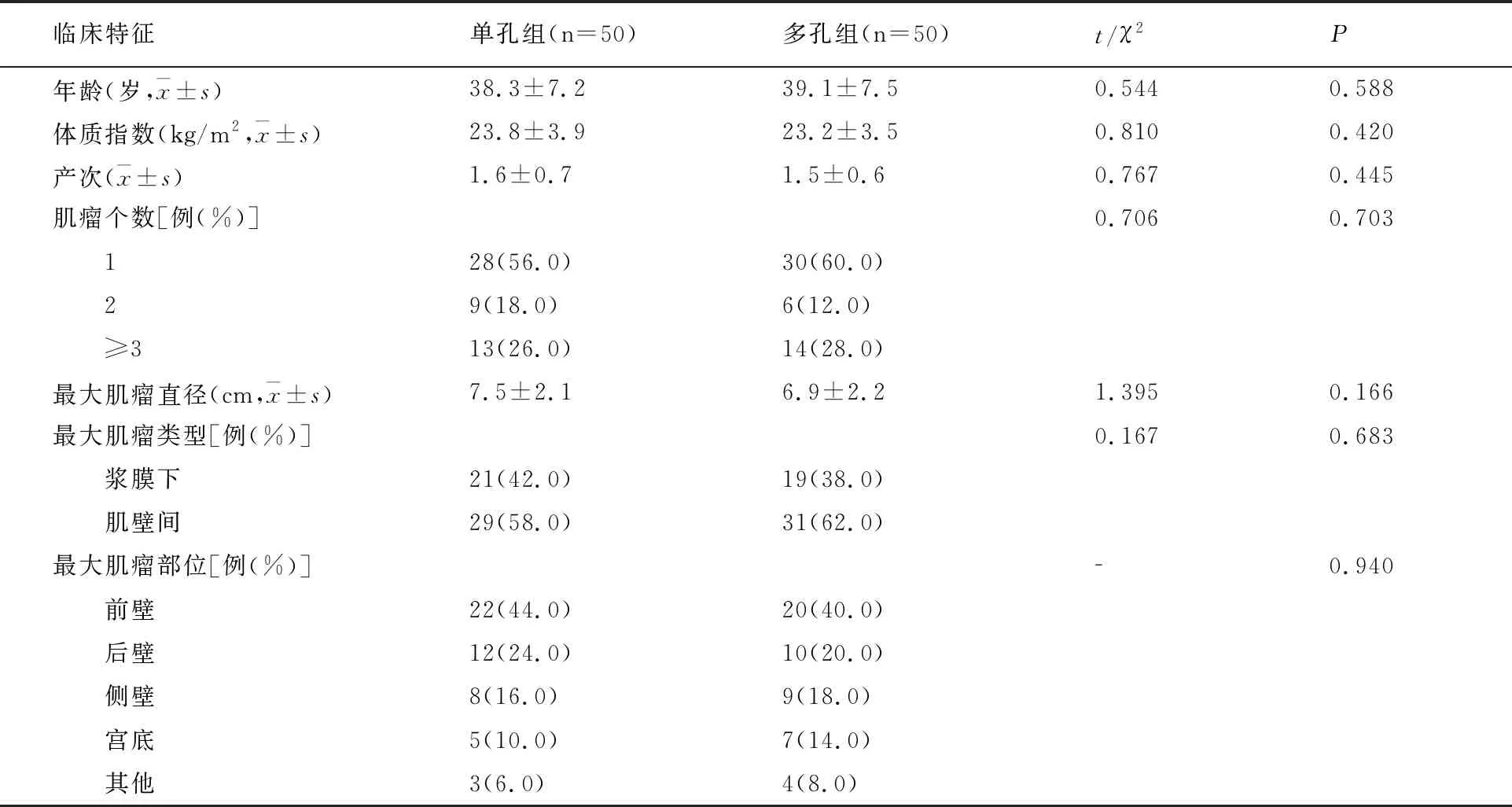
表1 两组临床特征比较
2.2 围术期基本情况
两组手术时间、术中出血量、输血比例、术后血红蛋白(Hb)降低幅度比较无差异(P>0.05)。单孔组术后住院时间少于多孔组,疼痛VAS评分低于多孔组(均P<0.05)。见表2。
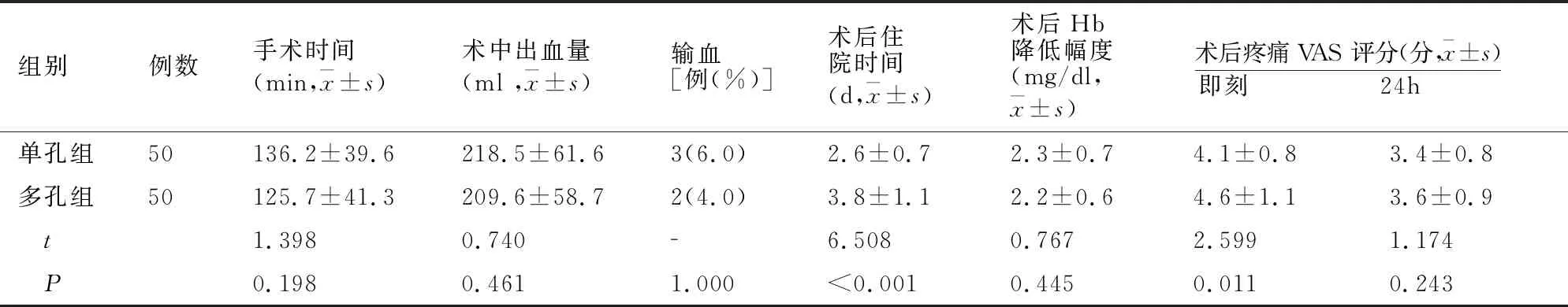
表2 两组围术期指标比较
2.3 术后并发症
术后并发症总发生率两组无差异(P>0.05)。见表3。

表3 两组术后并发症比较[例(%)]
2.4 切口美观满意度
单孔组术后切口满意度优于多孔组(P<0.05)。见表4。

表4 两组术后切口满意度比较[例(%)]
2.5 术后卵巢功能变化
两组术后6个月血清E2、FSH及AMH水平与术前比较无差异,两组间比较无差异(均P>0.05)。见表5。

表5 两组手术前后血清激素水平比较
2.6 术后妊娠情况
患者均获得随访,单孔组随访(16.5±6.5)月(6~30月),多孔组随访(16.5±6.5)月(7~28月)。单孔组术后自然妊娠54.0%(27/50);活产19例(均单胎),包括足月活产17例、早产活产2例,活产率为38.0%(19/50);尚在妊娠中4例,孕周为16~33周;不良妊娠结局4例,发生率8.0%(4/50);不孕不育3例。多孔组术后自然妊娠为58.0%(29/50);活产20例(均单胎),包括足月活产19例、早产活产1例,活产率为40.0%(20/50);尚在妊娠中6例,孕周为15~32周;不良妊娠结局3例,发生率6.0%(3/50);不孕不育2例。两组术后妊娠率、活产率比较无差异(χ2=0.162、0.042,P=0.687、0.838),不良妊娠结局、不孕不育发生率亦无差异(P=1.000)。
3 讨论
腹腔镜子宫肌瘤剔除术是治疗子宫肌瘤的常见微创术式。近年随着腹腔镜设备的不断更新,手术程序得到日益优化。尽管腹腔镜子宫肌瘤剔除术存在诸多技术难点,如手术剥除过程中出血的控制、镜下缝合及从腹腔取出实体肌瘤等,但众多研究证实了腹腔镜手术的可行性及安全性[7-9]。而机器人辅助腹腔镜子宫肌瘤切除术的出现,有效克服了传统腹腔镜手术的局限性,提高了手术的稳定性、精确性及灵活性[10-11]。但由于设备、仪器成本高,使得难以普及和推广。
单孔腹腔镜手术是一种新型微创术式,推动了微创手术向“无疤痕”的方向发展。近年单孔腹腔镜手术在妇科取得较快发展。尽管存在诸多优点,但单孔腹腔镜手术仍存在一些困难:首先,由于腹腔镜手术器械均由一个切口置入,因此在手术过程中,手术器械之间常会出现拥挤、碰撞,而由于这些碰撞,摄像机难以始终提供精确的手术视野,给手术操作带来困难;其次,单孔腹腔镜丧失了由传统多孔腹腔镜提供的操作三角关系,不利于组织牵拉及暴露;再次,与传统腹腔镜手术相比,单孔腹腔镜手术操作更为困难,学习曲线更陡峭。近年来,SPLM在临床应用越来越多。Su等[12]成功对61例子宫肌瘤患者行SPLM术,证实该术式是可行、安全的,与MPLM术效果相当;Shim等[13]对60例子宫肌瘤切除术患者的临床资料进行回顾性分析,认为SPLM相比MPLM具有术后疼痛轻、止痛药需求少及美容效果好等优势,更具微创性;国内肖木芹等[14]研究表明,SPLM治疗子宫肌瘤安全有效,且相比于MPLM有着更好美观度,更受女性患者青睐。
镜下缝合长期以来是腹腔镜手术的技术难点,更是单孔腹腔镜手术的难中之难,是影响单孔腹腔镜手术广泛开展的关键因素。本研究采用普通微乔线通过腹壁悬吊缝合的方式实施SPLM术,结果显示,两组手术时间、术中出血量、输血比例、术后Hb降低幅度及术后并发症发生率比较无统计学差异,但相比多孔组单孔组术后住院时间明显缩短,术后即刻疼痛(麻醉失效)VAS评分明显降低,表明SPLM术在术后疼痛及快速恢复上更具优势,微创效果更好。本研究显示,SPLM有效提高了患者对切口美观的满意度。单孔腹腔镜手术兼顾微创与美容,满足了女性患者的美观需求,充分体现了现代医学下“人文关怀”的需要。
既往研究显示[15],不同手术方式对子宫肌瘤患者卵巢功能有着不同影响,因此卵巢功能的评估对于手术安全性评价有着重要意义。E2、FSH均为评价卵巢功能的传统指标。AMH为反映卵巢储备功能的新型可靠指标[16]。本研究显示,两组术后6个月血清E2、FSH及AMH水平相比术前均无明显变化,组间比较也无差异,表明SPLM不会对卵巢功能恢复造成明显不良影响。以往研究表明[17],腹腔镜子宫肌瘤剔除术与开腹手术对于有生育需要患者均安全可行,均能够获得较满意的妊娠结局。本研究两组术后妊娠率、活产率及不良妊娠结局发生率比较均无差异,表明SPLM可获得与MPLM相当的妊娠结局。
综上所述,治疗子宫肌瘤SPLM与MPLM同样安全可行,且相比MPLM具有术后疼痛轻、住院时间短等优势,可更好满足患者美观需求。但本研究属于小样本量的回顾性研究,其结果仍需大样本量、多中心的前瞻性随机对照研究加以验证。
