美国DRG下高值创新医疗技术的支付政策及启示
2022-07-09董心月赵博雅
吴 晶 董心月 赵博雅
(天津大学药物科学与技术学院天津大学社会科学调查与数据中心 天津 300072)
自2018 年起,我国开始施行以按疾病诊断相关分组(Diagnosis Related Group,DRG) 与 按 病 种分 值(Diagnosis-intervention pocket,DIP)付费为核心的医保住院支付方式改革,陆续发布了相关试点工作方案和技术规范文件,并出台了自2021 年起始的三年行动方案。此改革使得临床过程相似、资源消耗相近的同一DRG 或DIP组住院病例被设定同一定额支付标准,以此来促进医疗资源利用的标准化,激励医院和医生主动规范医疗服务行为、控制成本。住院打包支付相比于之前的按项目支付更贴近价值支付,充分发挥了医保在医改中的基础性作用。
但DRG 或DIP 分 组 系 统 中 的支付标准是使用历史数据测算获得的,不能完全覆盖新上市的高值创新医疗技术的成本,可能会导致医生惧用甚至拒用高值创新医疗技术。具有性价比的高值创新技术在一定程度上会促进患者的长期健康获益,从而降低远期成本。
基于上述情况,本文聚焦打包付费下高值创新医疗技术的支付方法,希望通过研究美国的实践经验,为我国在推进医保支付方式改革、促进医疗费用合理使用的同时,探索建立兼顾医学进步与高值创新医疗技术合理应用的激励机制提供参考。
1 美国公立医疗保险与DRG支付体系概述
美国的公立医疗保险主要包括Medicare 和Medicaid 两 种。Medicare 为65 岁以上老年人提供医疗服务补助,可分为4 个模块,即模块A(支付住院费用)、模块B(支付门诊与内科医生服务费用)、模块C(可供参保者选择的私人医疗保险)、模块D(支付处方药品费用)。在模块A 之下,美国采用DRG 支付系统对住院医疗费用进行管理[1]。
美国DRG 系统经历了三个发展阶段(见图1),其目前使用的是按疾病严重程度分类的DRG 系统(Medicare-Severity Diagnosis-Related Group, MS-DRG), 其 支付与管理主体为医疗保险与医疗补助中心(Center of Medicare &Medicaid Service, CMS)。

图1 美国DRG系统的发展历程
据CMS 公 布,2021 年MSDRG 共包含767 个组别[2]。当前,我国国家医疗保障疾病诊断相关分组(China Healthcare Security Diagnosis Related Groups, CHSDRG)组数为618 组,分组原则与美国相似。
MS-DRG 各组支付标准的计算基于费率与权重的乘积,以及医院类型和绩效等政策影响因素的调整【公式1:支付标准=费率×权重±政策影响因素】。其中,费率为固定值,表示单位权重的货币金额,由CMS 定期(每年)发布;权重则等于各DRG 组病例次均成本与全部病例次均成本之比【公式2:权重=某DRG 组病例次均成本/全部病例次均成本】。病例成本由病例所使用服务项目的费用乘成本费用比(Cost-Charge Ratio, CCR)转化而来【公式3:病例成本=∑(病例所使用服务项目的费用×CCR)】,CCR 的具体数值由CMS 定期更新与公布(见表1)[3]。

表1 2022年CMS公布的各服务项目的成本费用比(CCR)
2 美国高值创新医疗技术的支付政策
为了能够在确保医疗费用合理增长的同时,推动医疗技术的创新与发展,美国建立了针对高值创新医疗技术的补充支付政策,分为短期支付与长期支付两个阶段。
2.1 短期支付机制
短期支付机制包括新技术附加支付、异常值支付和共同支付,分别面向创新医疗技术、费用极高病例和使用了新技术的高成本病例。
2.1.1 新技术附加支付。2000年,美国国会通过立法,要求在MS-DRG 系统下对新的医疗技术给予2年—3年的额外支付,即建立“新技术附加支付(New Technology Add-on Payment, NTAP)”政策。支付对象包括但不限于新的药品、医疗器械和医疗服务。生产厂商可通过传统路径与特殊路径两种方式向CMS 提出申请,以获取新技术附加支付资格[4]。
2.1.1.1 传统申请路径
首先,生产厂商需要自查新技术是否符合创新性、高成本和具备明显临床改善三项申请标准(见表2)。

表2 新技术附加支付申请标准
完成自查的生产厂商即可向CMS 递交申请材料。 申请材料共包含产品信息、美国食品药品监督管理局(Food and Drug Administration, FDA)审批信息、编码信息、符合以上三项申请标准的证明材料与费用信息五大类(见表3)[4]。

表3 新技术附加支付传统路径申请材料
美国CMS 对如何估算使用新技术后病例费用进行了详细规定。其核心思想为,将病例历史费用中某项旧技术的费用替换为新技术的费用后,再经通货膨胀因子的调整,最后根据医院性质、地理特征与地区经济等因素进行标准化处理后,得到使用新技术的病例费用。假设某项新技术适用于MS-DRG 220 与MS-DRG 221,表4 阐述了如何利用2019 年数据信息,计算2023 年使用新技术后病例费用的具体流程[5]。
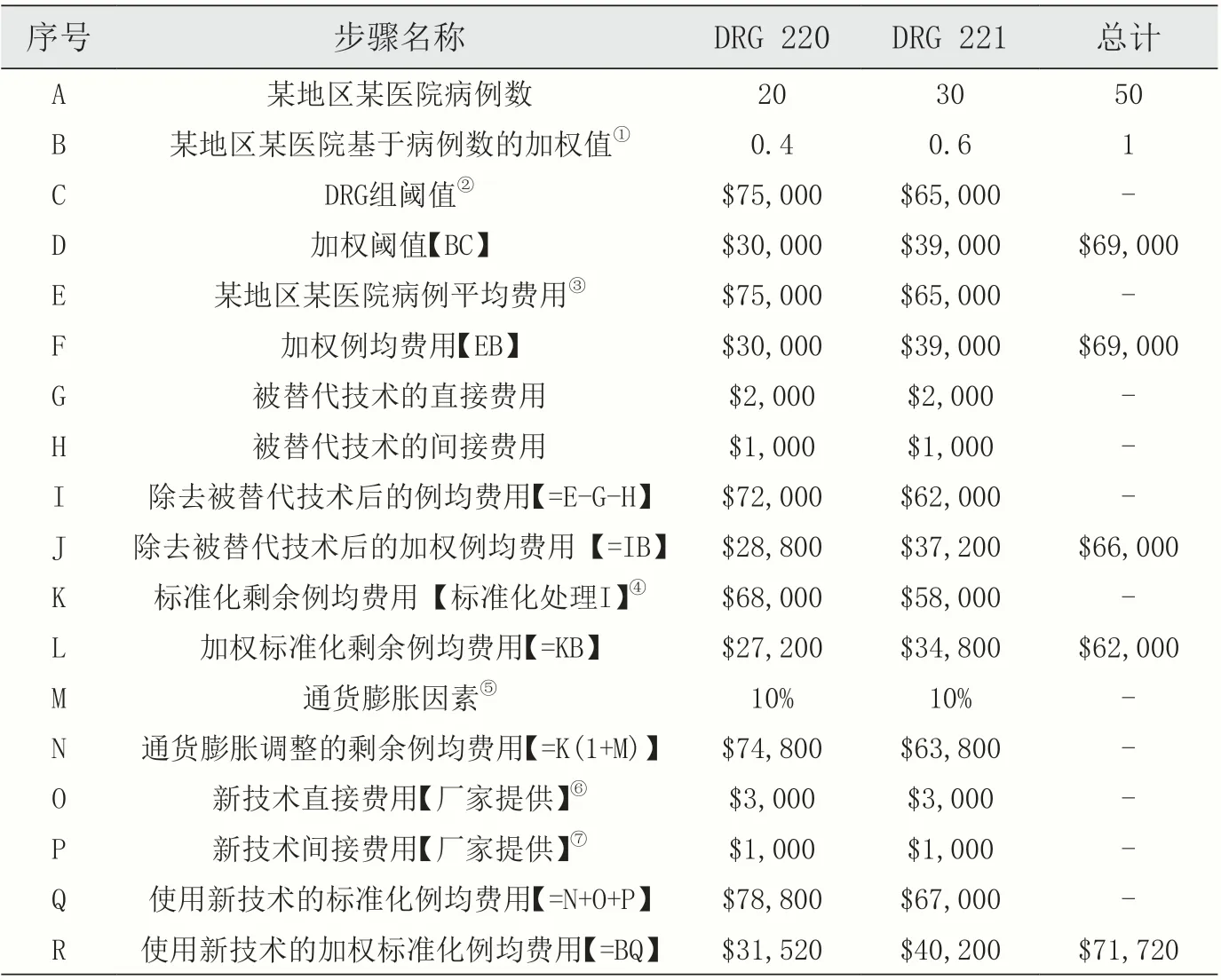
表4 使用新技术后病例费用计算流程
其中,对病例费用的标准化可以总结为以下三个步骤。首先,病例费用可进一步分为运营费用与资本费用两部分[6]。其次,将运营费用与资本费用依照CMS 公布的具体公式分别进行拆解与标准化(https://www.cms.gov/)。最后,将标准化运营费用与标准化资本费用相加,得到最终的标准化病例费用【公式4:标准化费用=标准化运营费用+标准化资本费用】[7]。
不同地区、不同医院所对应公式中的参数,均由CMS 分别公布。例如,加利福尼亚州旧金山(大城市地区,工资指数>1)某医院某病例费用为80,000 美元,根据CMS发布的具体参数(见表5),依照上述公式可计算得到其最终标准化后的病例费用为52,736.78 美元。
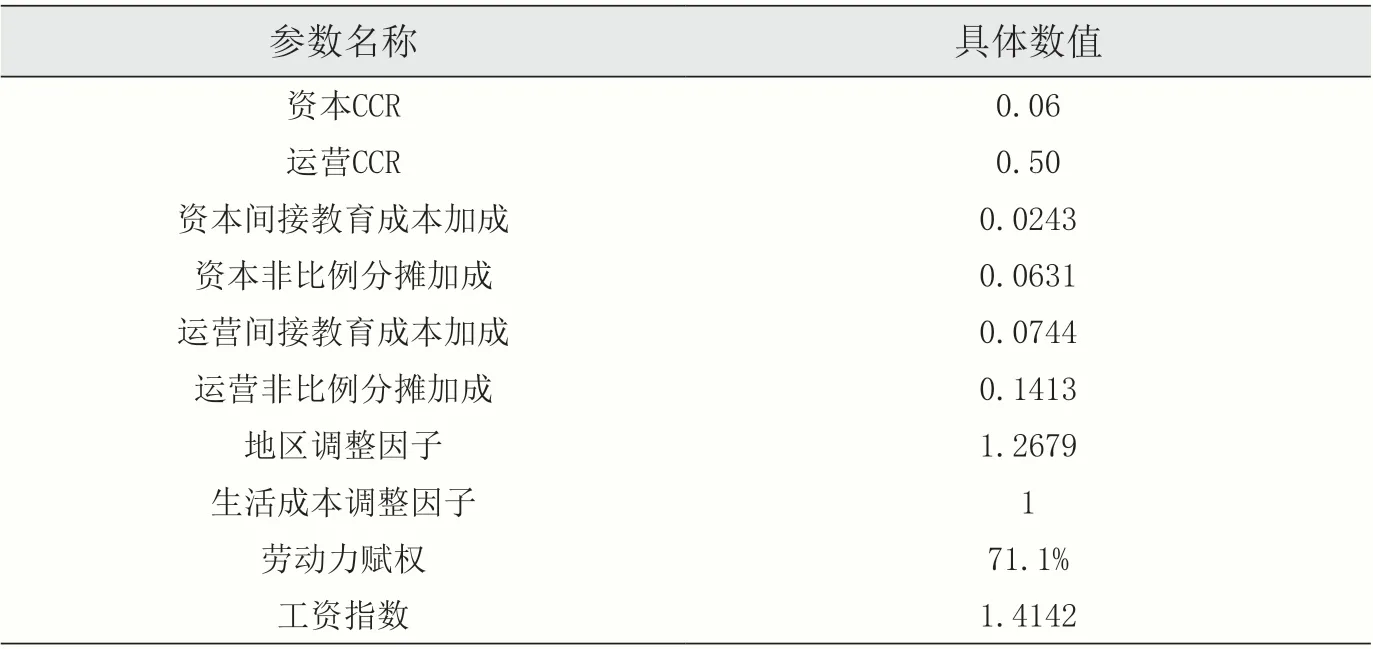
表5 费用标准化参数
2.1.1.2 特殊申请路径
2020 年,美国CMS 建立了特殊申请路径,其本质是传统路径的简化版本。特殊申请路径的核心宗旨为:若某项新技术取得突破性医疗器械、合格传染病治疗产品和抗(真)菌药物的限制人群使用路径三项认证中的任意一项,则生产厂商向CMS 提交申请时,无需再提供关于“创新性”和“明显临床改善”的证据,只需证明“高成本”。以上三项认证均需由FDA 审批确认(见表6)[7]。
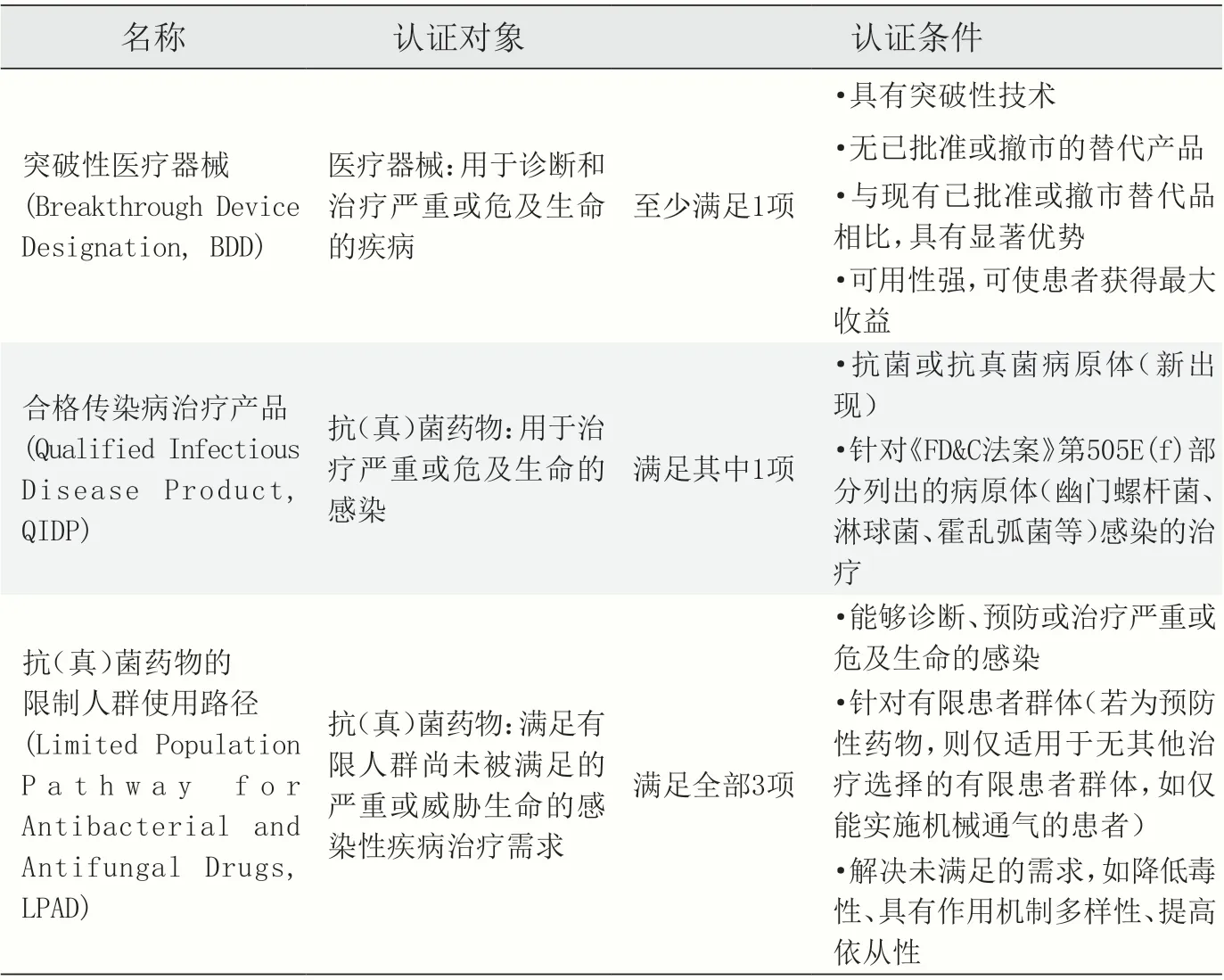
表6 特殊路径申请标准认证要求
通过传统申请路径或特殊申请路径的高价值创新技术,将获得相应的附加支付金额。具体金额的计算方法如下所述(见图2)。第一,基于使用新技术后的病例费用与成本-费用比,计算使用新技术后的病例成本;第二,使用新技术后的病例成本减去对应DRG 组的支付标准,得到新技术的成本;第三,将新技术成本与生产厂商提供的新技术价格进行比较,取较小值;最后,对上述较小值进行部分比例的支付[8]。
2021 年,美国共有23 项新技术获得附加支付资格。截至2022年3 月,获得资格的新技术已达39项,其中23 项是2021 年的延续,16 项是最新获批的新技术[9]。
2.1.2 异常值支付
为促进重症患者获得高质量治疗,美国CMS 还为费用极高病例支付额外费用,称为异常值支付(Outlier Payment)[10]。
不论是否使用新技术,任何费用极高病例均可由各医院提出申请,经CMS 审批后可获取异常值支付资格。费用极高的判定依据为病例成本大于成本上限[11]。其中,成本上限为对应DRG 组支付标准与固定亏损阈值(Fixed Loss Threshold, FLT)之和【公式5:成本上限=对应DRG 组支付标准+固定亏损阈值】。固定亏损阈值为一固定值,每年由CMS 发布(2021财年:29,064美元)。其制定原则为,利 用MedPAR 数 据 库(Medicare住院信息数据库)进行模拟测算(一般使用前两年数据),使得异常值支付总额不超过预计住院总额的5.1%(见图3)[12]。异常值支付金额为病例成本超过成本上限部分的80%(若为烧伤病例,则为90%)【公式6:异常值支付金额=(病例成本-成本上限)×80%】。
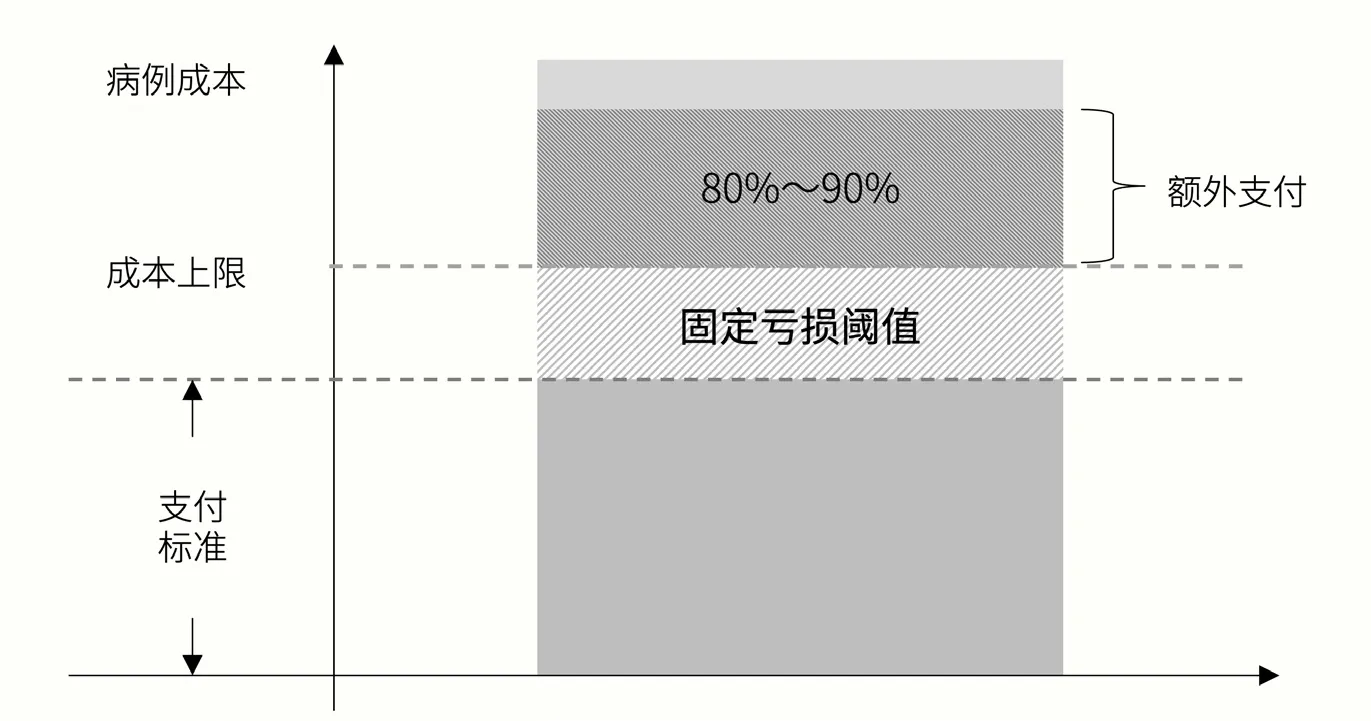
图3 成本上限与异常值支付
2.1.3 共同支付
当费用极高病例中使用了新技术,且病例成本达到政府设定的“共同支付标准”,则可以同时应用新技术附加支付与异常值支付,又称作“共同支付”。
共同支付的原则为,先进行新技术附加支付,再进行共同支付(见图4)。如果企业申请并获得了新技术附加支付,首先应根据上述新技术附加支付的方法计算出附加支付的金额(见图2);其次,再判断需要考虑共同支付的这个病例成本是否超过了“共同支付标准”,共同支付标准(即为共同支付上限)等于对应DRG 组支付标准、新技术附加支付金额与固定亏损阈值之和【公式7:共同支付上限=(对应DRG组支付标准+新技术附加支付)+固定亏损阈值】;最后,若病例成本超过了“共同支付标准”,则进行共同支付(见图4 情景二),其金额为病例成本减去对应DRG 组支付标准、新技术附加支付金额与固定亏损阈值后的80%【公式8:共同支付金额=0.8×(病例成本-对应DRG 组支付标准-新技术附加支付-固定亏损阈值)】,若病例成本未超过“共同支付标准”,则仅进行新技术附加支付(见图4 情景一)。
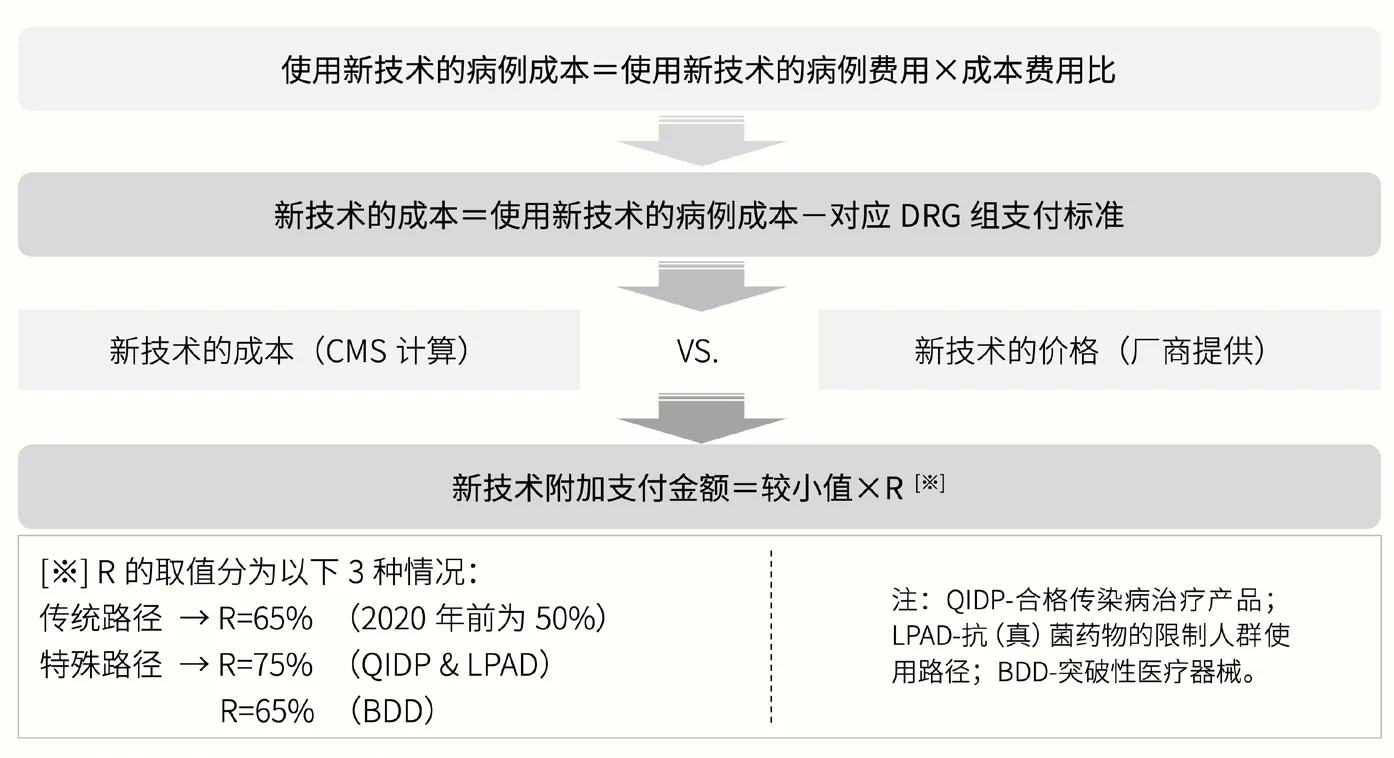
图2 新技术附加支付金额计算流程

图4 共同支付情景
2.2 长期支付机制
在短期支付机制给予高值创新技术额外支付的过程中,CMS 每年也会对MS-DRG 系统进行更新。更新过程中,DRG 系统可通过权重、费率的调整,以及DRG 组别的增减这三条路径,将高值创新技术囊括进来,以此转换到长期支付机制中。目标是通过对过去2 年-3 年的短期支付机制中的支付数据进行分析,将高值创新技术纳入常规DRG 分组,按照固定支付标准进行支付[13]。
例如,自2017 年各种嵌合抗原受体T 细胞免疫疗法(Chimeric Antigen Receptor T-cell, CAR-T)药品相继获批上市,2018 至2020年,美国对其实行新技术附加支付政策。2020 财年, 针对CAR-T疗法的新技术附加支付金额最高达242,450 美 元。 随 后,MS-DRG系统经过3 年的更新与调整,于2021 年产生了新的分组(MS-DRG 018),命名为“嵌合抗原受体T细胞及其他免疫疗法(Chimeric Antigen Receptor (CAR) T-cell and Other Immunotherapies)”,支付标准固定为239,929美元[9,14]。
3 总结与启示
为避免DRG 打包支付背景下,医疗机构和医生推诿重症患者、拒用高值创新医疗技术,美国通过新技术附加支付、异常值支付等短期支付机制,对评估结果良好的高值新技术的使用予以补偿,以消减医疗机构可能面临的超支风险。同时,科学、规律的MS-DRG 系统更新机制也使得高值创新技术最终能够进入长期支付机制,享有固定的支付标准。参考上述美国经验,我国在有序不紊推进DRG/DIP 支付方式改革过程中,可对以下几方面予以关注。
3.1 建立打包支付体系下创新技术、高值技术的额外支付规则
我国目前对费用极高病例大都采用按项目付费的方法补偿其超出正常DRG/DIP 支付标准的缺口。今后可借鉴国际经验,分别针对创新技术和高值技术建立科学的额外支付规则。第一,建立规范的额外支付准入流程。若采用类似美国的申请—审核制,则应当明确申请与审核主体,规范申请流程与审核标准,保证程序的公开透明。第二,通过研究使用创新技术与高值技术的临床病例,分析并掌握其费用结构与资源消耗规律,制定科学严谨的支付金额计算公式。对使用了高值创新技术的病例费用进行结算时,在支付原有DRG/DIP 支付标准的基础上,对新技术相比于“旧技术”超出医院承受能力的高额成本进行一定比例的“额外”补偿,同时确保患者可以从此技术中获得较大的额外健康收益。第三,设定科学合理的额外支付金额或额外支付病例数上限。通过平衡医疗费用控制与医药创新激励的关系,结合当年医保基金的收支预算,考虑对高值创新技术的额外支付金额或额外支付病例数设定阈值,以避免或减轻超支风险、保障医保基金的平稳运行。最后,根据数据收集、分析和归纳所需时长,以及DRG/DIP 更新速度,规定合理的额外支付时限。
3.2 建立并完善科学的DRG/DIP系统更新机制
随着一项高值创新技术的普及,使用人群越来越广泛后,其病例费用也将趋于稳定,这时可通过对权重/病种分值、疾病分组、医院调节系数或点值/费率的更新,将其纳入到长期支付机制中。我国在大力推进DRG/DIP 支付方式落地实施的同时,也应当建立并完善科学的DRG/DIP 系统定期更新机制。基于严谨、规范的数据分析与模拟测算工作,参考并咨询政府管理机构、医疗机构、学术界、产业界等多方意见与建议,实现DRG/DIP 付费系统的动态调整。[[1] Bhattachary J, Hyde T, Tu P. 健康经济学[M]. 桂林: 广西师范大学, 2019: 361-388.
