急性脑卒中患者院前延迟救治的影响因素分析
2022-06-01姜辉杨柳谢志惠
姜辉,杨柳,谢志惠
(常德市第一人民医院120急救中心,湖南 常德 415000)
据统计,2013年中国脑卒中的年龄标化患病率为1 114.8/10万人,年龄标化发病率为246.8/10万人,占我国疾病死亡原因的第一位,其中缺血性脑卒中占70%~80%[1-4],急性缺血性脑卒中(acute ischemic stroke,AIS)的救治能力是检验脑卒中救治效率的试金石。脑卒中的救治可分为3 个阶段:发病-呼救、呼救-到院、到院-救治,而院前急救包括前2个阶段。其中,快速血流重建是治疗的核心,包括重组组织型纤溶酶原激活剂(recombinant tissue plasminogen activator,rt-PA)、尿激酶静脉溶栓和机械取栓。AIS 患者发病后接受静脉溶栓具有时间依赖性,溶栓越快效果越好。在我国,发病3 h 内到达急诊的AIS 患者仅21.5%[5-7]。院前延迟是导致AIS 患者不能在时间窗内到达医疗机构开展溶栓治疗的重要原因之一[8-10]。基于此,本研究旨在分析影响急性脑卒中患者院前延迟救治的影响因素,针对关键因素提出相应的对策及建议,以期为临床治疗与救治工作提供参考,现报道如下。
1 资料与方法
1.1 临床资料 选取2019年1—6月于常德市第一人民医院神经内科就诊的急性脑卒中患者作为研究对象,年龄49~74岁,平均年龄(64.8±5.21)岁。患者到达医院后3 d对患者及家属进行问卷调查,采集患者基本信息。本研究经本院医学伦理委员会审核批准。患者及家属均对本研究知情同意,并签署知情同意书。
1.2 纳入及排除标准 纳入标准:临床及影像学诊断为缺血性或出血性脑卒中;发病时间距就诊日>14 d。排除标准:蛛网膜下腔出血;短暂性脑缺血发作;拒绝参与本研究者;院前延迟信息丢失或未能完成出院随访者。
1.3 方法
1.3.1 院前延迟判定 院前延迟指从患者症状发生至到达医院所需的时间。分为两个时间段:①从症状发生到寻求医学帮助的时间,即首次接触医务人员的时间,也称决定性延迟;②从寻求医学帮助至到达医院的时间。
1.3.2 临床资料调查方法 采用本院自制的调查问卷(Cronbach’α系数=0.8)收集患者的临床资料,包括以下信息。①患者临床资料信息:年龄、性别、发病地点、是否直接入院、有无卒中相关知识、居住方式、居住地、发病时间、卒中类型(缺血性卒中、出血性卒中)、有无意识障碍、有无卒中史、有无房颤史、有无高血压病史、有无糖尿病史病。②卒中事件发生时信息:发病时间(醒后卒中患者将最后一次入睡时间定义为症状开始时间)、转运方式[120急救转运、非120急救转运(由其他医院转院、自驾车、出租车);③通过格拉斯哥评分(Glasgow coma scale,GCS评分)评估患者的意识障碍程度,包括睁眼反应、语言反应、肢体运动反应项,分别计4、5、6分,共15分。GCS<8分为昏迷,分数越低表示患者意识障碍越重。④通过美国国立卫生研究院卒中量表(National Institute of Health stroke scale,NHISS)评估患者神经功能缺损程度,量表包括意识、语言、运动、感觉、共济运动、眼球运动、视野等方面,评分0~42 分,≤4 分为轻型卒中。分数越高表示患者神经缺损程度越严重。
1.4 统计学方法 采用SPSS 22.0统计学软件进行统计分析,正态分布的计量资料用“±s”表示,组间比较用独立样本t检验;非正态分布的计量资料用[M(P25,P75)]表示,组间比较采用Mann-WhitneyU检验;分类变量用构成比表示,组间比较采用χ2检验,采用Logistic 相关回归分析影响院前延迟的因素,以P<0.05为差异有统计学意义。
2 结果
2.1 急性脑卒中患者疾病类型 共186 例患者诊断为缺血性卒中与出血性卒中,其中缺血性卒中患者123 例,出血性卒中63 例,排除16 例因院前延迟信息丢失或未能完成出院随访,最终共170 例急性脑卒中患者纳入研究,其中缺血性卒中患者111例,出血性卒中患者59例。
2.2 院前延迟时间分布 170例急性脑卒中患者院前延迟中位时间为10.5(2.2,13.9)h。发病<3 h到达医院的患者45例,占26.5%;发病后3~<6 h到达医院的患者30例,占17.6%,发病后6~<24 h到达医院的患者20例,占11.7%,发病后24~<48 h到达医院的患者29例,占17.1%,发病后48~<72 h到达医院的患者13例,占7.6%,发病后≥72 h到达医院的患者33例,占19.4%。根据发病到医院就诊时间,将发病后<6 h就诊的75例患者纳入早期就诊组,发病后≥6 h就诊的95例患者纳入延迟就诊组。≥6 h延迟就诊,占比55.9%(95/170),其中30例(31.6%)因首发症状较轻而未引起重视,39例(41.1%)因消极等待病情是否好转延迟,9例(9.5%)因得不到帮助延迟,17例(17.9%)为其他原因。
2.3 急性脑卒中患者一般情况分析 170例急性脑卒中患者中,≥65岁患者院前延迟时间长于<65岁患者(P<0.05);选择120急救转运患者院前延迟时间短于非120急救转运患者(P<0.05);非直接入院患者院前延迟时间长于直接入院患者(P<0.05);有卒中相关知识的患者院前延迟时间短于无卒中相关知识的患者(P<0.05)。与家属居住的患者院前延迟时间短于独居患者(P<0.05);缺血性卒中的患者院前延迟时间长于出血性卒中患者(P<0.05);意识障碍患者院前延迟时间短于无意识障碍患者(P<0.05);有房颤史患者院前延迟时间短于无房颤病史患者(P<0.05);有卒中史患者院前延迟时间长于无卒中史患者(P<0.05);NIHSS评分≤4分患者院前延迟时间长于NIHSS评分>4分患者(P<0.05)。患者不同性别、发病地点、居住地、发病时间、有无高血压病史、有无糖尿病史的院前延迟时间比较差异无统计学意义,见表1。
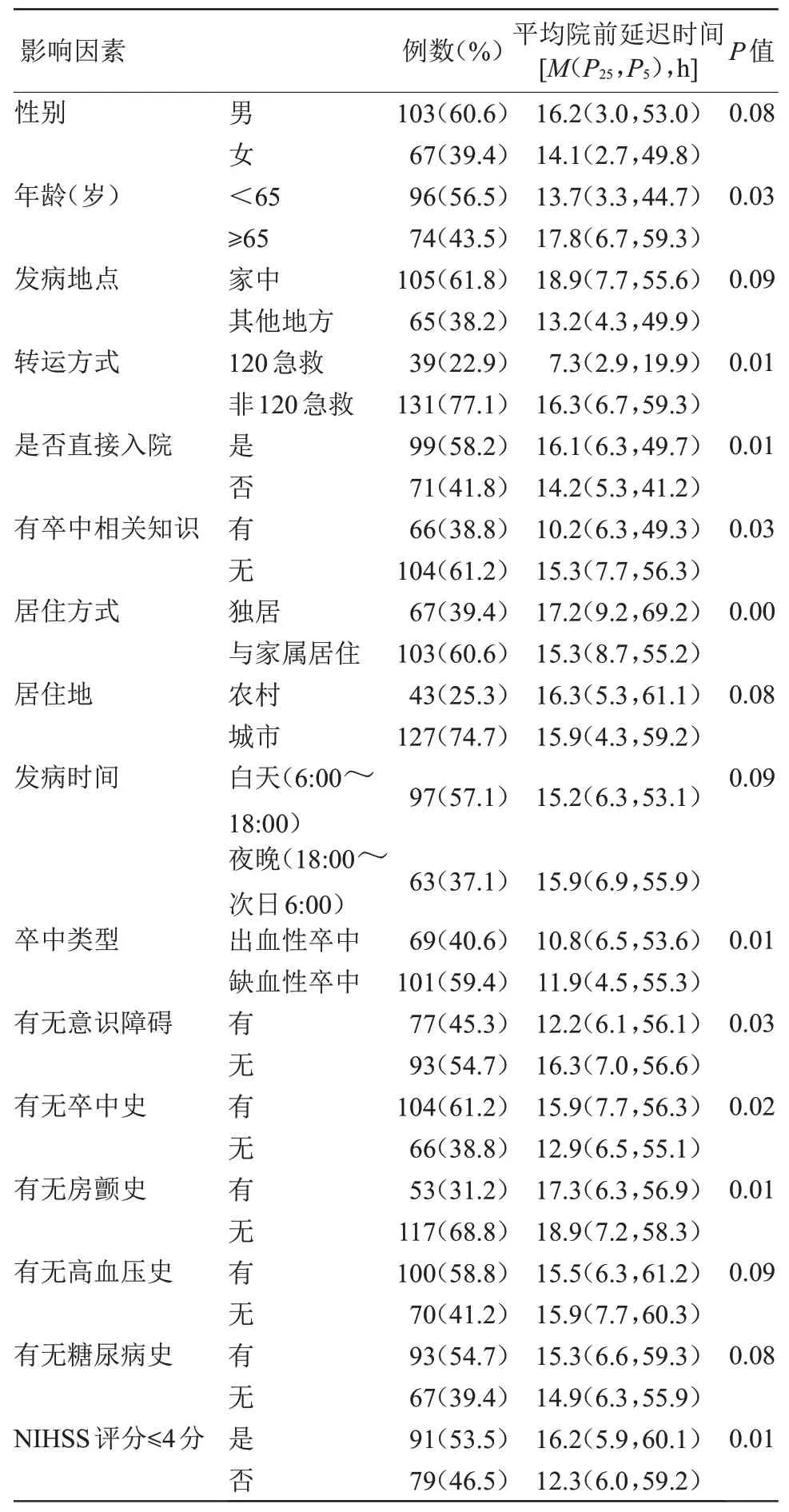
表1 急性脑卒中患者一般情况分析(n=170)Table 1 Analysis of general situation of patients with acute stroke(n=170)
2.4 院前延迟危险因素分析 将“表1”中差异有统计学意义(P<0.05)的因素作为自变量(变量赋值与说明见表2),将急性脑卒中患者院前延迟就诊作为因变量,Logistic 回归分析显示,独居、NIHSS≤4 分、非120急救转运、非直接入院、无房颤史、有脑卒中病史、缺血性卒中、无卒中相关知识是影响急性脑卒中患者院前延迟就诊的独立预测因素(P<0.05),见表3。

表2 自变量赋值Table 2 Assignment of independent variables
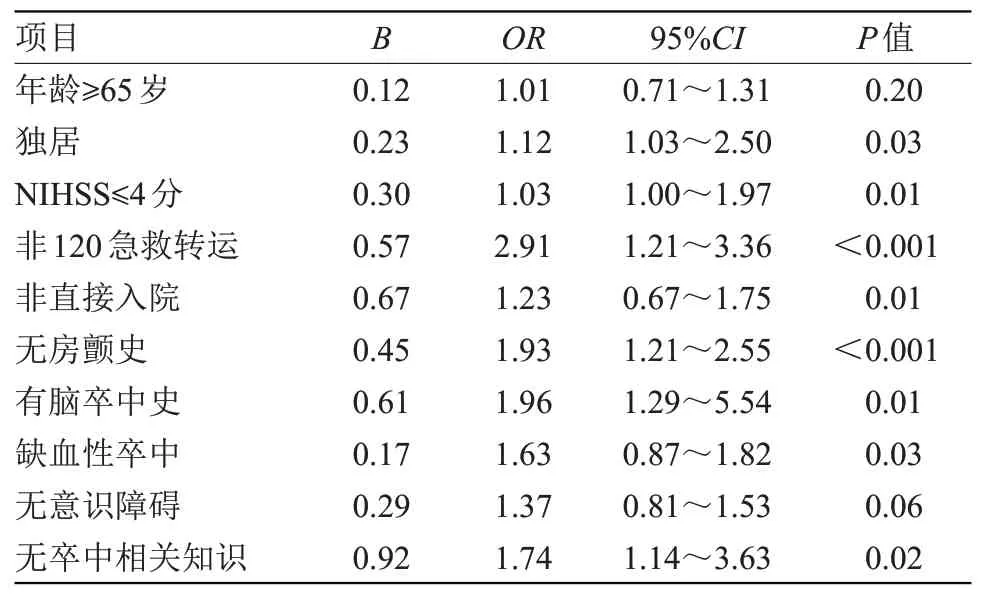
表3 影响院前延迟的多因素Logistic回归分析Table 3 Multivariate Logistic regression analysis of pre-hospital delay
2.5 转运方式对院前延迟的影响 120急救转运组决定性延迟时间、院前延迟时间均短于非120 急救转运组(P<0.05),见表4。
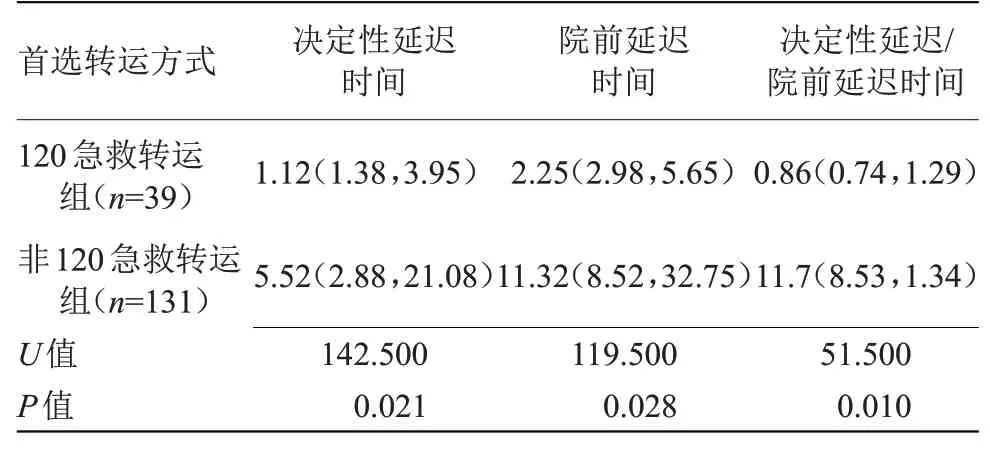
表4 转运方式对院前延迟的影响[M(P25,P75),h]Table 4 Effect of transportation mode on pre-hospital delay[M(P25,P75),h]
2.6 急性脑卒中患者选择转运方式的影响因素分析120急救转运组NIHSS≤4分、与家属居住、有卒中相关知识、有房颤史、有脑卒中病史、出血性卒中、意识障碍占比均高于非120 急救转运组,差异有统计学意义(P<0.05),见表5。
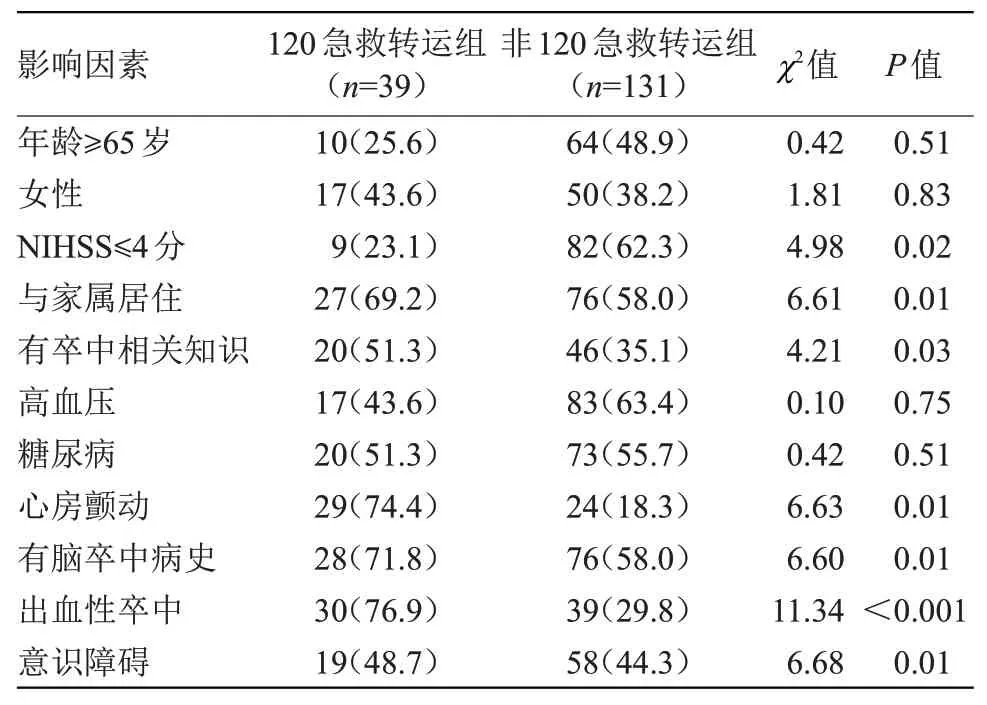
表5 急性脑卒中患者选择转运方式的影响因素分析[n(%)]Table 5 Analysis of influencing factors of choosing transport mode in patients with acute stroke[n(%)]
3 讨论
我国目前院前延迟就诊的平均时间为15 h,远超于西方国家的3~6 h[11-12]。本研究结果显示,仅45例(26.5%)患者在发病后3 h内到达医院。单因素分析结果显示,年龄、转运方式、是否直接入院、有无卒中相关知识、居住方式、卒中类型、有无房颤史、有无意识障碍、是否NIHSS评分≤4分、有无卒中病史是院前就诊延迟的影响因素。进一步Logistic回归分析显示,独居、NIHSS≤4分、非120急救转运、非直接入院、无房颤史、有卒中史、卒中类型为缺血性卒中、无卒中相关知识是院前延迟就诊的独立预测因素,与Yanagida等[13]报道结果一致。其中,非120急救转运在院前延迟中,影响程度最高。分析原因为,急救人员能快速地判断患者的卒中症状,同时根据描述的症状判断病情严重程度,根据发病时间判断是否在溶栓或取栓时间窗,尽可能在救护车内完善相关准备工作,以便到院迅速开展救治工作,缩短院前及院内延迟救治时间,为急性脑卒中患者争取治疗时间,使患者获益最大化。无房颤史是院前延迟的独立预测因素,考虑到有房颤的脑卒中患者,梗死类型为脑栓塞,梗死面积大,神经功能缺损严重,常伴有意识障碍,易被患者或患者家属重视,从而选择积极就医,犹豫等待时间少,从而能缩短院前延迟救治时间。出血性卒中起病急,神经功能缺损重,患者或患者家属重视程度高,院前延迟时间短。而独居患者长以老年患者为主,常合并有高血压、糖尿病、冠心病等血管高危因素,当脑血管事件发生后,不能及时采取急救措施,且由于家人不在身边,就医难度大,从而延长院前延迟救治时间;NIHSS≤4分的患者,常为轻型卒中,不能引起患者的高度重视,导致不能及时发现,进而延长院前延迟救治时间。Zerwic等[14]采用疾病常识模型对38例美国AIS患者访谈结果显示,首发症状无肢体障碍是院前延迟的危险因素。表明轻型卒中易被人们所忽视,临床需加大宣传力度,尽可能减少延迟救治的发生。
既往有脑卒中病史患者院前延迟时间并未缩短,考虑与患者自身不能重视新发症状、鉴别原神经功能缺损症状和意识疾病严重性有关,临床应对此类患者加强教育,提高防范意识。但国外有研究[15]指出,既往有急性心肌梗死病史的患者,院前延迟就诊时间短可能与患者的敏感度不同有关,尤其是患有心脏疾病的患者对身体健康情况更为关注。
本研究170 例急性脑卒中患者中,仅39 例(22.9%)通过120急救转运,而何红丽等[16]报道的273例急性缺血性卒中患者,使用120急救转运的患者仅13例(4.7%)。分析原因为,人们对社会医疗急救系统缺乏了解,缺乏使用120急救的积极态度,最终导致使用率较低,而国外急救车使用率高达51%~65%[17-18]。本研究结果显示,120急救转运组决定性延迟时间、院前延迟时间均短于非120 急救转运组(P<0.05)。提示120 急救对急性脑卒中患者的救治具有及时性及准确性。
本研究结果显示,与家属居住、有卒中相关知识、有房颤史、有脑卒中病史、出血性卒中、意识障碍是急性卒中患者选择120急救转运的影响因素(P<0.05)。随着社会人口老龄化的日益严重,独居老人在急性脑卒中发生时,在发现、转运及救治过程中,均受到诸多限制,导致救治延误[19-20],而与家属居住能及时发现卒中相关症状,采取积极正确的治疗方案。提示应对老年人群做好宣教工作,提高其卒中防范意识。
近年来,随着脑卒中宣教工作的开展,人们越来越多地开始了解和认识脑卒中,但其对于脑卒中的了解仍停留在理论层面,对所传达的脑卒中相关知识不能充分领悟是主要原因[21-22]。如,在谈到卒中发生后,患者会存在感觉障碍,人们并没有对感觉障碍进行文字转换,对感觉的认识较抽象、理解不精确,就会忽视以感觉症状引起的急性脑卒中,从而不利于临床救治。另外,急性脑卒中与急性冠脉综合征有类似的病理生理机制,但是急性冠脉综合征常以胸痛起病,但脑卒中疼痛并不常见[23-24]。脑卒中常见的起病方式是偏瘫、失语、意识障碍、认知功能障碍,从而增加了院前延迟的风险。人们关注的卒中症状表现,如FSAT 是前循环卒中症状的特点,而对于后循环卒中所引起的症状常不被重视,也会增加后循环院前延迟风险[25-26]。所以,临床应不断加强对脑卒中的宣教工作,让人们更加全面的了解、发现卒中。
综上所述,急性脑卒中患者院前延迟救治与多种因素有关,建立卒中快速识别系统,选择正确、有效的急救转运方式,能显著缩短院前延迟时间,为及时救治患者争取更多时间,使患者获得最大的临床效益。
